Similar presentations:
Плацентарная недостаточность
1. ПЛАЦЕНТАРНАЯ НЕДОСТАТОЧНОСТЬ
АДОНКИНДЕНИС 175B
2. Функции плаценты
ФУНКЦИИ ПЛАЦЕНТЫo обменная (трофическая, выделительная,
дыхательная)
o барьерная
o синтетическая (синтез гормонов и других
биологически активных веществ)
3. СТРОЕНИЕ ПЛАЦЕНТЫ
Материнская часть: утолщеннаядецидуальная оболочка с проходящими в ней
спиральными артериями
(видоизмененный в связи с
беременностью
функциональный слой слизистой
оболочки матки)
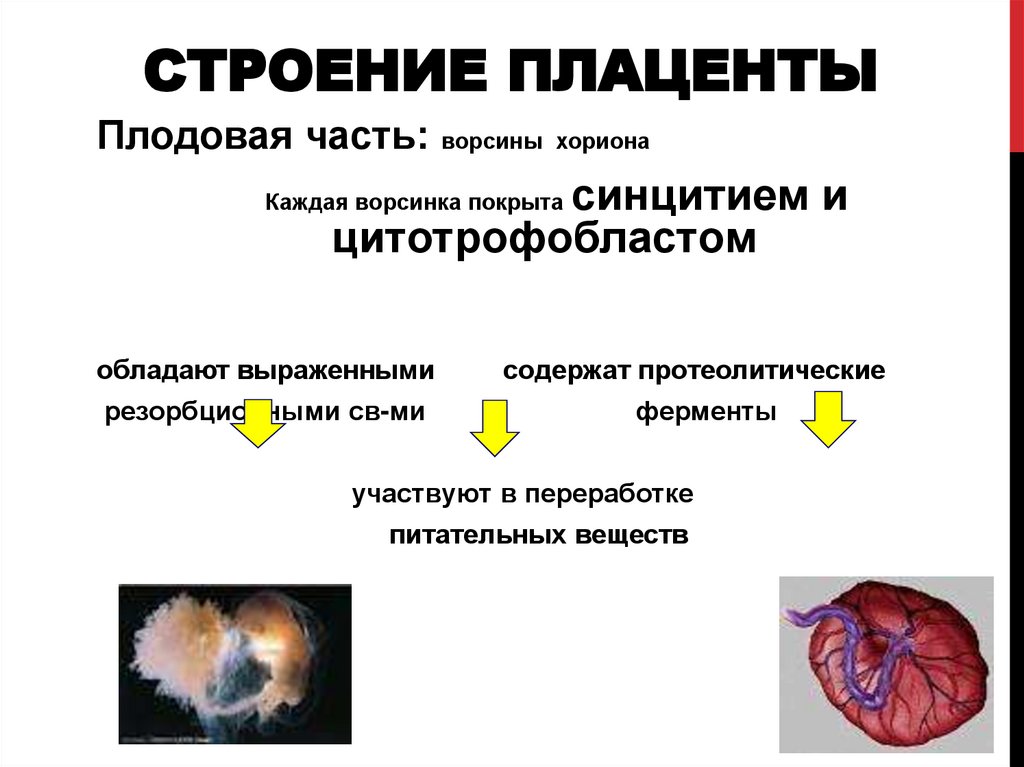
4. СТРОЕНИЕ ПЛАЦЕНТЫ
Плодовая часть:ворсины хориона
синцитием и
цитотрофобластом
Каждая ворсинка покрыта
обладают выраженными
резорбционными св-ми
содержат протеолитические
ферменты
участвуют в переработке
питательных веществ
5. СТРОЕНИЕ ПЛАЦЕНТЫ
Ворсины хориона – многократно ветвящиесяобразования с проходящими внутри сосудами.
Отдельные ворсины срастаются с децидуальной
оболочкой и называются якорными ворсинами.
A101d.lnk
6. СТРОЕНИЕ ПЛАЦЕНТЫ
Процесс формирования плаценты начинается совзаимодействия цитотрофобласта ворсин хориона с
децидуальной тканью эндометрия.
Начиная с 4-ой недели ворсины хориона вступают во
взаимодействие со стенками спиральных артерий
(постепенно инвазируют стенки сосудов).
Материнская кровь изливается в межворсинчатые
пространства. Через синцитиотрофобласт,
покрывающий ворсины, происходит обмен
питательными веществами и кислородом между
матерью и плодом. Материнская и плодовая кровь не
смешиваются.
7. ФОРМИРОВАНИЕ ПЛАЦЕНТЫ
В норме при физиологически протекающейбеременности происходит 2 волны инвазии
цитотрофобласта в спиральные артерии:
1 волна (инвазия в эндометриальные сегменты
спиральных артерий) - 6 - 8 недель
2 волна (инвазия в миометральные сегменты
спиральных артерий) – 14 - 16 недель
8. ФОРМИРОВАНИЕ ПЛАЦЕНТЫ
В норме эндотелиальный и мышечный слои спиральныхартерий
полностью
замещаются
фибриноидом
,
утрачивают
мышечно-эластическую
структуру
и
способность к сокращению.
Таким образом,
сосуды.
формируются
маточно-плацентарные
9. ФОРМИРОВАНИЕ ПЛАЦЕНТЫ
При недостаточной инвазии цитотрофобласта вспиральные артерии, в них сохраняется
гладкомышечная структура, адренергическая
иннервация и, соответственно, способность
реагировать на действие вазоактивных медиаторов.
10. ФОРМИРОВАНИЕ ПЛАЦЕНТЫ
Неполное преобразование спиральныхартерий в плацентарные лежит в основе
развития плацентарной недостаточности.
11. ФОРМИРОВАНИЕ ПЛАЦЕНТЫ
Патология маточно-плацентарного кровообращенияхарактеризуется тремя важнейшими моментами:
- нарушением притока крови в межворсинчатое
пространство
- затруднением оттока крови из него
- изменением реологических свойств крови матери
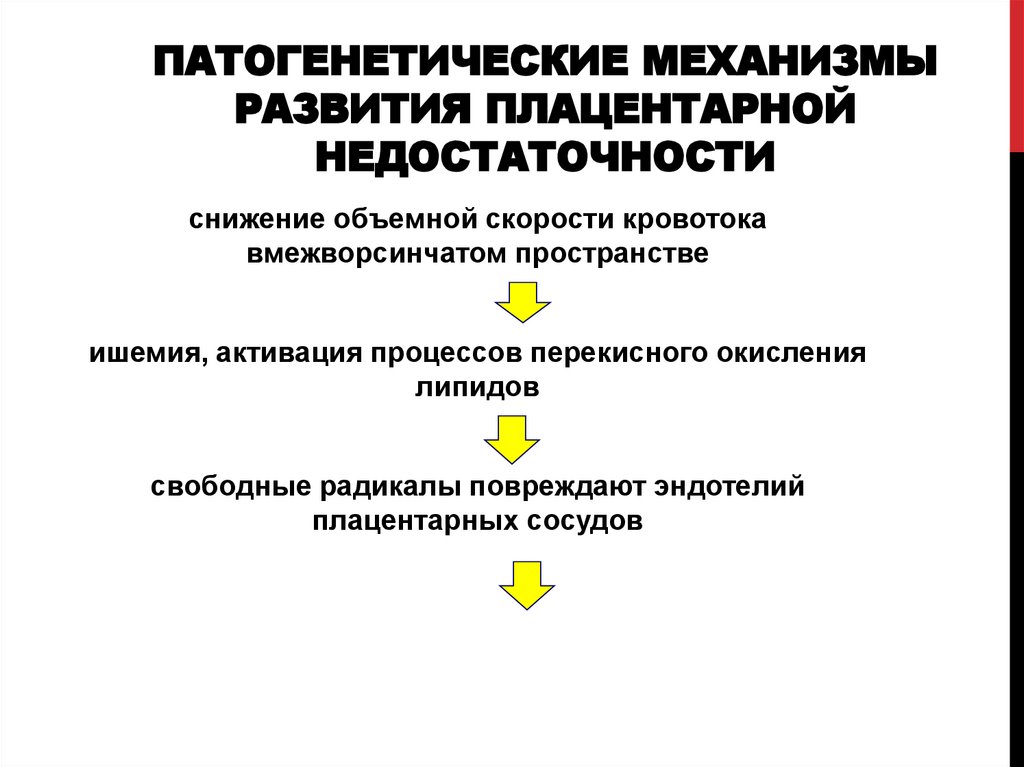
12. ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ РАЗВИТИЯ ПЛАЦЕНТАРНОЙ НЕДОСТАТОЧНОСТИ
снижение объемной скорости кровотокавмежворсинчатом пространстве
ишемия, активация процессов перекисного окисления
липидов
свободные радикалы повреждают эндотелий
плацентарных сосудов
13. ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ РАЗВИТИЯ ПЛАЦЕНТАРНОЙ НЕДОСТАТОЧНОСТИ
снижается синтез эндотелиальных факторов дилатации,возрастает выделение тканевого тромбопластина
усиливается адгезия и агрегация тромбоцитов,
высвобождаются вазоконстрикторы (эндотелин,
тромбоксан А2)
повышается резистентность сосудов, снижается маточноплацентарный кровоток
14. ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ РАЗВИТИЯ ПЛАЦЕНТАРНОЙ НЕДОСТАТОЧНОСТИ
недостаточная плацентарная перфузияснижение поступления к плоду кислорода и глюкозы
активация в тканях плода анаэробного гликолиза
метаболический ацидоз
нарушение функции жизненно-важных органов плода
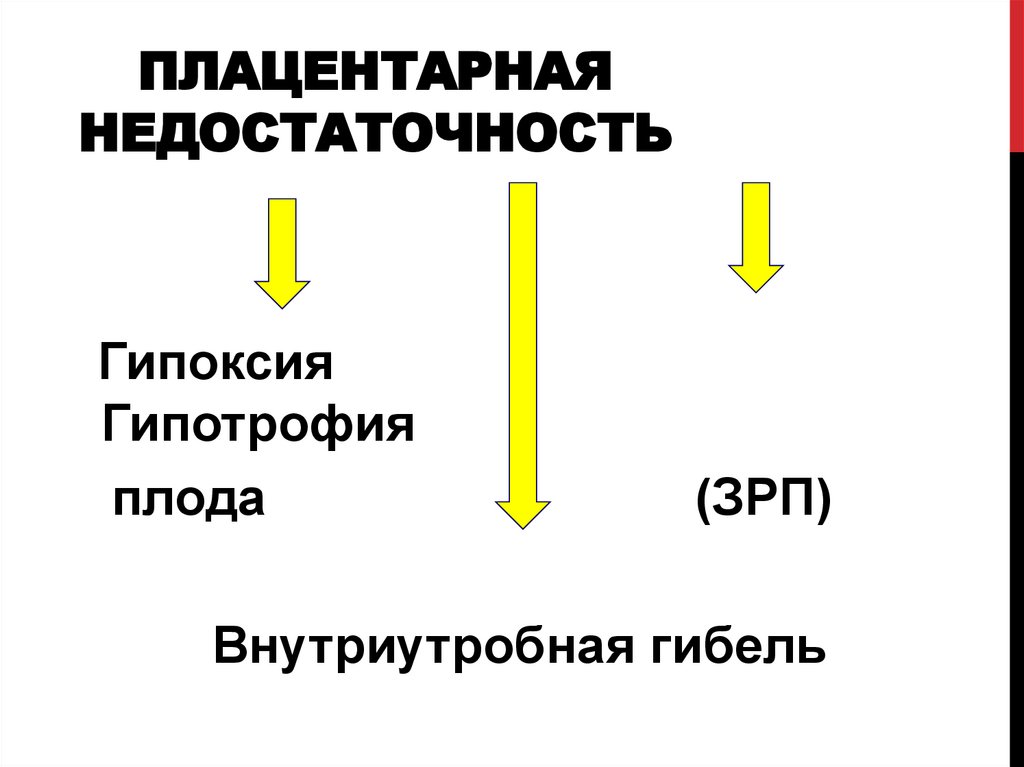
15. плацентарная недостаточность
ПЛАЦЕНТАРНАЯНЕДОСТАТОЧНОСТЬ
Гипоксия
Гипотрофия
плода
(ЗРП)
Внутриутробная гибель
16. Определение
ОПРЕДЕЛЕНИЕПлацентарная недостаточность - синдром,
обусловленный морфофункциональными изменениями
в плаценте и проявляющийся нарушением состояния,
роста и развития плода.
17. Основные факторы риска развития плацентарной недостаточности
ОСНОВНЫЕ ФАКТОРЫ РИСКА РАЗВИТИЯПЛАЦЕНТАРНОЙ НЕДОСТАТОЧНОСТИ
4 группы:
o Социально-бытовые факторы
o Особенности соматического анамнеза и статуса
o Особенности
акушерско-гинекологического
анамнеза и статуса
o Особенности течения настоящей беременности
18. Социально-бытовые факторы:
СОЦИАЛЬНО-БЫТОВЫЕ ФАКТОРЫ:o Возраст < 17 или > 35 лет
o Семейное неблагополучие
o Профессиональные вредности
o Тяжелый физический труд
o Эмоциональное перенапряжение
o Недостаточное питание
o Вредные привычки
19. Особенности соматического статуса
ОСОБЕННОСТИ СОМАТИЧЕСКОГОСТАТУСА
o Хронические специфические и
неспецифические инфекции
o Экстрагенитальные заболевания
(сердечно-сосудистые
заболевания, патология почек,
эндокринопатии)
oТромбофилические нарушения
20. Особенности акушерско-гинекологического анамнеза и статуса:
ОСОБЕННОСТИ АКУШЕРСКОГИНЕКОЛОГИЧЕСКОГО АНАМНЕЗА ИСТАТУСА:
o инфантилизм и нарушение менструального цикла
o первичное бесплодие
o гинекологические
заболевания
ХРОНИЧЕСКИЙ
ЭНДОМЕТРИТ
o невынашивание и регресс беременности в анамнезе
o пороки развития плода, мертворождение в анамнезе
o осложнения течения предыдущей беременности
21. Особенности течения настоящей беременности
ОСОБЕННОСТИ ТЕЧЕНИЯ НАСТОЯЩЕЙБЕРЕМЕННОСТИ
o Ранний токсикоз
o Гестоз
o Угроза прерывания беременности
o Гипо- и гипертензия
o Анемия
o Многоплодие
o Предлежание и преждевременная отслойка
нормально расположенной плаценты
o Обострение хронических экстрагенитальных
заболеваний
o Острая инфекция в I и II триместре
беременности
22. Классификация плацентарной недостаточности
КЛАССИФИКАЦИЯ ПЛАЦЕНТАРНОЙНЕДОСТАТОЧНОСТИ
По механизму нарушения функции плаценты:
oГемодинамическая
oПлацентарно-мембранная
oКлеточно-паренхиматозная
oСмешанная
23. Классификация
КЛАССИФИКАЦИЯГемодинамическая:
o Вызвана нарушениями в маточноплацентарном
и
плодовоплацентарном бассейне
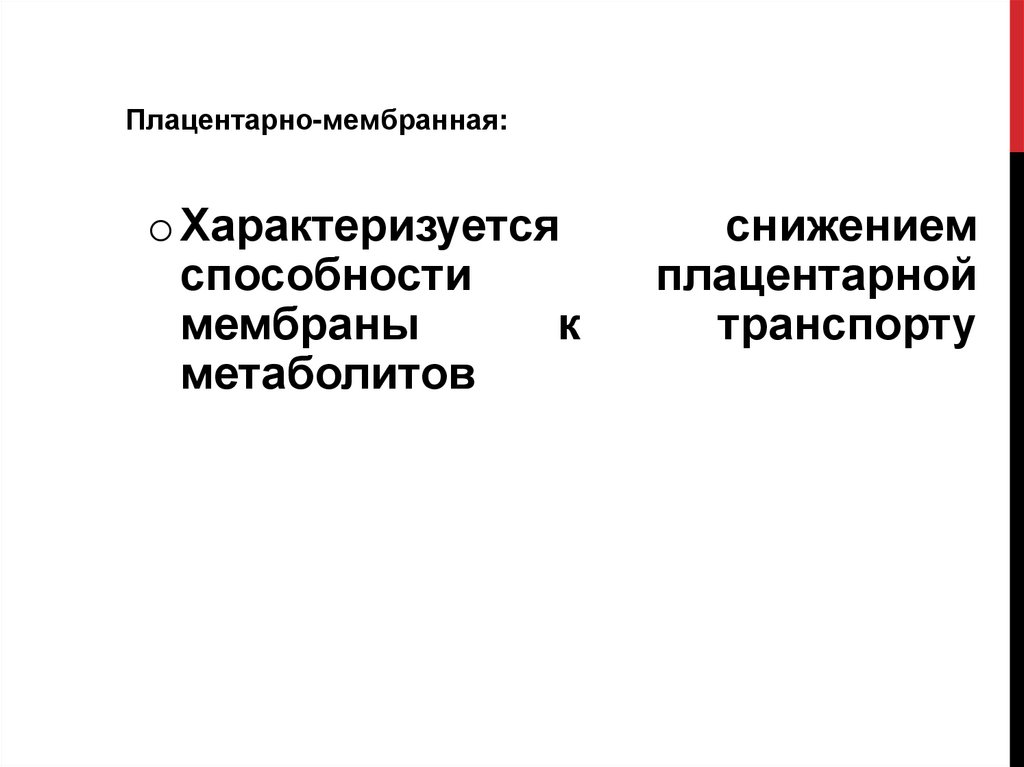
24.
Плацентарно-мембранная:o Характеризуется
способности
мембраны
к
метаболитов
снижением
плацентарной
транспорту
25.
Клеточно-паренхиматозная:o Связана с нарушением клеточной
активности
трофобласта
и
плаценты
26. Классификация
КЛАССИФИКАЦИЯПо клинико-морфологическим признакам
Первичная:
o Развивается до 16 недель беременности в период
имплантации, при образовании плаценты, в период
раннего эмбриогенеза под влиянием факторов:
- генетических
- эндокринных
- инфекционных
27.
Вторичная:Развивается после 16 недель беременности на фоне
сформировавшейся плаценты под влиянием факторов:
осложнения настоящей беременности
экстрагенитальная патология матери
инфекционные заболевания
28. Классификация
КЛАССИФИКАЦИЯПо скорости развития:
Острая:
Вызванная преждевременной отслойкой плаценты
Возникает
острое
нарушение
децидуальной
перфузии
и
маточно-плацентарного
кровобращения
29.
Хроническая:Постепенное ухудшение функции
плаценты в результате снижения
ее
компенсаторноприспособительных реакций с
первичным
нарушением
трофической функции, позднее
газообмена.
30. Классификация
КЛАССИФИКАЦИЯПо степени тяжести
o Компенсированная
–
нарушены
метаболические
процессы
в
плаценте,
тогда
как
кровообращение в маточно-плацентарных и плодовоплацентарных сосудах не нарушено.
o Субкомпенсированная
–
нарушены
метаболические процессы в плаценте, имеются начальные
нарушения кровообращения в маточно-плацентарных и/или
плодово-плацентарных сосудах.
31.
o Декомпенсированная–
нарушены
метаболические процессы в плаценте и
кровообращение в маточно-плацентарных
и плодово-плацентарных сосудах.
Исходом данной
ЗРП, гибель плода.
патологии
являются
32. Диагностика плацентарной недостаточности
ДИАГНОСТИКА ПЛАЦЕНТАРНОЙНЕДОСТАТОЧНОСТИ
Методы обследования
o Прямые, позволяющие судить о
степени и характере изменений в
самой плаценте
o Косвенные,
представляющие
способы
диагностики
внутриутробного страдания плода
33. Диагностика плацентарной недостаточности
ДИАГНОСТИКА ПЛАЦЕНТАРНОЙНЕДОСТАТОЧНОСТИ
1. Анамнез
2. Физикальное исследование
3. Инструментальные методы
4. Лабораторные методы
34. Анамнез
АНАМНЕЗo Возраст;
o Условия жизни и труда;
o Вредные привычки;
o Экстрагенитальные заболевания;
o Гинекологические заболевания;
o Особенности
течения
и
исход
предыдущих беременностей и родов;
35. Физикальное обследование
ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕo Рост и вес беременной;
o Измерение ОЖ и ВДМ
(отставание прироста ВДМ и ОЖ,
несоответствие ОЖ и ВДМ сроку гестации на
2 см и более);
o Тонус матки (повышен при угрозе
беременности);
o Наличие кровянистых выделений из
половых путей (ПОНРП);
36. Физикальное обследование
ФИЗИКАЛЬНОЕОБСЛЕДОВАНИЕ
-Осмотр шейки матки и слизистой влагалища
в зеркалах!!! (наличие воспалительного
процесса нижнего отдела гениталий
возможность внутриматочной инфекции)
-
Шевеление плода
(снижение или повышение двигательной
активности);
- Аускультация (глухость тонов, изменение
ЧСС плода)
37. Инструментальные методы
ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ
o
o
УЗИ
Допплерометрическое исследование кровотока в
артериях и венах функциональной системы матьплацента-плод
o Кардиотокография
38. УЗ-диагностика плацентарной недостаточности
УЗ-ДИАГНОСТИКА ПЛАЦЕНТАРНОЙНЕДОСТАТОЧНОСТИ
УЗ - маркеры первичной ПН:
o Предлежание
и
расположение плаценты;
o Двудолевая
плацента
добавочная доля плаценты;
низкое
или
o Краевое
или
оболочечное
прикрепление пуповины;
o Валикообразная плацента
39. УЗ-диагностика плацентарной недостаточности
УЗ-ДИАГНОСТИКАПЛАЦЕНТАРНОЙ
НЕДОСТАТОЧНОСТИ
УЗ - маркеры вторичной ПН:
o Выраженное утолщение плаценты
> 5 см или истончение ее < 2 см;
o Нарушение созревания плаценты;
o Расширение межворсинчатого
пространства;
o Мало- или многоводие.
40. УЗ-диагностика плацентарной недостаточности
УЗ-ДИАГНОСТИКАПЛАЦЕНТАРНОЙ
НЕДОСТАТОЧНОСТИ
Основные
показатели
фетометрии:
o Бипариетальный
плода;
размер
УЗ
головки
o Окружность живота и грудной клетки;
o Длина плечевой и бедренной костей
41. УЗ-диагностика плацентарной недостаточности
УЗ-ДИАГНОСТИКАПЛАЦЕНТАРНОЙ
НЕДОСТАТОЧНОСТИ
УЗ- фетометрия позволяет установить диагноз,
определить форму и степень ЗРП.
УЗ-фетометрия должна проводиться в динамике.
Оптимальный интервал между исследованиями- не менее
2 недель.
42. УЗ-диагностика плацентарной недостаточности
УЗ-ДИАГНОСТИКА ПЛАЦЕНТАРНОЙНЕДОСТАТОЧНОСТИ
Формы ЗРП:
o Симметричная
–
пропорциональное
уменьшение
всех
фетометрических
показателей (размеров головки,
живота, длины бедра).
o Ассиметричная – отставание
размеров туловища (живота) при
нормальных размерах головки и
бедра.
43. УЗ-диагностика плацентарной недостаточности
УЗ-ДИАГНОСТИКАПЛАЦЕНТАРНОЙ
НЕДОСТАТОЧНОСТИ
Степени ЗРП:
o
I ст. –
отставание УЗ-параметров
плода от
предполагаемого срока беременности на 1-2 недели;
o
II ст. – отставание на 3-4 недели
o
III ст. – отставание на 4 и более
недель.
44. Допплерометрия в диагностике плацентарной недостаточности
ДОППЛЕРОМЕТРИЯ В ДИАГНОСТИКЕПЛАЦЕНТАРНОЙ НЕДОСТАТОЧНОСТИ
1. Исследование кровотока в артериях:
- маточных артериях
- артериях пуповины
- средней мозговой артерии плода
2. Исследование кровотока в венах:
- вене пуповины
- венозном протоке
- нижней полой вене плода
45. Допплерометрия в диагностике плацентарной недостаточности
ДОППЛЕРОМЕТРИЯ ВДИАГНОСТИКЕ ПЛАЦЕНТАРНОЙ
НЕДОСТАТОЧНОСТИ
Практическое значение имеет анализ кривых
скоростей кровотока
При этом важны:
1) максимальная систолическая скорость
кровотока
2) конечная диастолическая скорость кровотока
Метод может быть использован с 16 недель
гестации.
46.
Максимальная скорость систолического кровотокаопределяется насосной функцией сердца плода и
емкостью его артериальных сосудов.
Конечная скорость диастолического кровотока отражает
сопротивление периферической части сосудистого русла.
47.
Эти показатели используются для вычисленияиндексов сосудистого сопротивления.
48. Индексы сосудистого сопротивления
ИНДЕКСЫСОСУДИСТОГО
СОПРОТИВЛЕНИЯ
Систоло-диастолическое соотношение:
СДО = МССК / КДСК
Индекс резистентности:
ИР = (МССК – КДСК) / МССК
Пульсационный индекс:
ПИ = (МССК – КДСК) / ССК
49.
В случае плацентарной недостаточностипри ДМ отмечается уменьшение
диастолической скорости кровотока в
маточных артериях и артериях плода.
К критическим показателям
плодово -плацентарного
кровотока относятся
нулевые или
отрицательные значения
диастолического компонента
(декомпенсированная ПН).
50. Классификация нарушений маточно-плацентарного и плодово-плацентарного кровотока (А.Н. Стрижаков, 1989)
КЛАССИФИКАЦИЯ НАРУШЕНИЙ МАТОЧНОПЛАЦЕНТАРНОГО И ПЛОДОВО-ПЛАЦЕНТАРНОГОКРОВОТОКА (А.Н. СТРИЖАКОВ, 1989)
В норме маточно-плацентарный и плодовоплацентарный кровоток адекватный
I степень нарушения:
А – нарушение маточно-плацентарного кровотока
(маточные артерии) при сохранении плодовоплацентарного (артерия пуповины)
В – нарушение плодово-плацентарного кровотока при
сохраненном маточно-плацентарном
51.
II степень: нарушение маточно-плацентарного и плодовоплацентарного кровотока, не достигающее критическихзначений (сохранен диастолический кровоток)
III
степень:
критическое
нарушение
плодовоплацентарного
кровотока
(«нулевой»
или
«ретроградный» диастолический кровоток.
52. Кардиотокография плода (КТГ)
КАРДИОТОКОГРАФИЯ ПЛОДА (КТГ)Метод применим с 32 недель
беременности.
Основные показатели КТГ:
- Базальный ритм (120-160/мин)
- Вариабельность базального ритма:
частота и амплитуда мгновенных
осцилляций
(частота ≥6 в 1 мин, амплитуда 1025)
53. Кардиотокография плода (КТГ)
КАРДИОТОКОГРАФИЯПЛОДА (КТГ)
Акцеллерации – повышение ЧСС
на 15-20 в мин по сравнению с
базальной ЧСС (в норме должны
быть)
Децелерации – замедление ЧСС
на 30 ударов и более (в норме нет).
54. Кардиотокография плода (КТГ)
КАРДИОТОКОГРАФИЯПЛОДА (КТГ)
При нарушении состояния плода:
o Изменение базального ритма
(тахикардия/брадикардия);
o Снижение числа акцелераций,
уменьшение их амплитуды и
продолжительности;
o Появление децелераций, особенно
поздних.
55. Кардиотокография плода
КАРДИОТОКОГРАФИЯПЛОДА
8 -10 баллов
– нормальная сердечная деятельность
6 - 7 баллов
– гипоксия плода компенсированная
5 и менее баллов – снижение компенсаторных
возможностей плода
56. Гормональное исследование
ГОРМОНАЛЬНОЕИССЛЕДОВАНИЕ
ХГЧ (остановка в развитии эмбриона)
Прогестерон ( при ЗРП ниже нормы на протяжении всей
беременности)
Плацентарный лактоген
(↓ на 50% и > в в I триместре
ПН),
высокий риск развития
57. Гормональное исследование
ГОРМОНАЛЬНОЕ ИССЛЕДОВАНИЕЭстриол (при страдании плода снижается его
продукция в печени плода) – информативно
после 17 - 20 недель
Трофобластический В-глобулин (ТБГ) (синтезируется
синцитиотрофобластом, в норме – возрастает со
сроком беременности; низкие цифры – плохой
прогноз)
Плацентоспецифический
à-микроглобулин (ПАМГ)- секретируется
децидуальной оболочкой, резкое ↑ его уровня (до
200 г/л) – плохой прогноз.
58. Гормональное исследование
ГОРМОНАЛЬНОЕИССЛЕДОВАНИЕ
АФП - плохо как ↑ так и ↓ его уровня
↑АФП – антенатальная гибель плода, дефект развития нервной
системы, почек, ЖКТ, ЗРП
↓АФП – хромосомные аномалии, ЗРП, переношенность
Кортизол – при ХПН снижен, при ЗРП – стойкое ↓продукции
гормона.
59. Исследование гемостаза
ИССЛЕДОВАНИЕГЕМОСТАЗА
oГемостазиограмма
oИсследование на генетические тромбофилии
oД-димер
Гемостазиграмма должна исследоваться
не менее 4 раз за беременность.
60. Диагноз ПН после родов подтверждается
ДИАГНОЗ ПН ПОСЛЕРОДОВ
ПОДТВЕРЖДАЕТСЯ
o - при осмотре новорожденного
(рост, вес, неврологический статус и др.)
o - при морфологическом исследовании плаценты
61. Лечение плацентарной недостаточности
ЛЕЧЕНИЕ ПЛАЦЕНТАРНОЙНЕДОСТАТОЧНОСТИ
Лечение должно быть направлено на улучшение
маточно-плацентарного кровотока:
o Интенсификацию газообмена
o Коррекцию реологических
свойств крови
и
коагуляционных
o Нормализацию тонуса сосудов и тонуса матки
o Усиление антиоксидантной защиты
o Оптимизацию
процессов.
метаболических
и
обменных
62. Мероприятия общего характера
МЕРОПРИЯТИЯ ОБЩЕГОХАРАКТЕРА
o Устранение физических и эмоциональных нагрузок,
дозированный режим труда и отдыха; госпитализация
o Сбалансированный
рацион
повышенное количество белка;
питания,
o Нормализация функции ЦНС (седативные
фитосборы, консультации психолога)
o
содержащий
препараты,
Гормональная поддержка (утрожестан, дюфастон – с 7 до
16 - 24 недель)
63. Лечение ПН инфекционного генеза
ЛЕЧЕНИЕ ПН ИНФЕКЦИОННОГО ГЕНЕЗАoАнтибактериальная терапия проводится с учетом
выявленных возбудителей.
oСистемно а/б назначаются в случае внутриматочной
инфекции, цервицитов хламидийной, микоплазменной
этиологии.
oПрименяются а/б широкого спектра действия:
защищенные пенициллины, макролиды,
цефалоспорины II –III поколения не менее 7-10 дней.
oИммунокорректоры: «Виферон-2» (с 26 нед),
«Генферон-лайт» (с 11 нед), вобэнзим,
иммуноглобулины с ранних сроков.
oМестная санация: «Флуомизин», «Макмироркомплекс», «Гексикон», «Неопенотран-форте»,«КлионД100», «Гино-певарил», «Эпиген-спрей» и др.,
«Лактогель»
64. Метаболическая терапия
МЕТАБОЛИЧЕСКАЯ ТЕРАПИЯАктовегин 2-4 мл на 200 мл 5 % глюкозы в/в кап №
10
Хофитол 2 таб × 3 р/сут 3 недели (3 курса)
Фемибион-1 1 табл/сут до 12 недель
Фемибион -2
1 табл + 1 капс с 13 недель
Витамин С
5% р-р в 5 мл в/в на физ. р-ре
Эссенциале
2 капс × 3 р/сут
Омега-мама (ПНЖК) 1 табл × 2 р/сут 1 месяц
65. Коррекция тромбофилических нарушений
КОРРЕКЦИЯ ТРОМБОФИЛИЧЕСКИХНАРУШЕНИЙ
НМГ (клексан, фраксипарин) 0,3 мл -0,6 п/к №10
Курантил
Пентоксифиллин
0,25 × 3 раза 3-4 недели
100мг в/в 1 р/сут № 5
или 0,1 × 3 р/сут per os 5-7 cут
Кардиомагнил
0,75 мг/сут 3-6 недель
Контроль гемостазиограммы
проводится каждые 4-6 недель.
66.
Профилактику и лечение плацентарнойнедостаточности проводить на максимально ранних
сроках с использованием средств, которые
«работают» во время I и II волн инвазии
цитотрофобласта.






























































 medicine
medicine








