Similar presentations:
Дифференциальная диагностика желтух
1. Лекция № 2 Дифференциальная диагностика ЖЕЛТУХ
Зав. каф. инфекционных болезней,проф. Искандер Загитович Каримов
2.
ЖЕЛТУХИЖелтушное окрашивание кожи (желтуха) − заметный признак.
Наблюдается при многих инфекционных и неинфекционных
заболеваниях.
Очень часто при желтухе необоснованно ставят диагноз вирусного
гепатита (30-40% − ошибочно).
Общий для всех желтух б/х признак − повышение уровня
билирубина в сыворотке крови.
Может быть обусловлено и др. причинами (акрихин, каротин), т.е. не
повышенной билирубинемией.
При дифференциальной диагностике желтух необходимо:
Решение вопроса о наличии истинной желтухи, т.е. исключить др.
причины окрашивания кожи.
Исключить или подтвердить желтуху, связанную с острой
инфекционной патологией.
Исключить или подтвердить желтуху, связанную с острой
хирургической патологией.
3.
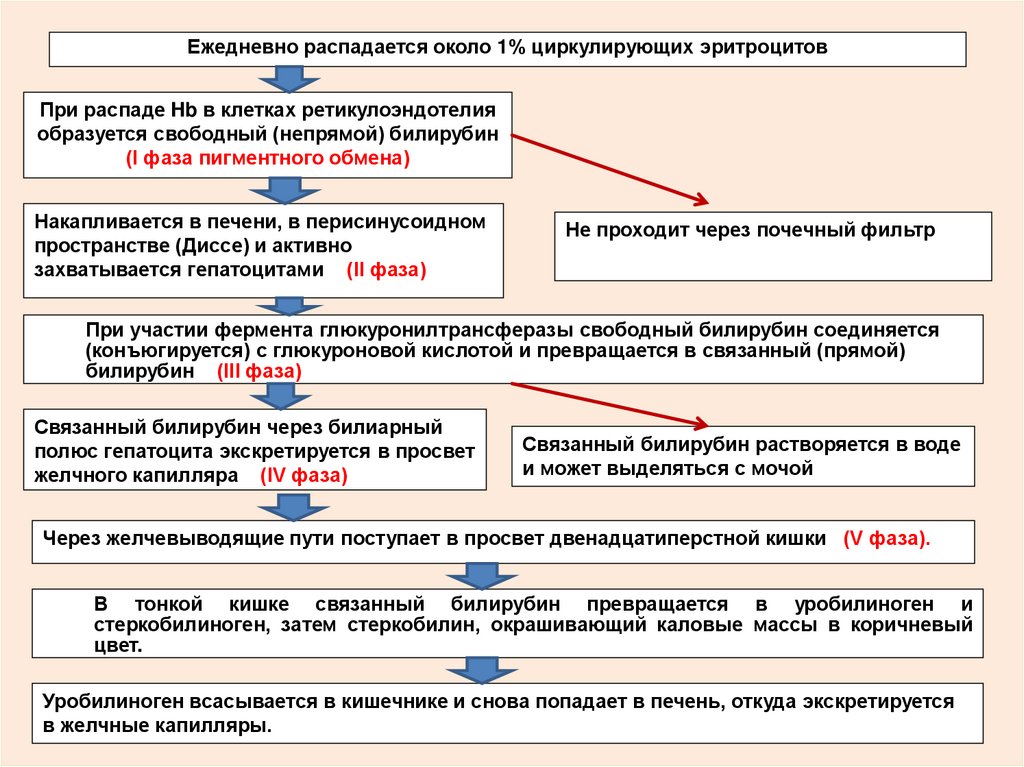
Ежедневно распадается около 1% циркулирующих эритроцитовПри распаде Hb в клетках ретикулоэндотелия
образуется свободный (непрямой) билирубин
(I фаза пигментного обмена)
Накапливается в печени, в перисинусоидном
пространстве (Диссе) и активно
захватывается гепатоцитами (II фаза)
Не проходит через почечный фильтр
При участии фермента глюкуронилтрансферазы свободный билирубин соединяется
(конъюгируется) с глюкуроновой кислотой и превращается в связанный (прямой)
билирубин (III фаза)
Связанный билирубин через билиарный
полюс гепатоцита экскретируется в просвет
желчного капилляра (IV фаза)
Связанный билирубин растворяется в воде
и может выделяться с мочой
Через желчевыводящие пути поступает в просвет двенадцатиперстной кишки (V фаза).
В тонкой кишке связанный билирубин превращается в уробилиноген и
стеркобилиноген, затем стеркобилин, окрашивающий каловые массы в коричневый
цвет.
Уробилиноген всасывается в кишечнике и снова попадает в печень, откуда экскретируется
в желчные капилляры.
4.
При печеночной недостаточности (нарушениях функции печени) −уробилиноген не улавливается гепатоцитами, а выделяется с мочой,
окисляясь на воздухе до уробилина.
При вирусном гепатите:
1) Нарушается главным образом II фаза, т.е. снижается активность захвата
свободного билирубина из просвета Диссе (вследствие нарушения функции
гепатоцита), в результате чего в крови нарастает уровень свободного
билирубина.
2) Страдает и IV фаза, так как связанный билирубин экскретируется не в
желчный капилляр, а через синусоидальные полюса гепатоцитов в
пространство Диссе и затем попадает в кровь.
3) Мало меняются I, III и V фазы пигментного обмена. Это приводит к
увеличению общего содержания билирубина, преимущественно за счет
связанного (прямого) билирубина.
При холестатическом варианте:
1) значительно нарушаются экскреция и выделение билирубина (IV фаза),
2) в желчных капиллярах образуются тромбы.
3) это приводит к тому, что связанный билирубин и другие компоненты желчи
(желчные кислоты, холестерин, ЩФ) поступают в пространство Диссе и
оттуда в кровь.
4) наконец − в результате нарушения проходимости желчных протоков,
например, при закупорке камнем.
5.
По патогенезу обычно выделяют надпеченочные, печеночные иподпеченочные желтухи.
Надпеченочные желтухи обусловлены повышенным распадом
эритроцитов и повышенным образованием билирубина,
недостаточностью функции его захвата печенью.
К ним относятся различные типы гемолитической желтухи:
1) дефекты эритроцитов, 2) аутоиммунные гемолитические желтухи,
3) рассасывающиеся массивные гематомы, 4) инфаркты.
Печеночные желтухи обусловлены поражением гепатоцитов и, возможно,
холангиол.
•По ведущему механизму можно выделить несколько вариантов.
1) В одних связана с нарушением экскреции и захвата билирубина,
регургитацией билирубина (при печеночноклеточной желтухе при остром и
хроническом гепатитах, остром и хроническом гепатозе, циррозе печени).
2) В других случаях − нарушаются экскреция билирубина и регургитация его
(при холестатическом желтухе, холестатическом гепатите, первичном
билиарном циррозе печени, идиопатическом доброкачественном возвратном
холестазе, при печеночноклеточных поражениях).
3) Может быть нарушение конъюгации и захвата билирубина (при
энзимопатическом желтухе при синдромах Жильбера, Криглера-Найяра и др.
4) М.б. связана с нарушением экскреции билирубина, например при синдромах
Дабина−Джонсона и Ротора.
6.
Подпеченочные желтухи возникают в результате нарушенияпроходимости желчных протоков, ведущим механизмом при этом
является нарушение экскреции и регургитации билирубина.
По характеру закупорки подпеченочные желтухи
подразделяются:
1) на интраканальные (при закупорке желчных протоков камнями,
опухолью, паразитами, воспалительным экссудатом, детритом ткани),
2) экстраканальные, обусловленные сдавлением протоков извне
опухолью, эхинококком, сужением рубцами.
При проведении дифференциальном диагностики желтух
нужно определить принадлежность желтухи к той или ином
группе, а затем уже проводить дифференцирование внутри
группы.
7.
НАДПЕЧЕНОЧНЫЕ ЖЕЛТУХИ1) Развиваются в результате повышенной продукции билирубина и
недостаточности (относительной) функции захвата его печенью.
2) Основным в генезе является усиленный распад эритроцитов
(гемолиз), поэтому обычно их и называют гемолитическими.
3) Причина в основном вне печени − в результате усиленного распада
эритроцитов образуется большое количество свободного билирубина,
который печень не в состоянии захватить (относительная
недостаточность), нарушается, вероятно, и внутриклеточный
транспорт пигмента.
4) Вследствие усиленного выделения билирубина в желчь
увеличивается содержание уробилиновых тел в кале и моче.
5) Повышенное содержание билирубина в крови обусловлено
накоплением преимущественно свободного (непрямого) билирубина.
6) При массивном гемолизе гепатоциты не всегда в состоянии
экскретировать весь захваченный и конъюгированный билирубин, в
результате в крови несколько повышается и содержание связанного
билирубина.
8.
Выраженность желтухи при этой форме зависит:от массивности гемолиза,
функционального состояния печени (гепатоцитов).
Необходимо помнить и о возможности сочетанного генеза
желтух, что наблюдается при некоторых инфекционных
болезнях (лептоспироз, сепсис).
Гемолиз и поражение гепатоцитов из-за инфекционного агента или
его токсинов.
Гемолиз м.б. вызван применением какого-либо препарата (хинина,
сульфаниламидов), а поражение гепатоцита − инфекционным
агентом (гемоглобинурийная лихорадка при малярии).
Для решения вопроса о надпеченочном характере желтухи
используют комплекс клинических и лабораторных данных.
Главный признак надпеченочной желтухи − гипербилирубинемия за
счет
свободного
(непрямого)
билирубина
(билирубиновый
коэффициент − отношение связанного билирубина к общему его
количеству) невысокий (менее 50%).
9.
Важные клинические признаки:1) отсутствие ахолии;
2) наличие плеохромии желчи и темной окраски кала и мочи (содержание в них
уробилиногенов повышено);
3) желтушность кожи и склер умеренная;
4) кожа, как правило, бледная (анемия в результате гемолиза);
5) печень и селезенка могут быть увеличены, но функция печени существенно
не нарушена (биоптаты печени – без значительных изменений);
6) в периферической крови − тенденция к анемизации, увеличение количества
ретикулоцитов (усиления регенерации эритроцитов), иногда − изменение
формы эритроцитов (макроцитоз, микросфероцитоз, серповидные
эритроциты и др.).
При установлении надпеченочного (гемолитического) характера
желтухи следует уточнить ее тип. Принято выделять 3 типа.
При корпускулярной гемолитической желтухе основной причиной могут
быть биохимические дефекты:
1) наследственная энзимопатия эритроцитов (недостаток Г-6-ФДГ),
2) анемия Минковского−Шоффара),
3) гемоглобинопатии (талассемия и др.),
4) дефекты оболочек эритроцитов (пароксизмальная ночная гемоглобинурия,
или болезнь Маркиафавы−Микели, и др.).
10.
При экстракорпускулярной гемолитической анемии повышенныйгемолиз обусловлен действием различных факторов,
присутствующих в плазме крови:
1) антитела (например, действие изоантител в результате переливания
несовместимой крови),
2) гемолизины различных инфекционных агентов (вирусов, лептоспир,
возбудителей сепсиса).
3) влияние самого возбудителя болезни (плазмодии малярии);
4) при действии гемолитических ядов (мышьяк, сероводород и др.).
Третий тип − повышение продукции билирубина в результате
распада эритроцитов:
1) обширные гематомы,
2) инфаркты,
3) кровоизлияниях в брюшную или плевральные полости.
11.
Из анамнеза:корпускулярная гемолитическая желтуха часто бывает повторной
у лиц с недостаточностью Г-6-ФДГ спровоцированная каким-либо
лекарственным
препаратом
(хинин,
сульфаниламиды,
жаропонижающие) и сопровождается:
1) повышением температуры тела (гемоглобинурийная лихорадка),
2) выделением коричневобурой мочи с большим осадком,
3) анемизацией.
4) чаще наблюдалась у больных малярией.
третий тип гемолитической желтухи:
1) обширные гематомы, кровоизлияния (травмы, признаки внутреннего
кровотечения)
2) клиническая симптоматика инфарктов миокарда, легкого.
12.
Рассмотрим возможности их дифференциальной диагностики.Наследственный микросфероцитоз
(болезнь
Минковского−Шоффара):
1) связан с дефектом мембраны эритроцитов (повышенный
внутриклеточный распад эритроцитов),
2) анемия,
3) увеличение селезенки,
4) образование камней в желчном пузыре,
5) содержание Нв падает до 40-50 г/л,
6) могут быть спровоцированы различными инфекционными болезнями,
7) содержание билирубина повышается вне кризов до 50-75 мкмоль/л, а
во время кризов значительно повышается за счет непрямого
билирубина,
8) часто ставят ошибочный диагноз хронического гепатита и даже
цирроза печени,
9) диаметр эритроцитов уменьшен, а толщина увеличена, их форма
приближается к шарообразной,
10) содержание ретикулоцитов повышено,
11) диагностика затруднена при сочетании этой болезни с холестазом.
13.
Наследственный стомацитоз (описан в 1961 г):1)дефект мембран эритроцитов,
2)своеобразна форма эритроцитов − неокрасившаяся
часть в их центре отграничена двумя изогнутыми линиями
и несколько напоминает рот (отсюда и название болезни),
3)выраженная анемия (Нв 70-90 г/л вне криза и 30-50 г/л
во время криза),
4)увеличение селезенки,
5)желтуха за счет непрямого билирубина.
14.
Желтуха при наследственной гемолитической анемии, обусловленнойдефицитом глюкозо-6-фосфатдегидрогеназы:
1) наиболее распространенная аномалия эритроцитов,
2) часто обусловлены приемом ряда лекарственных препаратов во время
лечения каких-либо инфекционных болезней,
3) наиболее часто - в странах Африки, Латинской Америки, на побережье
Средиземного моря, в Азербайджане (до 9,9% населения) и др. (2-4%),
4) часто провоцируется сульфаниламидными препаратами (норсульфазол,
сульфадиметоксин, альбуцид натрий, этазол, бисептол), затем −
противомалярийные препараты (хинин, примахин, акрихин),
нитрофурановые препараты, производные изоникотиновой кислоты (тубазид,
фтивазид), амбильгар, ПАСК.
5) из противомалярийных препаратов гемолитического криза не вызывает
делагил, а из сульфаниламидов – фталазол,
6) обычно на 2-3-й день от начала применения препарата,
7) гемолитический криз обычно именуют гемоглобинурийной лихорадкой.
8) вначале − умеренная желтуха, темная моча,
9) на 4 5-й день − тяжелый гемолитический криз с выделением мочи бурого или
почти черного цвета (внутрисосудистый распад эритроцитов),
10) повышается температура тела, появляется резкая головная боль, могут
быть рвота и понос, желтуха нарастает,
11) Нв в крови падает до 20-30 г/л.
12) дифференцировать необходимо от других гемолитических желтух.
15.
Талассемия:1) обусловлено наследственным нарушением синтеза глобина,
2) желтуха, значительным увеличением печени и селезенки,
3) билирубин в крови повышен за счет прямой фракции пигмента,
4) в периферической крови – повышение ретикулоцитов, характерны
анизо- пойкилоцитоз, «мишеневидность» и множественные
базофильные включения в них.
Аутоиммунные гемолитические анемии:
1) идиопатические (причина неизвестна),
2) симптоматические (развиваются при многих болезнях: миеломной
болезни, лимфолейкозе, лимфосаркоме, СКВ, ревматоидном артрите,
неспецифическом язвенном колите).
4) могут быть спровоцированы многими инфекционными болезнями
(корь, краснуха, эпидемический паротит, ангина и пр.) − появление
желтухи гемолитического характера на фоне инфекционных
болезней, которым желтуха несвойственна.
16.
Аутоиммунная гемолитическая анемия с неполнымитепловыми агглютининами:
1) должна учитываться при идиопатической и симптоматической
гемолитических желтухах,
2) начало болезни острое или даже бурное с нарастанием желтухи,
3) резкая слабость, боли в области сердца, одышка, боли в пояснице,
сердцебиение, повышается температура тела,
4) часто ставят ошибочный диагноз ВГ,
5) может начинаться постепенно с артралгией, болью в животе,
слабостью,
6) субфебрилитет, бледность кожных покровов и умеренная желтуха,
7) печень и селезенка, как правило, увеличены,
8) билирубин повышен до 40-60 мкмоль/л за счет непрямой фракции,
9) в крови − количество ретикулоцитов повышено, макроцитоз, и/или
микросфероцитоз, иногда − фрагментированные разрушенные
эритроциты,
10) осмотическая резистентность эритроцитов снижена.
17.
Пароксизмальная ночная гемоглобинурия(болезнь Маркиафавы−Микели):
1)приобретенная форма гемолитической анемии, связанной с
изменением структуры эритроцитов,
2)поражаются также лейкоциты и тромбоциты,
3)количество форменных элементов уменьшается,
4)постепенное начало, слабость, умеренная желтуха,
5)головная боль, боли в животе (тромбоз мелких сосудов, иногда
оперируют с подозрением на аппендицит или др. хирургическое
заболевание),
6)печень и селезенка умеренно увеличены,
7)характерно выделение гемосидерина с мочой (темный цвет мочи при
отсутствии в ней эритроцитов),
8)протеинурия резко выражена,
9)бензидиновая проба Грегерсена с мочой положительная,
10)Нв в период обострения снижен (30-50 г/л), в период ремиссии − в
норме,
11)билирубин в крови умеренно повышен за счет непрямой фракции,
12)лейкопения − (1,5-3) х 106/л.,
13)уровень железа в крови снижен за счет потери его с мочой.
18.
При тяжелой свинцовой интоксикации:1) выделение с мочой гемосидерина в сочетании с
болями в животе и гипохромной анемией,
2) характерен полиневрит, которого не бывает при
болезни Маркиафавы−Микели.
Другие варианты надпеченочных желтух бывают
редко.
19.
ПЕЧЕНОЧНЫЕ ЖЕЛТУХИЕсли установлено, что у больного действительно желтуха и
исключены разные варианты гемолитической (надпеченочной)
желтухи, наступает наиболее трудный этап
дифференциальной диагностики желтух разграничение
печеночных желтух, так как отмечается большое число
инфекционных и неинфекционных болезней, протекающих с
печеночной желтухой:
Вирусные гепатиты А, В, С, Д, Е, F, G.
Герпетический гепатит.
Цитомегаловирусный гепатит.
Желтая лихорадка.
Инфекционный мононуклеоз
(желтушная форма)
Возвратный тиф;
Кишечный иерсиниоз;
Орнитоз;
Лептоспироз;
Псевдотуберкулез;
Сальмонеллез;
Сап;
Сепсис;
Листериоз;
Амебное поражение
печени;
Сифилис;
Токсические гепатиты:
Острый алкогольный
гепатит;
Медикаментозные и др.
20.
Для дифференциальной диагностики инфекционных и токсическихгепатитов большое значение имеет наличие признаков острого
инфекционного процесса (лихорадка, признаки общей интоксикации,
экзантема, эпидемиологические данные и др.).
Для диагностики токсических гепатитов имеют значение употребление
гепатотропных токсических веществ (противотуберкулезные
препараты, ингибиторы МАО, производные фенотиазина), технических
жидкостей (дихлорэтан, этиленгликоль), профессиональные
вредности (работа с окислителями на основе азотной кислоты,
гидразином и др.), а также отсутствие инфекционного диагноза.
Для решения вопроса о наличии острого вирусного гепатита:
1) Имеет значение сопоставление выраженности лихорадки и других
проявлений общей интоксикации со степенью поражения печени.
2) При ВГА и В повышение температуры тела и другие признаки
инфекционного токсикоза выражены нерезко и в основном в
начальных стадиях болезни.
3) При появлении и развитии желтухи температура тела снижается, а
признаки общей интоксикации бывают выражены слабо (при ВГА).
4) Дифференцирование ВГ А и др. вызывает трудности, тем более, что
возможно их сочетание.
21.
5) ВГА − чаще у молодых, иногда − эпидемические вспышки, контакты сбольными ГА в сроки, укладывающиеся в инкуб. период (чаще 15-30 дней).
6) В возрасте 25-40 лет ВГА протекает тяжелее.
7) Преджелтушный период ВГА короче (5-7 дней), чем при ВГВ (1-4 нед.).
8) При ВГА суставные боли − реже, чаще − гриппоподобный вариант,
диспепсический и астеновегетативный, в конце преджелтушного периода
моча становится темной, а кал обесцвечивается.
9) Желтушный период ГА начинается с иктеричности склер, слизистых
оболочек ротоглотки, а затем и кожи, нарастает на протяжении недели;
температура нормальная, слабость, сонливость, снижение аппетита,
ноющие боли в правом подреберье, у некоторых больных кожный зуд.
10) Печень увеличена, уплотнена и несколько болезненна, у 20-50% больных
наблюдается увеличение селезенки.
11) В крови − лейкопения (иногда нормоцитоз), нейтропения, относительный
лимфо- и моноцитоз, СОЭ 2-4 мм/ч; повышен билирубин за счет прямого
(связанного), значительно − аминотрансферазы (особенно АлАТ),
увеличены показатели тимоловой пробы, снижен протромбиновый индекс.
12) Желтушный период − 7-15 дней, у большинства больных ВГА
билирубинемия не превышает 80-90 мкмоль/л (5 мг%).
13) Период реконвалесценции не длительный, б/х показатели обычно
нормализуются к 20-25-му дню с момента появления желтухи.
14) Тяжелые формы ВГА редкие, хр. формы, как правило, не развиваются.
22.
Вирусный гепатит В1)Передается
преимущественно
парентеральным
путем
и
инкубационный период (чаще 60-120 дней).
2)Преджелтушиый период более длительный, часто беспокоят
суставные боли. Чаще преджелтушный период начинается с
диспепсических явлений и артралгического синдрома.
3)У 10% больных отмечается кратковременная уртикарпая сыпь.
4)В конце преджелтушного периода моча становится темной, а кал
обесцвечивается, отмечается увеличение печени, повышается
активность АсАТ и особенно АлАТ.
5)Желтушный период при ВГВ, как правило длительный и
характеризуется
выраженностью
и
стойкостью
клинических
проявлений.
6)Желтуха достигает максимума на 2-3-й неделе.
7)При тяжелых формах уже в первые дни желтухи на фоне
прогрессирующего ухудшения состояния может развиться острая
печеночная недостаточность (печеночная кома).
8)Желтуха нарастает постепенно, выраженность, как правило,
пропорциональна тяжести болезни (могут быть исключения).
9)Увеличены размеры печени. Часто увеличена селезенка.
23.
10) Уменьшение размеров печени при нарастающей желтухе –неблагоприятный признак.
11) Характерны брадикардия и гипотензия.
12) Период выздоровления более длителен, чем при ВГА.
13) Могут длительно сохраняться диспепсические явления,
астенизация.
14) Исход – выздоровление, затяжные и хр. формы ВГ.
15) У части больных (около 0,2%) в дальнейшем может развиться
цирроз печени. Лабораторно − обнаружение Аг и/или Ат ВГВ.
Отрицательные результаты этих исследований не исключают
возможности ВГВ.
При
генерализованных
формах
вирусной
инфекции
(герпетической, цитомегаловирусной), или септические
бактериальные инфекции появление желтухи происходит на
фоне высокой лихорадки и выраженных симптомов общей
интоксикации (гемодинамические расстройства, поражение
центральной нервной системы и др.) и различные органные
поражения, свойственные тому или иному инфекционному
заболеванию, но совсем не характерные для ВГА и В.
24.
Острый герпетический гепатит.1) Обычно протекает латентно, периодически (часто на фоне гриппа и
других болезней) переходит в легкие манифестные формы.
2) Наблюдается редко и является одним из частых проявлений
генерализованной, очень тяжело протекающей герпетической
инфекции.
3) Предшествует резкое подавление иммунитета (прием цитостатиков,
иммунодепрессантов, длительный прием больших доз ГКС, лучевая
терапия, развитие синдрома приобретенного иммунодефицита и др.).
4) Изолированных герпетических гепатитов не бывает.
5) Проявляется обширными характерными поражениями кожи и
слизистых оболочек.
6) Отмечаются различные органные поражения, которые обычно
сочетаются. Наиболее частые − герпетический энцефалит, вируснобактериальная пневмония и герпетический гепатит.
7) Резко выражены симптомы общей интоксикации.
8) Болезнь протекает тяжело, летальность около 30%.
25.
Острый цитомегаловирусный гепатит.1) ЦМВИ также широко распространена в виде латентной формы,
которая клинически ничем не проявляется.
2) У женщин ЦМВИ может обусловить тяжелое внутриутробное
заражение плода. Врожденная ЦМВИ характеризуется желтухой,
дефектами развития и нередко приводит к гибели детей.
3) Приобретенная ЦМВИ в острый период протекает в виде легкого
гриппоподобного заболевания, а затем переходит в латентную
форму, при которой ЦМВ сохраняться в организме.
4) При резком снижении иммунной защиты из латентной может
развиться генерализованная форма (у больных СПИДом, на фоне
др. заболевания − лейкемия, новообразования, тяжелые
хирургические операции и др.).
5) Клинически − лихорадка, увеличение печени и селезенки, желтуха.
6) Печень значительно увеличена, болезненна при пальпации.
7) Практически всегда − вялотекущая пневмония, чисто вирусной
этиологии, антибиотикотерапия не эффективна.
8) Часто развивается энцефалит.
9) При ЦМВИ нет герпетической экзантемы и энантемы.
26.
Врожденная ЦМВИ у новорожденных1) Всегда протекает с признаками острого гепатита, геморрагического
синдрома, энцефалита.
2) Желтуха нарастает 2-3 нед. и снижается 2-6 мес.
3) Активность аминотрансфераз и ЩФ повышена.
4) Могут быть дефекты развития, врожденные поражения глаз
(катаракта, хориоретинит, атрофия зрительного нерва).
5) Значительно снижено число тромбоцитов, развивается анемия.
6) Для подтверждения диагноза ЦМВИ − цитологическое исследование
осадков слюны, мочи, желудочного содержимого, спинномозговой
жидкости: обнаружение цитомегалических клеток («цитомегалов» −
крупные клетки округлой или овальной формы; в ядре − включения,
окруженное светлым ободком («совиный глаз»), диаметр 25-40 мкм.
27.
Желтушная форма инфекционного мононуклеоэа.1) Острый гепатит, который обусловлен вирусом (Эпштейна Барр), но
это поражение печени не относится к вирусным гепатитам.
2) Желтуха печеночного генеза, увеличение печени, повышение
активности сывороточных ферментов — АлАТ, АсАТ, ЩФ и др.
3) Выраженный синдром общей интоксикации (повышение
температуры тела до 39-40 °С, общая слабость, головная боль и
др.), который сохраняется, а иногда и нарастает и после появления
желтухи.
4) Основные проявления инфекционного мононуклеоза, которые
служат для дифференциальной диагностики, следующие:
а) лихорадка;
б) тонзиллит;
с) генерализованная лимфаденопатия;
д) увеличение печени и селезенки;
е) характерные изменения периферической крови.
5)
Диагноз подтверждают серологически и/или ПЦР.
28.
Желтая лихорадка.1) Карантинная болезнь, эндемичная для стран Южной Америки и
экваториальной Африки (для нас − всегда завозная).
2) Если со времени убытия из эндемичной страны прошло больше 6
дней − исключатся желтая лихорадка.
3) Клинически болезнь начинается внезапно с повышения
температуры тела до 39-40 °С и выше.
4) С первых суток − гиперемия и одутловатость лица, отечность век,
инъецирование сосудов конъюнктивы склер, тахикардия (до 130 в
минуту).
5) На 2-й день − тошнота и рвота, гиперемия слизистой оболочки
ротовой полости, к 3-4-му дню − желтуха.
6) На 5-й день болезни очень короткая ремиссия, затем температура
тела вновь попытается, появляется геморрагический синдром.
7) Тахикардия сменяется брадикардией (40-50 в минуту), АД падает.
8) Смерть наступает от ОПН или ИТШ.
9) При благоприятном исходе с 7-9-го − улучшение состояния.
10) Диагноз подтверждается специфическими лабораторными
данными.
29.
При всех бактериальных гепатитах отмечаются те же признаки, чтои при др. гепатитах: увеличение печени (нередко и селезенки),
значительное повышение уровня билирубина, печеночный характер
желтухи, существенное повышение АлАТ, АсАТ.
Отличие от ВГ А и В − резко выраженный инфекционный синдром, а
также поражение различных органов и систем.
Лептоспироз.
1) Эпидемиологические предпосылки (летняя сезонность, купание в
пресноводных водоемах, контакты с животными).
2) Начало острое и/или внезапное, Т-ра с ознобами, выше 38-39 °С.
3) С начала болезни − гиперемия лица и шеи, инъекция сосудов склер.
4) Желтуха с 3-5-го дн. болезни, желтушная форма − протекает тяжелее.
5) Печень и селезенка увеличены с первых дней болезни.
6) Патогномоничный признак − поражение мышц (особенно икроножных).
7) Второй, обязательный симптом − поражение почек (олиго- анурия).
8) Билирубин в крови может достигать 200-300 мкмоль/л и более,
повышается активность АсАТ и АлАТ.
9) Присоединение геморрагического синдрома, серозного менингита,
двухволновой характер температурной кривой.
10) В крови: умеренный нейтрофильный лейкоцитоз (до 15 х 109/л), раннее
и значительное повышение СОЭ.
11) Для подтверждения диагноза используются специфические методы.
30.
Псевдотуберкулез.1) Желтушные формы псевдотуберкулеза встречаются часто.
2) Желтуха развивается при среднетяжелой и тяжелой формах с
выраженной клинической симптоматикой.
3) Желтуха, увеличение печени, лабораторные проявления гепатита ничем
не отличаются от других желтух инфекционной природы.
4) Начало острое, в конце 1-го дня болезни температура тела 38-40 °С.
5) Рано появляются инъекция сосудов склер, гиперемия кожи лица, шеи,
верхних отделов туловища («симптом капюшона»).
6) Характерно − мелкоточечная («скарлатиноподобная») экзантема, чаще
на 3-й день болезни, обильная, по всему телу с концентрацией в
естественных складках кожи (локтевые сгибы, паховые области и др.).
7) Кожа ладоней и подошв гиперемирована, язык ярко-красный, с
увеличенными сосочками, без налета («малиновый язык»).
8) Иногда желтушные формы псевдотуберкулеза протекают без сыпи.
9) Мезаденит и терминальный илеит − спонтанные боли в правой
подвздошной области, выраженная болезненность этой области при
пальпации.
10) Иногда протекает с повторными волнами лихорадки, поражением
суставов, узловатой эритемой.
11) Лабораторное подтверждение − серологические методы.
31.
Кишечный иерсиниоз.1) Сходен с псевдотуберкулезом, но желтуха отмечается, как правило,
лишь при очень тяжелых септических формах.
2) Основные клинические проявления: высокая лихорадка, повторные
ознобы и поты, анемизация, выраженная желтуха, увеличение печени
и селезенки.
3) Боли в животе, чаще справа в нижних отделах, может быть
расстройство стула.
4) У части больных − вторичные гнойные очаги, гнойные артриты.
5) Этиология подтверждается бактериологически и серологически.
Сальмонеллез.
1) Желтуха лишь при тяжелых формах (генерализованных).
2) Высокая лихорадка (39-40°С), выраженная интоксикация, увеличение
печени и селезенки, а также б/х проявления.
3) Поражение ЖКТ в начальном периоде (г/энтерит или г/энтероколит).
4) Болезнь протекает как брюшной тиф или сепсис.
5) Подтверждается бактериологически и серологически.
32.
Листериоз.1) Желтуха при некоторых формах (ангинозно-септической и
тифоподобной).
2) Высокая лихорадка, интоксикация, генерализованная лимфаденопатия,
иногда − специфический мезаденит.
3) Поражение зева − тонзиллит, нередко с некротическими изменениями.
4) Трудно дифференцировать от желтушных форм инф. мононуклеоза.
5) У части больных − крупнопятнистая или эритематозная сыпь, которая
на лице образует фигуру бабочки.
6) Иногда − признаки гнойного листериозного менингита.
7) Диагноз подтверждается выделением возбудителя (из крови, СМЖ,
мазков из зева) и серологически.
Сепсис.
1) Наличие первичного очага, полиэтиологичен.
2) Тяжелое течение без тенденции к самопроизвольному выздоровлению.
3) Клинически: интоксикация, лихорадка, поражение печени, анемизация,
полиорганная недостаточность.
4) Желтуха выражена умеренно и не соответствует тяжести процесса.
5) Нередко – шок, геморрагический синдром с признаками ДВС.
6) Подтверждается выделением одного и того же микроорганизма из
крови и очагов.
7) Серологические методы малоинформативны.
33.
Сап.1) Встречается очень редко.
2) Протекает как своеобразный сепсис.
3) Часто поражаются кожа, подкожная клетчатка, суставы и мышцы.
4) Лабораторным подтверждением может служить только выделение
возбудителя из крови или из гнойников.
Возвратный тиф вшивый.
1) В настоящее время этой болезни в нашей стране нет.
2) Заболевание начинается приступообразно в первую половину дня.
3) Температура тела с потрясающим ознобом (как при малярии), но не
снижается в последующие дни, а даже возрастает. Боли в мышцах,
тошнота, рвота.
4) Быстрое и значительное увеличение селезенки, спонтанные боли в
левом подреберье и выраженная болезненность при пальпации
селезенки.
5) Иногда − разрыв селезенки или геморрагический синдром.
6) Через 4-6 дней температура тела критически падает, а через 6-9 дней
апирексии возможен повторный (более короткий) приступ лихорадки.
7) При антибиотикотерапии повторных приступов не бывает.
8) Эпидемиологически − завшивленность, контакт с больным.
9) Микроскопия толстой капли крови − спирохета Обермейера.
34.
Орнитоз.1) Желтуха отмечается редко (0,3-0,5%).
2) На фоне обычного (пневмонического) течения орнитоза.
3) Характерна длительная астенизация.
4) Применение пенициллина, стрептомицина и сульфаниламидных
препаратов неэффективно.
5) В крови − лейкопения, нейтропения, повышенная СОЭ.
6) Специфическое подтверждение – серологическое (РСК − титр 1:16 и
выше).
Бабезиоз.
1) Острое тяжелое протозойное заболевание с желтухой и острой
почечной недостаточностью.
2) Преимущественно у лиц с иммунодефицитом.
3) В странах Европы и США.
4) Хозяева паразита − многие животные (грызуны, собаки, кошки,
крупный рогатый скот), переносчиком — пастбищный клещ.
5) Причина смерти больных обычно уремическая кома.
35.
Амебиаз.1)Как следствие амебного гепатита (в остром периоде болезни).
2)Как проявлением амебного абсцесса печени (период поздних
внекишечных осложнений).
3)В острый период − выраженные дисфункции кишечника (стул с
примесью слизи и крови, язвенные изменения толстой кишки по данным
RRS) при нормальной или субфебрильной температуре тела и
слабовыраженных признаках общей интоксикации.
4)Длительное течение болезни с вовлечением в процесс всех отделов
толстой кишки.
5)Диагноз подтверждается обнаружением в испражнениях (или в
материале, взятом из кишечных язв при RRS) тканевых форм
дизентерийной амебы.
6)При амебном абсцессе печени − умеренная желтуха.
7)Диагностическое значение – УЗИ, анамнез, в этот период
дизентерийные амебы в испражнениях уже не обнаруживаются.
36.
Токсические гепатиты − нет признаков инфекционного процесса(лихорадка, другие проявления общей интоксикации) и наличие
явлений, свойственных отравлению.
Острый алкогольный гепатит
1)У лиц, страдающих хроническим алкоголизмом или после приема различных
суррогатов алкоголя.
2)Часто − лейкоцитоз, повышение активности щелочной фосфатазы, более
высокое содержание в крови холестерина и В-липопротеидов.
3)Билирубиново- аминотрансферазная диссоциация (степень повышения АлАТ
несколько отстает от уровня гипербилирубинемии).
Медикаментозные гепатиты
1)Обусловлены многими лекарственными препаратами.
2)Часто при приеме препарата продолжительное время и в больших дозах.
Более половины случаев − применение противотуберкулезных препаратов.
Кроме желтухи и увеличения печени могут быть и другие проявления
лекарственной болезни: диспепсические расстройства, аллергические
нарушения.
3)Отсутствует цикличность развития заболевания.
4)Показатели тимоловой пробы в отличие от ВГ отрицательные.
5)Морфологически − картина острого инфильтративного гепатита, а при ВГ −
типичен острый деструктивный гепатит.
37.
Токсический гепатит при отравлении ядохимикатами1) Симптомы гепатита появляются на 2-3-й день отравления в тех
случаях, когда больные не погибают от отравления в течение первых
суток.
2) Клинически (в зависимости от вида яда) для дифференциальной
диагностики основное значение имеют:
а) сведения о контакте или употреблении ядов или технической
жидкости;
б) симптоматика начального периода «опьянения»;
в) возможен период кратковременного улучшения;
г) сочетание признаков токсического гепатита с поражением ЖКТ, ЦНС,
почек.
Длительные желтухи (в течение многих месяцев и лет в стадии
обострения или ремиссии).
1) хронические гепатиты (в т.ч. – аутоиммунный),
2) циррозы печени,
3) пигментные гепатозы.
Фактор времени позволяет исключить все острые гепатиты
(инфекционные и токсические), гемолитические желтухи.
38.
ХГ в стадии рецидива (обострения):1) слабость, недомогание, боли в области печени и в эпигастрии, м.б.
кожный зуд, сосудистые «звездочки» на коже, диспептический
синдром;
2) увеличение печени и селезенки;
3) увеличение содержания билирубина в сыворотке крови, повышение
активности АлАТ, АсАТ), снижено количество альбуминов и увеличено
содержание гамма-глобулинов;
4) нередко обнаруживается антигены вирусов гепатита В, С, Д и др.;
5) в период ремиссии желтухи может не быть, но печень увеличена;
6) течение длительное, относительно благоприятное.
Аутоиммунный гепатит:
1) часто наблюдается у женщин в возрасте 15-25 и 45-55 лет;
2) характерны нарушение менструального цикла, избыточное
оволосение (усы, борода, рост волос на туловище), сыпь и
прогрессирующая желтуха.
3) переходит в цирроз печени.
39.
Хронический холестатический гепатит:1) чаще у лиц пожилого и старческого возраста;
2) выраженная желтуха, но слабо выраженная интоксикация;
3) заканчивается обычно билиарным циррозом печени;
4) в период обострения клиника сходна с механической желтухой;
5) показатели АсАТ, АлАТ и др., тимоловой и сулемовой проб нормальные или
незначительно изменены.
6) повышены − общий холестерин, ЩФ, билирубин (в осн.-м за счет прямого).
Цирроз печени (ЦП):
1) ведущую роль играют ВГ В, С, Д и др.;
2) часто – печень плотная не увеличена, а иногда − несколько уменьшена;
3) признаки портальной гипертензии (кровотечения);
4) селезенка значительно увеличена, асцит;
5) работоспособность снижена, общая слабость, диспепсические явления,
метеоризм;
6) сосудистые «звездочки», ладонная эритема, усиленный венозный рисунок на
животе, ксантоматозные бляшки на веках, пальцы в виде «барабанных
палочек»; моча темная, кал обесцвечен;
7) сулемовые пробы, альбуминов снижены и глобулины повышены;
8) умеренно повышена активность сывороточных ферментов (АсАТ, АлАТ,
альдолазы, ЩФ).
9) по течению: мелкоузловой, крупноузловой, смешанный и билиарный ЦП.
40.
Синдром Жильбера (наследственный пигментный гепатоз):1) возникает в молодом или подростковом возрасте и выражается в
хронической, периодически появляющейся умеренно выраженной
желтухе;
2) обусловлен повышением содержания в крови свободного
билирубина, при отсутствии комплекса признаков, характерных для
гемолитических желтух (понижение механической и осмотической
резистентности эритроцитов, изменение их морфологии,
ретикулоцитоз, значительное увеличение печени и селезенки и др.).
Синдром Криглера−Найяра во многом
1) сходен с синдромом Жильбера,
2) но появляется с периода новорожденности,
3) Повышается содержание только свободного билирубина.
41.
Синдром Дабина−Джонсона:1) наблюдается в подростковом и молодом возрасте;
2) гипербилирубинемия за счет преимущественно связанной или в
равной степени свободной и связанной фракций пигмента;
3) билирубинурия;
4) холецистография − желчные пути не заполняются или заполняются
слабо и с опозданием;
5) морфологически − в ткани печени скопление характерного темного
пигмента («черная печень»).
Синдром Ротора:
1) чаще проявляется в детском возрасте;
2) в крови − накопление преимущественно связанного билирубина;
3) билирубинурия;
4) морфологически – патологии печени не выявляется;
5) холецистография − желчные пути не заполняются после
внутривенного введения контрастирующего вещества.
42.
ПОДПЕЧЕНОЧНЫЕ ЖЕЛТУХИОбусловлены нарушением выведения билирубина через
желчные протоки с регургитацией его, а также снижением
экскреции билирубина из гепатоцитов.
Патологический процесс локализуется вне печени в
магистральных желчных протоках − механические желтухи.
Подпеченочные желтухи могут быть обусловлены многими
факторами:
1) закрытием (обтурацией) печеночного и общего желчного протоков
изнутри желчными камнями, гельминтами и др.;
2) сдавлением общего желчного протока снаружи (новообразование,
увеличенный лимфатический узел);
3) сужением общего желчного протока рубцами и спайками (после
оперативного вмешательства, перенесенного воспалительного
процесса);
4) атрезией (гипоплазией) желчных путей.
43.
При подпеченочных желтухах:1) Повышается в основном содержание связанного (прямого)
билирубина и лишь в небольшой степени — свободного.
2) После возникновения обструкции желчных протоков экскреция желчи
из гепатоцитов первое время продолжается.
3) Повышение давления в ЖВП приводит к вторичным изменениям
гепатоцитов, в результате экскреторная функция печеночных клеток
снижается и наступает парахолия, т.е. внутрипеченочный холестаз.
Повышение непрямого (свободного) билирубина, по-видимому,
связано с нарушением захвата его гепатоцитами из крови.
4) Выделение уробилиновых тел с калом и мочой при механических
желтухах отсутствует.
Наибольшее практическое значение имеет дифференциальная
диагностика:
1) холестатического варианта ВГ,
2) механическая желтуха в результате сдавления желчных протоков
новообразованиями,
3) механическая желтуха при закупорке ЖВП камнем или гельминтами.
44.
Холестатический вариант ВГ:1) преимущественно при ВГВ, но возможен и при гепатите С и др..
2) имеются четкие маркеры ВГ, цикличность течения, анамнез.
3) наблюдается у людей любого возраста.
4) боли выражены умеренно, тупые, локализуются в правом подреберье,
иногда и в эпигастральной области.
Новообразования и желчнокаменная болезнь:
1) Чаще отмечаются у лиц старше 40 лет.
2) Калькулезный холецистит − преимущественно у женщин.
3) Появлению желтухи иногда предшествует нарушение диеты.
4) В анамнезе − признаки холецистита (тупые боли в области печени,
временами кратковременная желтушность склер и др.).
5) При новообразованиях обтурации ЖВП могут предшествовать
хронические заболевания желудка, поджелудочной железы, похудание,
анемизация и др. признаки, характерные для новообразований.
6) При закупорке ЖВП камнем − болевой приступ, после которого вскоре
появляется желтуха.
7) Боли имеют характерную иррадиацию в правое плечо, лопатку.
8) Во время приступа могут быть тошнота, рвота, иногда − диарея.
9) При новообразованиях, боль может быть очень сильной, но
развивается она постепенно и прогрессирует.
45.
10) При всех этих состояниях также может наблюдаться:11) Интенсивная желтуха и зуд кожи.
12) Геморрагический синдром (хотя и нечасто).
13) Лихорадка при ВГВ кратковременная и наблюдается до развития
желтухи.
14) При новообразованиях, в начале температура тела может быть
субфебрильной (и даже нормальной), но затем при прогрессировании
процесса и метастазировании опухоли, при распаде опухолевой ткани
температура тела нарастает (часто имеет большие суточные размахи).
15) При калькулезном холецистите температура тела также повышена,
иногда принимает септический характер (лихорадка неправильного
типа).
16) Ахолия наблюдается при всех этих болезнях.
17) Увеличение печени − при всех рассматриваемых болезнях.
18) При механической желтухе, обусловленной обтурацией ЖВП опухолью
или камнем − увеличение размеров желчного пузыря (симптом
Курвуазье).
19) Пузырь пальпируется в виде большого, напряженного болезненного
округлого образования − чаще при закупорке общего желчного протока
опухолью головки поджелудочной железы или опухолью в области
сосочка двенадцатиперстной кишки.
20) Глюкокортикоиды снижают выраженность желтухи при ВГВ, но не при
механических желтухах опухолевого и калькулезного генеза.
46.
21) В крови у больных ВГ − тенденция к лейкопении, СОЭнормальная, а при подпеченочных желтухах, вызванных
опухолью или камнями − чаще лейкоцитоз и увеличение СОЭ.
22) При холестатическом варианте ВГ активность
аминотрансфераз существенно повышена, умеренное
повышение ЩФ, тимоловая проба положительная, холестерин
снижен.
23) При новообразованиях, активность трансаминаз нормальная, а
ЩФ – повышена, холестерин − резко повышен.
24) При закупорке ЖВП камнем активность ЩФ существенно
повышается, а иногда повышается кратковременно и
активность аминотрансфераз, тимоловая проба –
отрицательная, холестерин − умеренно повышен или в норме.
25) При ВГ − положительная реакция на уробилин, тогда как при
желтухах опухолевого и калькулезного генеза реакция на
уробилин отрицательная.
26) Важное значение имеют дополнительные исследования: УЗИ.
КТ, R, ФГДС, лапароскпия.
47.
Механическая желтуха, обусловленная паразитами(описторхоз, клонорхоз, шистосомоз):
1) желтуха умеренная или слабая,
2) отсутствуют выраженные болевые приступы,
3) эпидемиологические данные (пребывание в эндемичных для
этих гельминтозов районах),
4) эозинофилия (до 15-20% и более),
5) подтверждается обнаружением паразитов или их яиц,
6) специфические аллергологические и иммунологические реакции.














































 medicine
medicine