Similar presentations:
Диссеминированные заболевания легких
1. ДИССЕМИНИРОВАННЫЕ ЗАБОЛЕВАНИЯ ЛЕГКИХ
КАФЕДРА ГОСПИТАЛЬНОЙ ТЕРАПИИдоцент
ХОРТИЕВА СВЕТЛАНА
СТЕПАНОВНА
2.
1.2.
3.
4.
5.
6.
7.
8.
План лекции
Понятие легочной диссеминации.
Классификация
Особенности диагностики
Клиническая картина
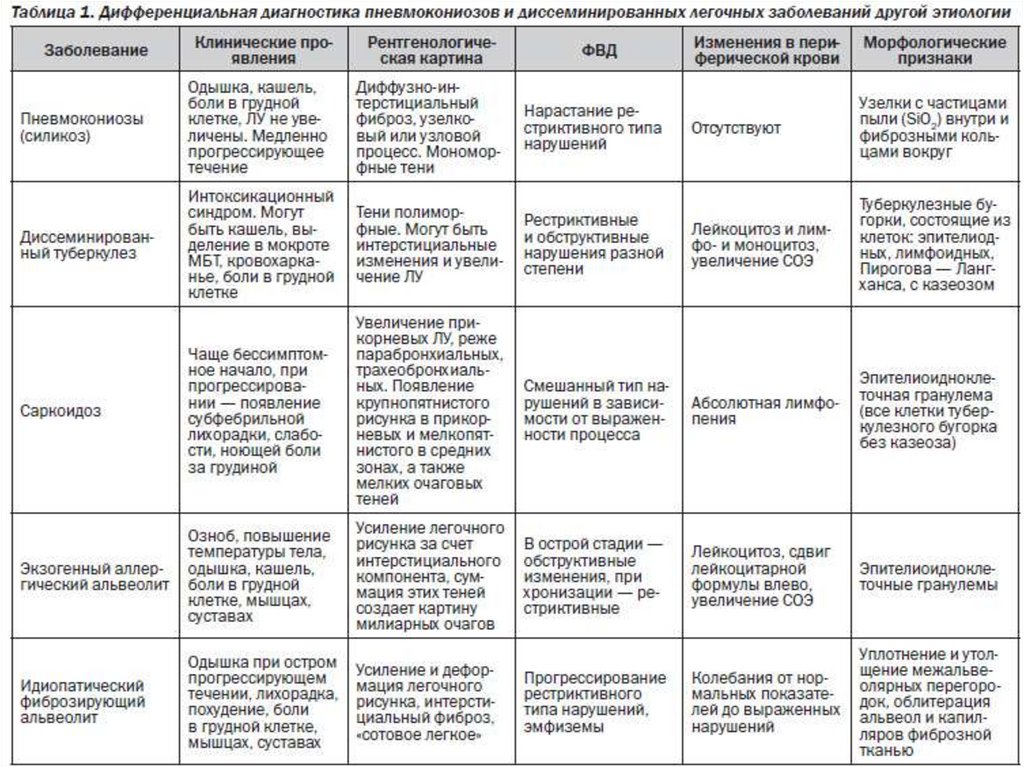
Дифференциальная диагностика
Осложнения
Лечение
Прогноз
3.
Диссеминированные заболеваниялегких (ДЗЛ) или интерстициальные
болезни легких (ИБЛ) – это
гетерогенная группа болезней,
объединяемых на основании
характерного рентгенологического
синдрома легочной диссеминации,
проявляющегося распространенными
изменениями в обоих легких узелкового,
сетчатого или смешанного характера.
4.
Дифференциальная диагностика ДЗЛпредставляет большие трудности, т. к.
легочная диссеминация может быть
проявлением как собственно болезней
легких, так и легочным синдромом
системных заболеваний (саркоидоза,
диффузных заболеваний соединительной
ткани, васкулитов и др.). В последние
годы отмечается увеличение доли
больных с диссеминированными
процессами в легких. В определенной
мере это объясняется улучшением
диагностики, но несомненен и истинный
рост заболеваемости.
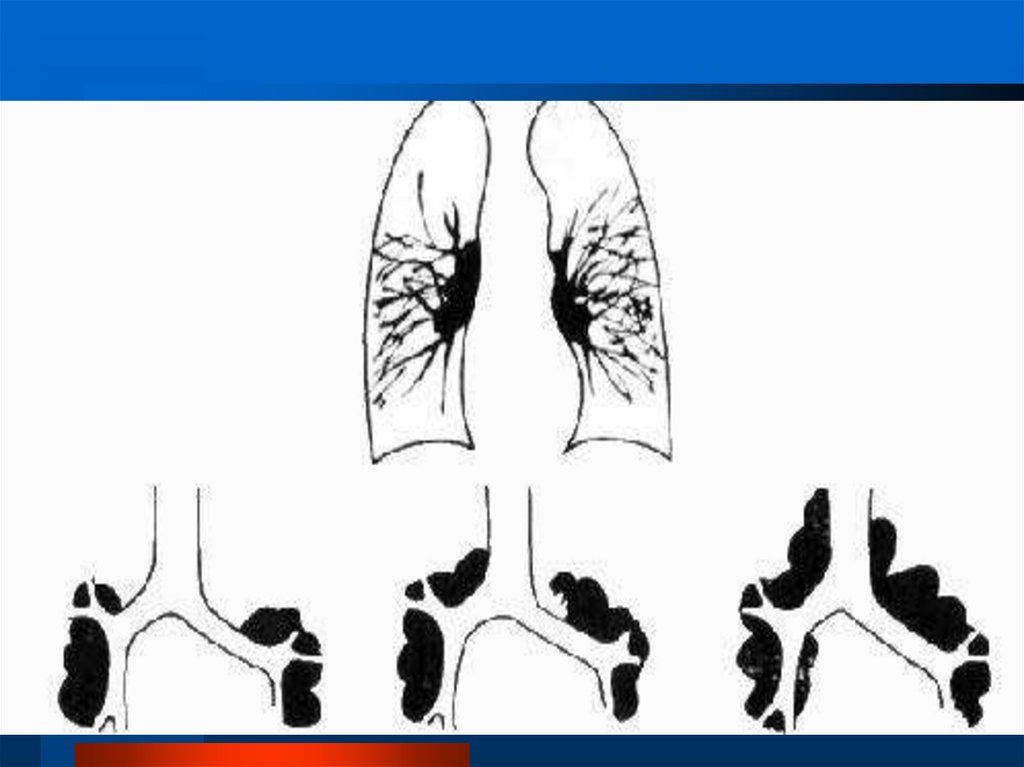
5.
Классификация диссеминированных процессов в легких( Илькович М.М., 2014 с изменен.).
1. Альвеолиты
1. 1. Идиопатический фиброзирующий альвеолит
1. 2. Экзогенный аллергический альвеолит
1. 3. Токсический фиброзирующий альвеолит
2. Гранулематозы
2. 1. Саркоидоз легких
2. 2. Гематогенно - диссеминированный туберкулез легких
2. 3. Гистиоцитоз Х
2. 4. Пневмокониозы (силикоз, силикатозы, бериллиоз и др. )
2. 5. Пневмомикозы (актиномикоз, кандидоз, криптококкоз легких и др. )
3. Диссеминации опухолевой природы
3. 1. Бронхиолоальвеолярный рак
3. 2. Карциноматоз легких
3. 3. Раковый лимфангиит
4. Редкие формы диссеминированных процессов в легких
4. 1. Идиопатический гемосидероз легких
4. 2. Синдром Гудпасчера
4. 3. Альвеолярный протеиноз
4. 4. Лейомиоматоз легких
4. 5. Первичный амилоидоз легких
5. Интерстициальные фиброзы легких при поражениях других органов и систем
5. 1. Васкулиты или/и интерстициальные пневмониты при диффузных
болезнях соединительной ткани
5. 2. Кардиогенный пневмосклероз при недостаточности кровообращения
5. 3. Интерстициальный фиброз при хроническом активном гепатите
5. 4. Интерстициальный фиброз при лучевых поражениях
5. 5. Интерстициальный фиброз как исход «шокового легкого»
6. Пневмонии
6. Классификация интерстициальных заболеваний легких (Reynolds, 1998)
Известная этиологияАльвеолит, воспаление интерстиция и фиброз
асбестоз
лекарственные средства (антибиотики, химиотерапевтические
препараты и др.)
радиация
аспирационная пневмония
остаточные явления респираторного дистресс-синдрома
взрослых
Альвеолит, воспаление интерстиция, фиброз + гранулемы
экзогенный аллергический альвеолит (обусловленный
контактом с органической пылью)
пневмокониозы (силикоз)
бериллиоз
7.
Неизвестная этиологияАльвеолит, воспаление интерстиция и фиброз
идиопатический фиброзирующий альвеолит
диффузные заболевания соединительной ткани (системная красная волчанка,
ревматоидный артрит, анкилозирующий спондилоартрит, системная склеродермия,
синдром Шегрена, полимиозит, дерматомиозит
легочные геморрагические заболевания (синдром Гудпасчера, идиопатический
гемосидероз легких)
легочный альвеолярный протеиноз
эозинофильная пневмония
лимфангиолейомиоматоз
амилоидоз
наследственные заболевания (туберозный склероз, нейрофиброматоз, болезнь НиманаПика, болезнь Гоше)
заболевания желудочно-кишечного тракта и печени (болезнь Крона, первичный
билиарный цирроз печени, хронический активный гепатит, неспецифический язвенный
колит)
болезнь трансплантата против хозяина
Альвеолит, воспаление интерстиция, фиброз + гранулемы
саркоидоз
эозинофильная гранулема
гранулематозные васкулиты (гранулематоз Вегенера, лимфоматоидный гранулематоз
8.
Системные заболевания, при которых возникают ИБЛРевматические болезни: ревматоидный полиартрит,
системная красная волчанка, дерматомиозит, синдром
Шегрена, системные васкулиты
• Болезни печени: ХАГ, первичный билиарный цирроз
• Болезни крови: аутоиммунная гемолитическая анемия,
идиопатическая тромбоцитопеническая пурпура,
хронический лимфолейкоз, эссенциальная
криоглобулинемия
• Тиреоидит Хашимото
• Miastenia gravis
• Болезни кишечника: болезнь Уиппла, язвенный колит,
болезнь Крона
• Хронические болезни сердца: с левожелудочковой
недостаточностью, с шунтированием слева направо
• Хроническая почечная недостаточность
9.
Встречаясьс
диссеминированным
процессом в легких, врач обычно
испытывает серьезные диагностические
затруднения, так как большое число
заболеваний, отличаясь полиморфизмом
проявлений на разных стадиях развития,
имеет много сходных клинических и
рентгенологических признаков. В ряде
случаев
(в
стадии
фиброза)
нозологический диагноз не может быть
поставлен даже при гистологическом
исследовании.
10.
Применяющиеся методы исследования убольных с ДЗЛ можно разделить на 3 группы:
1)
Обязательные:
клиническое
исследование,
рентгенография, микроскопия мокроты, посев мокроты на
микобактерии
туберкулеза
и
смешанную
флору,
клинические анализы крови, мочи, туберкулиновая проба;
2) Дополнительные – томография и другие методы
рентгенодиагностики;
бронхологические
и
другие
инструментальные
методы;
иммунологические,
цитологические и гистологические методы;
3) Факультативные – изучение
функционального
состояния различных органов и систем, а также обменных
процессов.
Обязательные методы применяют всем обследующимся
больным, дополнительные и факультативные – только по
показаниям.
11.
ДиагностикаОсновные компоненты диагностики ДЗЛ – изучение анамнеза, оценка
клинической симптоматики, рентгенологических, функциональных,
лабораторных и биопсийных данных. Каждый из этих компонентов вносит
свой вклад в диагностический процесс, при этом не следует игнорировать
или переоценивать значимость каждого из них.
Анамнез
Тщательное и квалифицированное изучение анамнеза - важнейший
элемент диагностики ИБЛ. Следует уделять особое внимание таким
моментам, как:
факторы экологической агрессии;
курение;
наследственность;
сосуществующие болезни и употребление лекарств в связи с ними;
последовательность, скорость появления и развития симптомов;
установление времени начала болезни (архивные рентгенограммы);
ответ на начальную терапию ИБЛ.
Изучение влияния факторов экологической агрессии позволяет
облегчить диагностику пневмокониозов, экзогенных
аллергических альвеолитов и радиационных поражений легких.
12.
Учет наличия присутствующих болезнейдает возможность диагностики
"вторичных" ИБЛ.
Кроме того, хроническая патология предполагает
систематическое применение лекарств,
отдельные из которых могут вести к
формированию легочного фиброза
аллергической или токсической природы.
Классический пример – амиодароновый
фиброзирующий альвеолит, нередко
возникающий при длительном применении
известного антиаритмического препарата.
13.
Клинические симптомыНабор основных клинических
симптомов ИБЛ весьма ограничен:
одышка, кашель, кровохарканье,
поражение плевры и внелегочные
симптомы. В связи с этим
диагностическое значение имеет не
только наличие или отсутствие
признака, но и его выраженность,
изменчивость, а также сочетание с
другими, в том числе и
внелегочными симптомами.
14.
Одышка – главный симптом ИБЛ. ПриИФА она появляется рано, нередко еще до
возникновения рентгенологических
признаков болезни, носит инспираторный
характер и неуклонно прогрессирует. У
больных саркоидозом одышка – поздний
признак, нередко у них наблюдается
несоответствие выраженности
рентгенологической диссеминации
полному отсутствию одышки.
15.
Кашель наблюдается при многих ИБЛ.Однако
изолированное
поражение
альвеол не сопровождается кашлем из-за
отсутствия
в
них
соответствующих
нервных окончаний, и поэтому кашель в
большинстве случаев возникает при
вовлечении воздухоносных путей. При
ИФА кашель – поздний признак и может
быть
результатом
инфицирования
(бактерии,
грибы,
вирусы)
либо
формирования
тракционных
бронхоэктазов.
16.
Кровохарканье – признакдеструкции легочной ткани. Этот
симптом наиболее характерен для
туберкулеза легких, гранулематоза
Вегенера, синдрома Гудпасчера,
легочного гемосидероза, рака,
фиброзирующих альвеолитов при
ревматических болезнях. При ИФА
кровохарканье – поздний признак,
возникающий в 13% случаев.
17.
Поражениеплевры в виде
плеврального выпота наиболее
часто наблюдается при туберкулезе,
раке, ревматических болезнях,
лекарственном поражении легких,
асбестозе, лейомиоматозе.
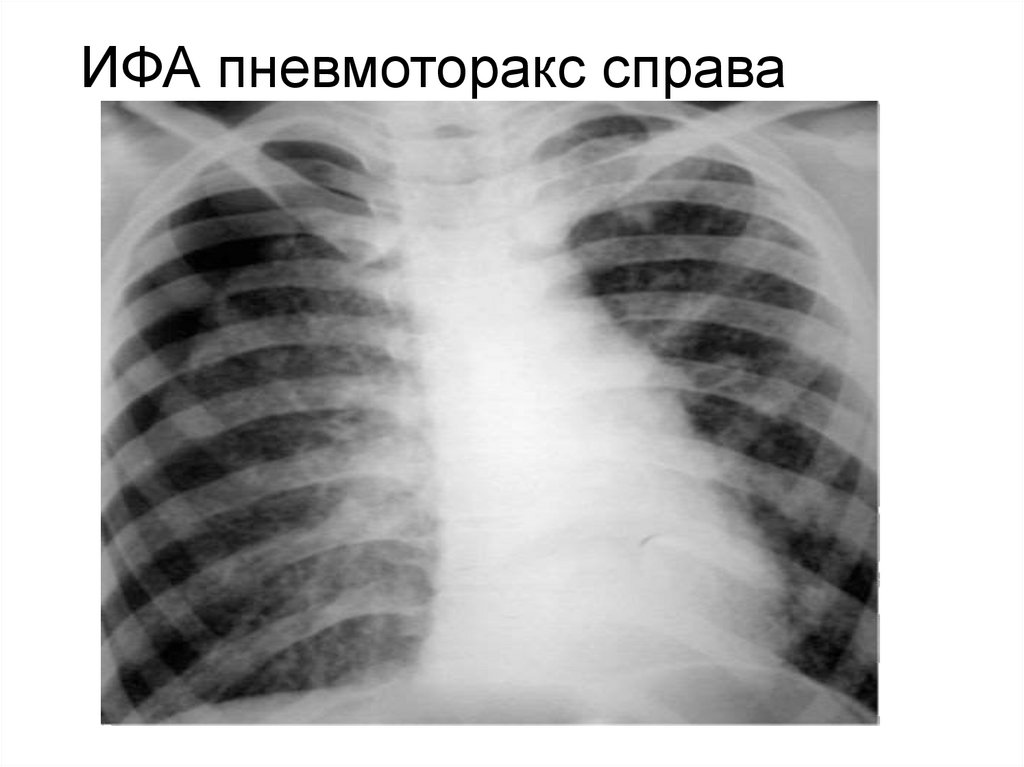
Пневмоторакс характерен для
гистиоцитоза X и лейомиоматоза,
ИФА в стадии сотового легкого,
туберкулеза, абсцедирования.
18.
Осмотр больного: обращаетсявнимание на положение больного,
внешний вид (характер цианоза),
истощение, отеки на ногах при сердечной
патологии, тромбоз вен голеней (причина
повторных тромбоэмболий мелких
ветвей легочной артерии), деформации
грудной клетки, аллергический дерматит,
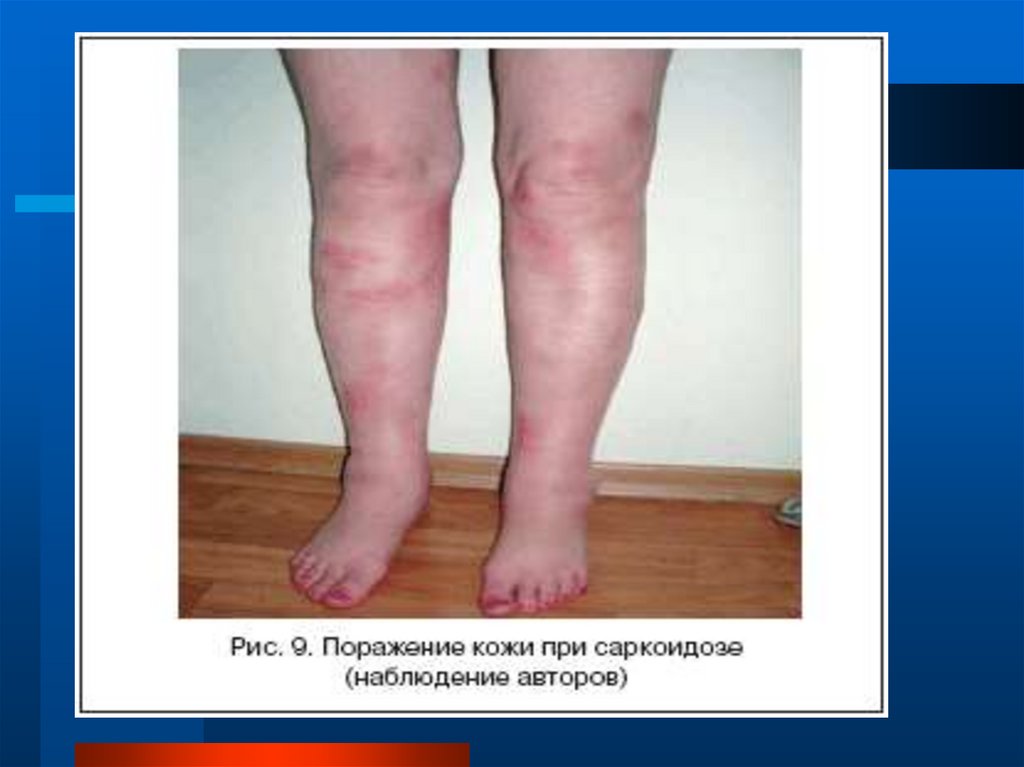
узловатая эритема и иридоциклит при
саркоидозе, "барабанные" пальцы при
идиопатическом фиброзирующем
альвеолите, увеличение лимфоузлов шеи
при туберкулезе, саркоидозе, метастазах
рака.
19.
Аускультативно при ДЗЛ в легкихчасто выслушивается ослабленное
везикулярное дыхание и ясная
крепитация над базальными
отделами легких – так называемый
"треск целлофана".
Бронхоспастический синдром
возможен при туберкулезе, раке,
ревматических заболеваниях,
сопутствующем бронхите.
20.
Общеклинические лабораторные методыисследований могут обнаружить
умеренную анемию как следствие
интоксикации, повышение СОЭ.
Эозинофилия крови бывает чаще при
узелковом периартериите, экзогенных
аллергических альвеолитах. Изменения в
моче характерны для ревматических
заболеваний. Исследования мокроты
имеют решающее значение для точного
диагноза при обнаружении микобактерий
туберкулеза, атипичных опухолевых
клеток, аспергилл.
21.
ОбследованиеОбзорная рентгенограмма – основная методика
при подозрении на заболевание органов дыхания
- дает до 50% ошибок при ИБЛ.
Компьютерная томография (КТ) высокого
разрешения – главная рентгенологическая
методика при ИБЛ, которая позволяет не только
оценить распространенность процесса, но и
проследить за его динамикой. Однако есть ряд
ИБЛ (саркоидоз и бериллиоз, хроническая
эозинофильная пневмония и криптогенная
организующаяся пневмония, лекарственное
поражение легких и легочные васкулиты),
которые невозможно дифференцировать
друг от друга только на основании данных КТ.
22.
Функциональное исследование легкихнеобходимо, в основном, для оценки
стадии болезни и характера ее
прогрессирования.
Основные функциональные признаки
ИБЛ: уменьшение статических легочных
объемов, снижение растяжимости легких,
увеличение частоты дыхания,
альвеолярная гиповентиляция, нарушение
вентиляционно-перфузионных
отношений, снижение диффузионной
способности легких, гипоксемия,
нарастающая при физической нагрузке.
23.
Иммунологические методы диагностикиИБЛ способствуют установлению
этиологии при определении
циркулирующих антигенов или антител к
ним, позволяют качественно и
количественно характеризовать
иммунодефицит. Используется
определение циркулирующих
иммуноглобулинов и иммунных
комплексов, а также оценка активности
иммунопатологического процесса путем
определения маркеров активации на
иммунокомпетентных клетках.
24.
Микробиологические методыспособствуют установлению
этиологического диагноза
инфекционных ИБЛ путем
культуральных исследований и
полимеразной цепной реакции.
Помимо этого возможна оценка
микробной колонизации
респираторной системы и
определение характера вторичной
флоры на стадии сотового легкого.
25.
Бронхологические методы позволяютпровести осмотр бронхиального дерева,
произвести лаваж с подсчетом клеточных
элементов, а также различные виды биопсий, в
том числе и трансбронхиальную биопсию
легкого. Исследование клеточного состава
бронхоальвеолярного содержимого дает
возможность оценить активность альвеолита при
относительно свежем патологическом процессе
без грубых фиброзных изменений, искажающих
результаты исследования.
То же относится к трансбронхиальной
биопсии, которая наиболее информативна при
отсутствии выраженного фиброза.
26.
При дифференциальной диагностикеследует придерживаться критериев
прогноза, исключая прежде всего
заболевания, которые представляют
опасность для жизни больного (рак)
или для коллектива людей
(туберкулез). Целесообразно также
использовать в данной ситуации
известный диагностический метод
рассмотрения наиболее часто
встречающихся болезней.
27.
Чточасто – то и часто, что
редко, то и редко!
28.
Пневмонии.Атипичные возбудители, грипп, кандида,
застойные пневмонии.
Иногда при двустороннем поражении могут
возникнуть (в особенности на ранних этапах)
трудности при проведении дифференциальной
диагностики с фиброзирующими альвеолитами,
туберкулезом, опухолевыми диссеминациями.
Прогрессирование одышки при очаговой
пневмонии может указывать на формирование
сливной очаговой пневмонии или явиться
следствием сопутствующих (сердечнососудистых или легочных) заболеваний.
29.
Отличительными особенностямиочаговых пневмоний являются связь
начала заболевания с простудным
фактором или возникновение пневмонии
как осложнения других заболеваний,
особенности клинического течения
(острое начало, боли в груди, кашель с
мокротой, общая интоксикация),
бактериологическая идентификация
возбудителя пневмонии в мокроте или
смыве из бронхов (особенно хламидий и
микоплазмы), серологические тесты,
быстрая динамика рентгенологической
картины, эффективность
противомикробной терапии.
30.
Преимущественно о туберкулеземогут свидетельствовать молодой
возраст больного, признаки
туберкулезной интоксикации,
контактный анамнез, положительные
результаты туберкулиновой пробы,
бактериологического исследования
мокроты и промывных вод бронхов,
кровохарканье, вовлечение плевры.
31.
Новообразованиев первую
очередь следует исключить у
мужчин старше 40 лет,
длительно курящих и с
воспалительным процессом в
бронхах, а также при работе,
связанной с запылением,
особенно асбестовой пылью.
32.
Раковый лимфангиит и карциноматозлегких (метастазы в легкие
первичного рака другой
локализации) характеризуются
симптомами первичной опухоли
(рака желудка, кишечника, почки,
простаты, шейки матки, щитовидной
железы), интоксикацией,
быстропрогрессирующей
дыхательной недостаточностью.
33.
Вдиагностике решающее
значение имеет обнаружение
основной опухоли, метастазов
другой локализации или анамнез
оперированного рака.
Необходимо комплексное
обследование больного.
34.
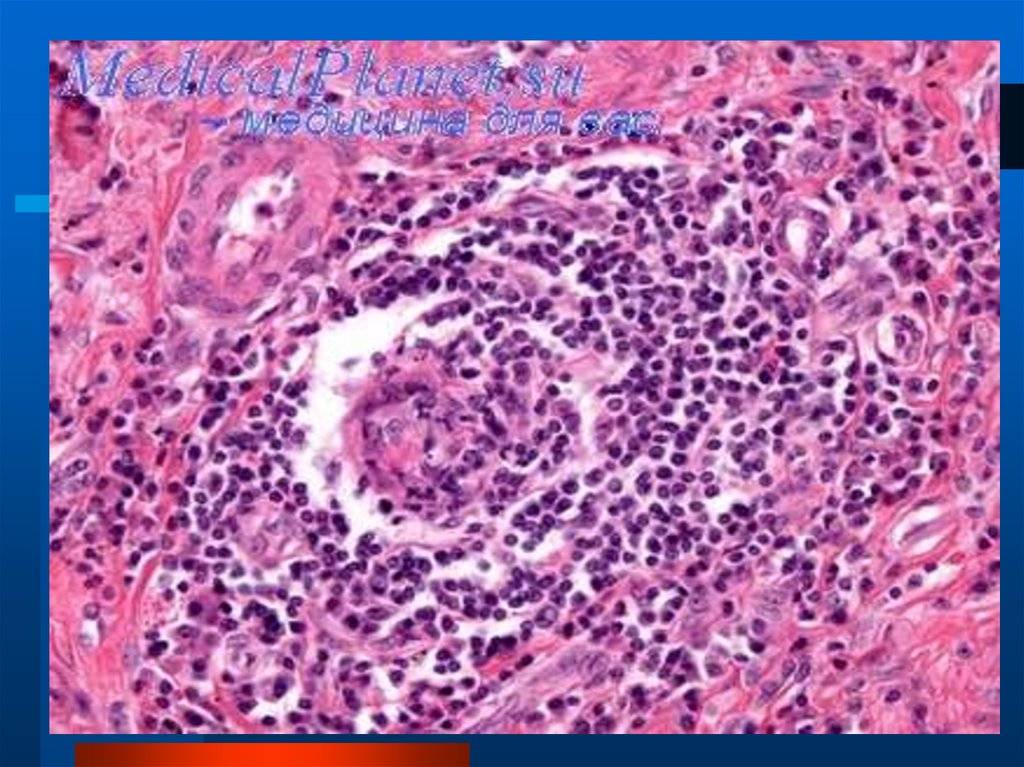
Саркоидоз легкихявляется проявлением системного заболевания
мезенхимы (болезнь Бенье-Бека-Шауманна).
Характерным гистологическим субстратом
болезни являются эпителиоклеточные
неказеозные гранулемы, которые могут поражать
почти все ткани и органы, а особенно - легкие,
печень, селезенку, лимфоузлы. В последующем
возможно рассасывание этих узелков или
развитие гиалиновой соединительной ткани.
Заболеваемость саркоидозом растет, чаще он
развивается в молодом возрасте. Прогноз
болезни чаще благоприятный, поэтому его
называют иногда "доброкачественным
лимфогранулематозом". Этиология неясна и
спорна.
35.
Чаще всего при саркоидозе поражаютсялегкие (80-90%). Процесс начинается с
бронхопульмональных лимфоузлов и
затем переходит на легочную ткань,
поэтому необходима томография
средостения. Часто саркоидоз протекает
малосимптомно, начинается постепенно.
Характерно несоответстие
незначительных клинических проявлений
болезни выражености рентгенологических
изменений. Возможно острое начало с
лихорадкой, артралгиями, узловатой
эритемой (синдром Лефгрена).
36.
37.
38.
39.
40.
41.
42.
43.
44.
45.
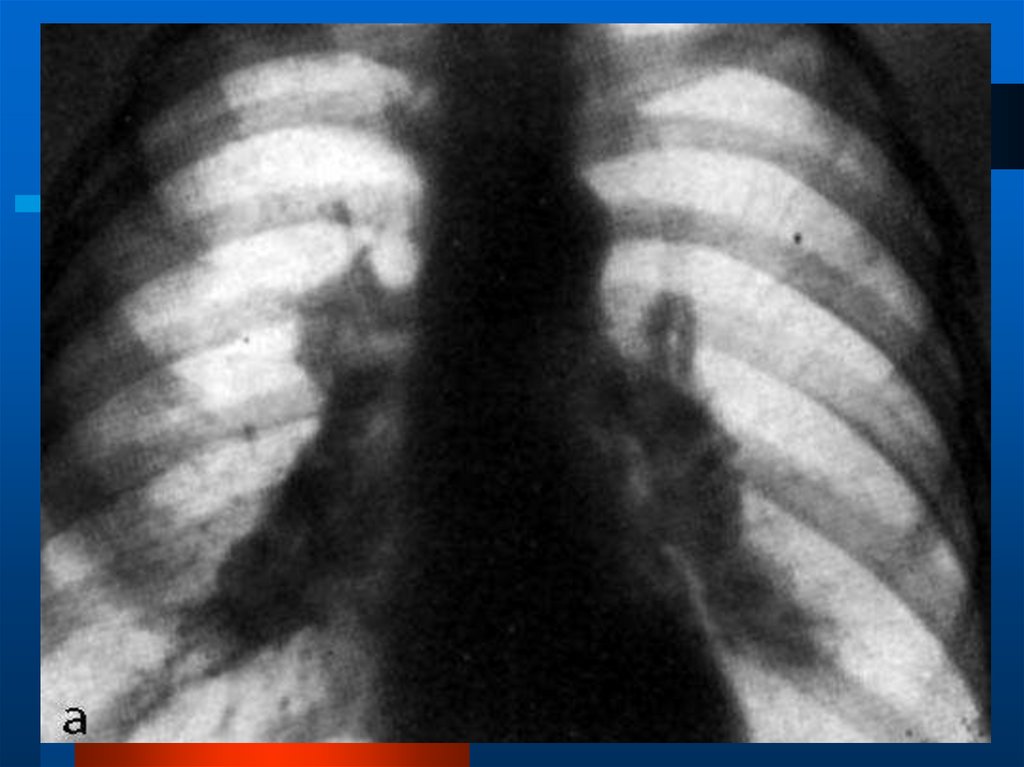
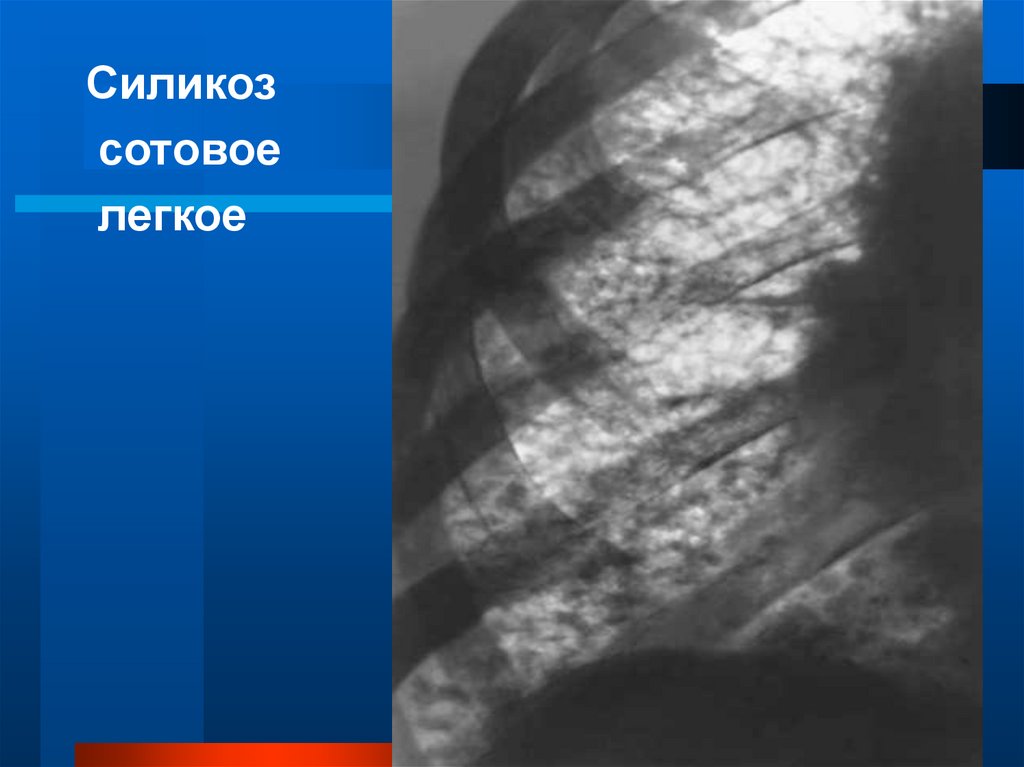
Силикозсотовое
легкое
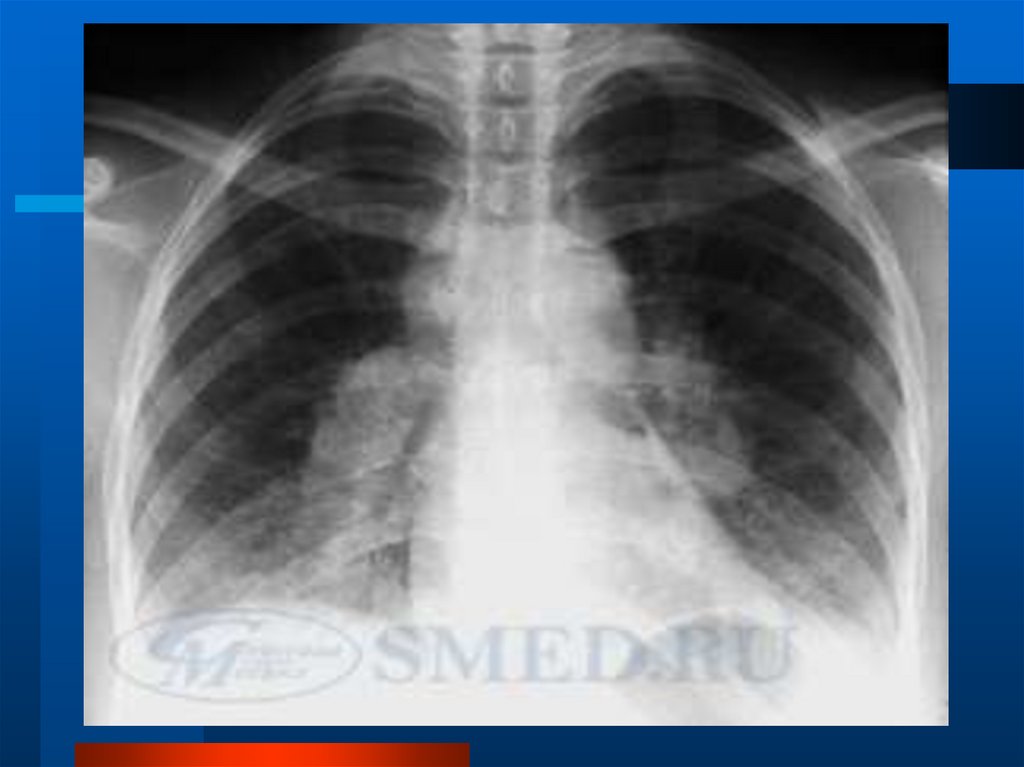
46. ИФА пневмоторакс справа
47.
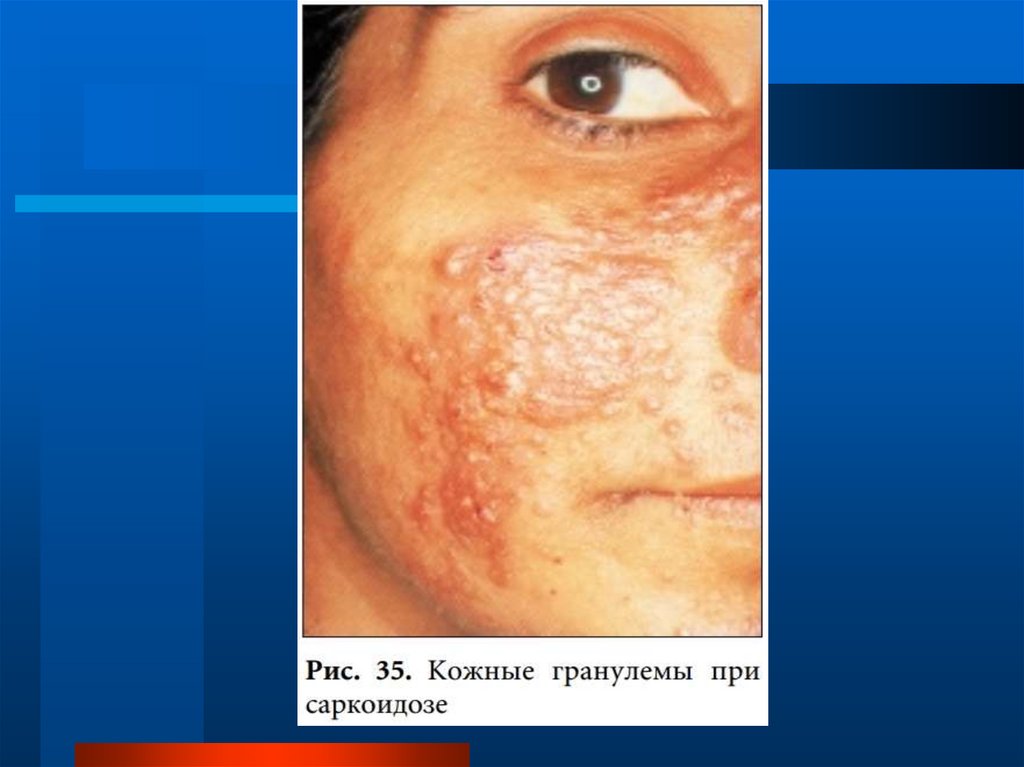
в 70%при саркоидозе отмечается поражение 1-2
органов, в 30% генерализация процесса:
подкожные узелки, иридоциклит, коньюктивит,
гепатолиенальный синдром, интерстициальный
нефрит, слияние отдельных очагов в легких.
В хронической стадии при обширном
фиброзировании формируется "сотовое" легкое.
Изменения локализуются в нижних и средних
отделах легких, без поражения верхушек, часто
вовлекается плевра.
Диагноз ставится на основании комплекса
клинико-рентгенологических данных,
гистологического исследования биоптатов кожи,
лимфоузлов, слизистых бронхов, легочной ткани.
48.
Альвеолиты. Этиология их различна, ностереотипная реакция легочной ткани на
повреждающие факторы приводит к
сходным (но не идентичным) клиникоморфологическим проявлениям. По мере
прогрессирования заболевания и
перехода его в стадию фиброзирования
эти различия постепенно стираются и
исчезают на конечном этапе
формирования " сотового легкого".
Приблизительно в 70% случаев
установить этиологию фиброзирующего
альвеолита не удается.
49.
Экзогенные аллергические альвеолиты (ЭАА).Заболевают от 5 до 15% контактировавших
с антигеном в высокой концентрации.
Болезнь развивается в ответ на
повторную ингаляцию различных
антигенов, являющихся продуктами
бактерий, грибов, животных белков,
некоторых низкомолекулярных
химических соединений. ЭАА может быть
полностью обратимым, но может быть и
не обратимым, что зависит от экспозиции
антигена, его природы, иммунного ответа
пациента. В этиологии имеют значение
профессиональные факторы,
окружающая среда, хобби ("легкое
фермера", "легкое сыровара", "легкое
птицевода", "легкое мукомола").
50.
Токсический фиброзирующий альвеолит(ТФА)
–
возникает
вследствие
токсического
воздействия
ряда
химических веществ и некоторых групп
лекарственных препаратов: цитостатиков,
нитрофуранов,
ганглиоблокаторов,
кризанола,
кордарона,
анаприлина.
Патоморфологические изменения при ТФА
неспецифичны, аналогичные изменения
могут
наблюдаться
при
развитии
шокового
легкого,
отравлениях
химическими веществами,
лучевых
поражениях.
Своевременная
отмена
препарата,
вызвавшего
ТФА,
способствует
обратному
развитию
изменений в легких.
51.
Идиопатическийфиброзирующий
альвеолит (ИФА)
– болезнь неясной природы,
характеризуется прогрессирующим
фиброзом, известна также под
названием болезнь Хаммена-Рича.
52.
Заболевают обычно люди среднеговозраста. Клиническими признаками
служат прогрессирующая одышка,
чувство неполноты вдоха,
непродуктивный кашель, похудание,
небольшая температура, звучная
крепитация – "треск целлофана".
Внелегочные проявления:
остеоартропатии, артралгии, цианоз при
дыхательной недостаточности, иногда
синдром Рейно, пальцы в виде "часовых
стекол" и "барабанных палочек".
53.
Лабораторные изменения такженеспецифичны: увеличение СОЭ,
небольшой лейкоцитоз.
Рентгенологически выявляются
диссеминация и фиброз,
преимущественно в нижних отделах
легких, постепенно формируется
"сотовое легкое" (грубый фиброз с
участками эмфиземы). Плевральная
реакция и увеличение внутригрудных
лимфоузлов отсутствуют.
54.
На поздних стадиях заболевания вклинической картине возможно
появление признаков
присоединившейся инфекции –
развитие бронхита, абсцедирующей
пневмонии, инфильтративного
туберкулеза. Часто наблюдается
рецидивирующий спонтанный
пневмоторакс.
55.
Диагностический алгоритм при работе сбольными ДЗЛ состоит из трех
обязательных компонентов:
1. тщательный анализ анамнеза и
клинической симптоматики;
2. проведение КТ;
3. исследование биопсийного материала.
Все остальные методы исследования
вносят определенный вклад в
диагностику и должны использоваться в
качестве дополнительных по
показаниям.
56.
57.
Основные направления терапии ДЗЛЛечение
Первичные ДЗЛ
Известной
этиологии
Устранение причинного Элиминация
аллергена.
фактора
Антибактери
альные ср-ва
Неизвестной
этиологии
Нет
Вторичные
ДЗЛ
Лечение
основного
заболевания
П/воспалительное
ГКС, цитостатики, экстракорпоральные
методы.
Симптоматическое
Оксигенотерапия, дезагреганты,
антибиотики, противогрибковые средства.
58.
Для каждого варианта ИБЛ естьопределенные стандарты лечения и
контроля за течением болезни.
Общим для всех ИБЛ является
длительность лечебного периода,
возможность возникновения
серьезных побочных эффектов и
необходимость объективной оценки
эффективности проводимой
терапии.
59.
Терапия ИФА. Проблема лечения больныхс ИФА пока не нашла
удовлетворительного решения. На каждом
этапе развития заболевания
целесообразно использовать препараты,
в наибольшей степени воздействующие
на патогенетические звенья болезни.
Противовоспалительное действие
кортикостероидов в большей степени
реализуется на стадии отека и клеточной
инфильтрации и в меньшей степени – на
стадии фиброза.
60.
При переходе патологическогопроцесса ИФА в стадию фиброза
базисными являются препараты
антифибротического действия
(лонгидаза, пеницилламин); доза
кортикостероидов должна быть
минимальной. В ряде случаев
возникает необходимость в
одновременном назначении
кортикостероидов, пеницилламина и
азатиоприна.
61.
Дополнительная терапия ИФАплазмаферез
лечение остеопороза
ангиопротекторы
антиоксиданты
и-АПФ
блокаторы кальциевых каналов
антибиотики
62.
Основные препараты для лечениясаркоидоза:
системные ГКС
ингаляционные ГКС
метотрексат
хлорохин и гидроксихлорохин
пентоксифиллин
ГИБП (инфликсимаб)
антиоксиданты
63.
64.
65.
Спасибоза внимание!























































 medicine
medicine








