Similar presentations:
Хронических панкреатит. Хирургическое лечение
1. ХРОНИЧЕСКИЙ ПАНКРЕАТИТ
2. определение
Хроническийпанкреатит (ХП) – воспалительнодистрофический процесс в поджелудочной
железе (ПЖ) с фокальными некрозами,
нарушением проходимости ее протоков в
сочетании с диффузным или сегментарным
фиброзом и развитием различной степени
выраженности экзо- и эндокринной
функциональной недостаточности,
прогрессирующей и после прекращения
воздействия этиологических факторов.
3. Историческая справка
Основные сведения о физиологии поджелудочной железы былиполучены И. П. Павловым и его учениками (конец XIX–первая
четверть XX в.). В это же время было начато всестороннее
изучение проблемы хирургического лечения больных хроническим
панкреатитом. Так, в 1891 г. Suld удалил конкременты из
вирсунгова протока. Opie впервые (1910 г.) отметил, что при
хроническом панкреатите с внутридольковым поражением
нарушается секреторная функция поджелудочной железы, а
междольковый фиброз сопровождается изменением внутренней
секреции. В 1942 г. Mallet–Gue применил левостороннюю
спланхникэктомию, а в 1946 г. Clagett вымолим.! тотальную
панкреатэктомию. В 1954 г. Duval произвел каудальную, а в 1958 г.
Sillesby и Puestow – продольную панкреатоеюностомию. П. Н.
Напалков, М. А. Трунин и И. Ф. Крутиков (1966) при хроническом
болевом панкреатите использовали маргинальную невротомию.
4. Распространенность.
Хроническийпанкреатит встречается
в 0,01–0,4% случаев, а по данным
секции, в 0,2–0,7%. Наиболее часто
заболевание диагностируется у лиц в
возрасте 40–60 лет, перенесших
острые панкреатиты или страдающих
патологией желчных путей.
5. Этиология и патогенез
Хронический панкреатит, как правило, является следствиемострого воспаления поджелудочной железы. Его развитию
способствуют хронический алкоголизм, хронические заболевания
желчного пузыря и желчных путей (особенно калькулезный
холецистит), желудка и кишечника (язвенная болезнь, оддит,
стеноз большого дуоденального сосочка), атеросклеротическое
поражение сосудов поджелудочной железы,
гиперпаратиреоидизм.
Под действием этиологических факторов происходят
воспалительно–дегенеративные изменения в поджелудочной
железе с реактивным развитием соединительной ткани. Это
приводит к склерозу паренхимы, облитерации протоковой
системы, фиброзным изменениям в парапанкреатической
клетчатке. В итоге поджелудочная железа обызвествляется.
6.
7. Классификация
По происхождению его подразделяют на первичный (патологическийпроцесс начинается непосредственно в поджелудочной железе) и
вторичный (обусловленный заболеванием других органов пищеварения,
классический пример – холецистопанкреатит).
По патогенезу выделяют триптический и нетриптический хронический
панкреатит. В первом случае возникновение панкреатита обусловлено
самоперевариванием железы, во втором – ее атрофией и фибротизацией.
По клиническому течению панкреатиты делят на хронический
рецидивирующий, хронический болевой, хронический безболевой,
хронический псевдотуморозный, хронический холецистопанкреатит,
хронический псевдокистозный (хронический панкреатит с исходом в
кисту), хронический калькулезный (вирсунголигиаз, кальцифицирующий
панкреатит).
В зависимости от интенсивности клинических проявлений хронический
панкреатит протекает в мягкой, средней и тяжелой формах.
8.
9. Клиническая картина
Основными признаками хронического панкреатита являются боль,диспептические расстройства, похудание, желтуха и холангит,
нарушение внутрисекреторной функции поджелудочной железы,
симптомы, обусловленные заболеванием других органов
пищеварения.
Приступы болей чаще появляются после употребления обильной
жирной пищи, алкоголя. Боль локализуется преимущественно в
эпигастральной области (45–82% случаев), в левом (22–49%) и
правом подреберьях (16–29%) и иррадиирует в разные части тела.
Диспептические расстройства представлены тошнотой, рвотой,
слюнотечением, снижением аппетита, метеоризмом,
неустойчивым стулом. Тошнота может быть постоянной или
возникает только после еды.
10. Клиническая картина
При выраженной экзокринной недостаточности поджелудочнойжелезы возникает типичный панкреатический стул – обильный,
пенистый, блестящий, серого цвета с гнилостным запахом. Стул
бывает 1–4 раза в день, нередко сразу после еды.
Похудание больных хроническим панкреатитом обусловлено
снижением аппетита или непереносимостью ряда блюд, отказом от
пищи или ее значительным ограничением из–за страха перед
болевым синдромом, нарушением всасывания в кишечнике.
Желтуха может быть механической и паренхиматозной.
Механическая желтуха появляется в период обострения болезни.
Нередко она сопровождается холангитом, что проявляется
повышением температуры тела, лейкоцитозом, увеличением СОЭ.
Паренхиматозная желтуха нередко возникает без усиления
предшествующего болевого синдрома.
11. Клиническая картина
При хроническом холецистопанкреатите превалируют постоянныетупые боли в эпигастрии, обоих подреберьях, часто
опоясывающего характера.
Псевдотуморозная и псевдокистозная формы хронического
панкреатита сопровождаются появлением тупой, глубоко
расположенной боли, иррадиирующей в спину, фудную клетку,
усиливающейся после употребления обильной жирной пищи.
Течение хронического панкреатита сопровождается изменениями
в соседних органах: жировой дистрофией и циррозом печени,
язвообразованием в двенадцатиперстной кишке и ее стенозом,
сужением толстой кишки в области селезеночного угла,
ретроперитонеальным фиброзом, тромбозом селезеночной вены,
жировыми некрозами подкожной клетчатки, костей и суставов.
12. Диагностика
При осмотре больных может быть выявлена желтушность кожи исклер. Пациенты, длительно страдающие ХП, как правило, имеют
дефицит массы тела. Осмотр живота позволяет обнаружить
асимметрию передней брюшной стенки при наличии
постнекротических кист большого размера.
Симптом Мейо-Робсона — боль при надавливании в левом
ребернопозвоночном углу; симптом Кача — кожная гиперестезия в
зоне иннервации VIII грудного сегмента слева; – симптом Мюсси
слева — боль при надавливании между ножками грудиноключично-сосцевидной мышцы у прикрепления к медиальному
краю ключицы; – симптом Ниднера — при пальпации всей ладонью
пульсация аорты в левом подреберье из-за давления на нее ПЖ; –
симптом Воскресенского — отсутствие пульсации брюшной аорты
(симптом прогностически неблагоприятен, он свидетельствует о
значительном увеличении ПЖ); – симптом Малле-Ги —
болезненность слева ниже реберной дуги вдоль наружного края
прямой мышцы живота.
13. Лабораторная диагностика
В общем анализе крови отмечается увеличение СОЭ, лейкоцитоз,умеренная гипохромная анемия.
В анализе мочи повышаются амилаза (норма 32– 160 г/ч. л),
однако при склерозирующей форме с нарушением
внешнесекреторной функции может быть ее снижение. При
присоединении механической желтухи (сдавление общего
желчного протока) определяются билирубин, отсутствует
уробилина.
Определение эластазы-1 в кале, концентрация её снижается при
хроническом панкреатите. Содержание эластазы-1 в количестве
более 200 мкг/г кала свидетельствует о сохраненной функции
поджелудочной железы. • Уровень 100 -200 мкг/г кала характерен
для умеренной степени экзокринной недостаточности. • При
снижении содержания эластазы-1 менее 100 мкг/г кала говорят о
тяжелой степени экзокринной недостаточности.
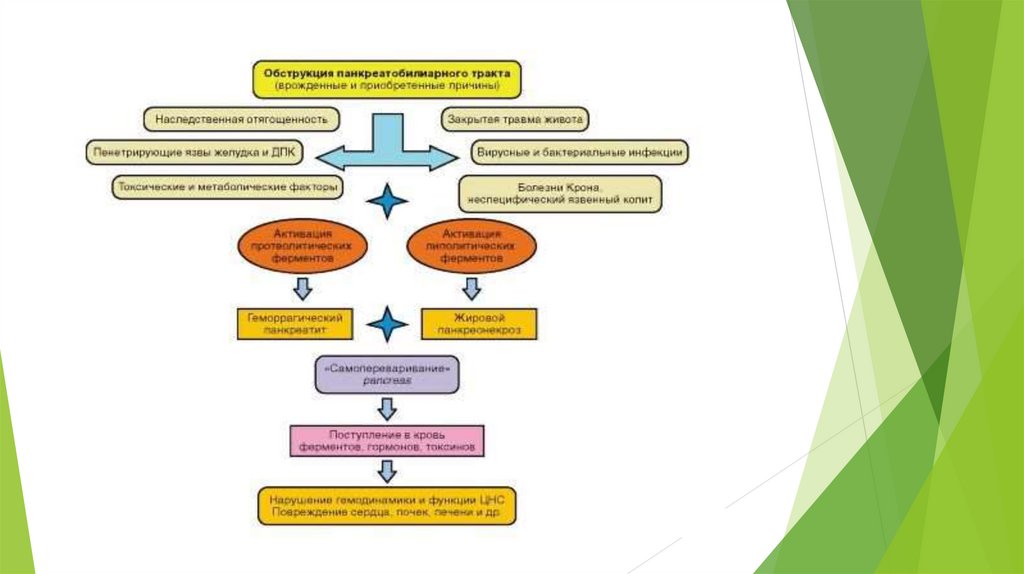
14. Инструментальная диагностика
Комплексное рентгенологическое исследование (прицельныйснимок поджелудочной железы);
Пассаж бария по верхним отделам желудочно-кишечного тракта;
Дуоденография в условиях гипотонии.
Рентгенологические признаки заболевания: Очаги обызвествления в
паренхиме железы или наличие конкрементов в ее протоках
Вдавление на внутреннем контуре нисходящей части
двенадцатиперстной кишки и на большой кривизне антрального
отдела желудка; Атоничная, увеличенная луковица
двенадцатиперстной кишки, стаз в ней контрастного вещества, спазм
бульбодуоденального сфинктера, дуоденостаз; Увеличение большого
дуоденального сосочка; Развернутость внутреннего контура
нисходящей, или верхнего контура нижней горизонтальной, либо
восходящей частей двенадцатиперстной кишки (симптом кулис).
15.
16.
При ЭГДС выявляют изменения слизистой оболочкидвенадцатиперстной кишки: отек, гиперемия, мелкие высыпания
белесоватого цвета, напоминающие манную крупу
(лимфоангиэктазия мелких лимфатических сосудов слизистой
оболочки двенадцатиперстной кишки — симптом манной крупы),
папиллит, дуоденогастральный рефлюкс.
Эндоскопическая ретроградная холангиопанкреатография
выявляет увеличение диаметра протока ПЖ и его деформацию;
увеличение времени сброса контрастного вещества в
двенадцатиперстную кишку; конкременты и кисты в протоке
поджелудочной железы.
При ангиографии: увеличение части или всей железы, неровность,
смещение артерий и вен, чередование участков сужения и
расширения кровеносных сосудов, усиление или ослабление
сосудистого рисунка. • Ультразвуковое исследование : наличие,
характер и протяженность патологического процесса в ПЖ.
17.
18.
Радионуклидное сканирование ПЖ с метионином, меченым Sе 75определяет замедление, снижение накопления (диффузное или
локальное) в поджелудочной железе радионуклида, нечеткость и
размытость контуров органа, ускоренное поступление меченого
панкреатического содержимого в кишечник, увеличение и (или)
уменьшение размеров ПЖ.
Компьютерная томография, магнитоядерное резонансное
исследование: выявляет очаги некроза, инфильтрацию, фиброз,
обызвествление ткани, кисты, конкременты, расширение
протоков, определить увеличение или уменьшение размеров
поджелудочной железы.
Лапароскопия выполняется при неясном диагнозе. Для
хронического панкреатита характерно выявление очагов или пятен
стеатонекроза на отечном, гиперемированном большом и малом
сальниках, увеличенная вся или части поджелудочной железы, ее
гиперемия, отечность или уменьшение размеров, уплотнение,
перетяжки, участки обызвествления.
19. Методы лечения
При лечении ХП в фазу обострения объем терапии определяется тяжестьюсостояния больного, степенью нарушения, функционального
состояния ПЖ, выраженностью болевого синдрома, наличием
осложнений и сопутствующих заболеваний, а также
индивидуальной переносимостью медикаментов.
Терапевтические мероприятия направлены, прежде всего, на
максимальное щажение ПЖ, которое достигается подавлением
панкреатической секреции.
С этой целью в первые 1– 3 дня обострения назначают: голод,
обильное питье (боржоми 4– 6 стаканов в сутки), кладут пузырь со
льдом на область эпигастрия на 10– 20 минут каждые 2– 3 часа.
диета с четырехразовым питанием, резким ограничением жира,
органических кислот и молока.
20. Методы лечения
• Для подавления стимулирующего действия соляной кислоты напанкреатическую секрецию применяют антациды (альмагель,
фосфалюгель, денол, гастал), которые назначают до 4– 8 раз в сутки.
С целью снижения гиперсекреции применяют ингибиторы Н 2 гистаминовых рецепторов (ранитидин 300 мг 1 раз перед сном или
фамотидин 20 мг 4 раза в сутки), а также ингибитор протонной помпы
омепразол (Ультоп, «KRKA» ), в дозе 40– 60 мг в сутки.
Антихолинергические препараты, способствуют снижению
кислотовыделительной и панкреатической секреции (атропин, метацин,
платифиллин).
Селективный антихолинергический препарат гастроцепин по 50 мг 2 раза в
сутки за 30 минут до еды, курс лечения 1 месяц. Внутримышечно или
внутривенно вводят по 10 мг 2 раза в сутки, перед введением
предварительно растворяют в физиологическом растворе или в 5%
растворе глюкозы.
21. Методы лечения
При выраженном обострении ХП с целью создания максимальногофизиологического покоя ПЖ : 5 -Фторурацил, который, тормозя
синтез белка и нуклеиновых кислот, снижает выработку
ферментов поджелудочной железы. Применяют в 5% растворе по 5
мл внутривенно медленно из расчета 10– 15 мг/кг в сутки на
протяжении 3– 5 дней.
Для подавления активности панкреатических ферментов ПЖ
используют антиферментные препараты. Показания: выраженная
гиперферментемия (повышение в сыворотке крови уровня
амилазы, трипсина, липазы) и не стихающие боли в верхней
половине живота. • Трасилол по 100000 ед/сутки, контрикал
20000– 40000 ед/сутки, гордокс 50000 ед/сутки, апротинин 50000
ед/сутки, пантридин 250– 300 ед/сутки, внутривенно в 5% растворе
глюкозы или изотонического раствора хлорида натрия. На каждые
3– 4 г глюкозы добавляют 1 ед инсулина, вводят до наступления
клинической ремиссии, положительный эффект отмечается через
3– 4 дня.
22. Методы лечения
Как ингибитор ферментов используется аминокапроновая кислота,внутривенно по 200 мл, 5% раствора 1– 2 раза в сутки и назначают
внутрь по 0, 4 четыре раза в сутки. С этой целью применяют
перитол по 4 мг 3– 4 раза в сутки внутрь (ингибитор Н 1
гистаминовых, серотониновых рецепторов).
Для уменьшения стаза в панкреатическом протоке и
двенадцатиперстной кишке вследствие воспаления и спазма
применяют анальгетики и спазмолитики. При спазме сфинктера
печеночноподжелудочной ампулы и для восстановления оттока
панкреатического секрета наиболее эффективен баралгин (вводят
внутримышечно, внутривенно по 5 мл, внутрь по 1– 2 таб. 3 раза в
сутки). Но-шпа, папаверин (2 мл 2% раствор), платифиллин (2 мл
0, 2% раствор), галидор (2 мл, 2, 5% раствор), эуфиллин (1 мл 24%
раствора внутримышечно или 10 мл 2, 4% раствора внутривенно),
сульфат магния (5– 10 мл 25% раствор). Внутрь назначают
нитроглицерин, амилнитрит и другие нитраты для снятия спазма
сфинктеров большого дуоденального сосочка и сосудов
поджелудочной железы.
23. Антисекреторная терапия:
Ингибиторы протонной помпы (ИПП) назначаются винъекционной форме курсами до 10 дней. ИПП подавляют
цитотоксическое действие и хемотаксис естественных
киллеров полиморфноядерных лейкоцитов, что говорит о
дополнительном протективном влиянии ИПП при
панкреатитах.
Рекомендуемая дозировка: пантопразол 40 мг в/в х
2 раза в сутки, эзомепрзол 20 мг в/в стр х 2 раза в сутки,
или блокаторы Н2-рецепторов гистамина, 6-10 дней:
Фамотидин по 40-60 мг х 2 раза в сутки в/в.
24.
Длительная терапия при ХП (продолжение)Купирование внешнесекреторной панкреатической
недостаточности:
препараты экстрактов поджелудочной железы (креон)
антациды за 30 мин до и через 1 ч после еды или
антисекреторных препаратов (Н2- блокаторы, ингибиторы
протонной помпы) при метеоризме - адсорбенты
(симетикон, диметикон) или использовать
комбинированные ферментные препараты, содержащие
адсорбирующие вещества (панкреофлат).
4. при тяжелой стеаторее - жирорастворимые витамины
(A, D, Е, К), витамины группы В.
25. Эндоскопическое и хирургическое лечение
Показано при наличии осложнений заболевания. К ним относятся:1) стойкий болевой синдром, не поддающийся медикаментозной
терапии;
2) протоковая гипертензия ПЖ за счет вирсунголитиаза или стриктур
ПП;
3) постнекротические кисты ПЖ;
4) механическая желтуха, обусловленная компрессией
терминального отдела общего желчного протока;
5) портальная гипертензия за счет сдавления конфлюенса воротной
вены;
6) нарушение пассажа пищи по двенадцатиперстной кишке,
обусловленное дуоденальной дистрофией;
6) ЛА бассейна чревного ствола и верхней брыжеечной артерии
26.
Дренирующие операции.Эндоскопическое стентирование панкреатического
протока, внутреннее и наружное дренирование
постнекротических кист, цистопанкреатоеюностомия,
продольная панкреатоеюностомия направлены на
устранение боли, гипертензии протоковой системы ПЖ и
желчных протоков, сдавления прилежащих органов.
Дренирующие операции при постнекротических кистах
поджелудочной железы.
Показаниями к дренированию постнекротических кист
являются размеры кисты более 5 см, абсцедирование,
боль, нарушение оттока желчи или пищи из желудка,
портальная гипертензия.
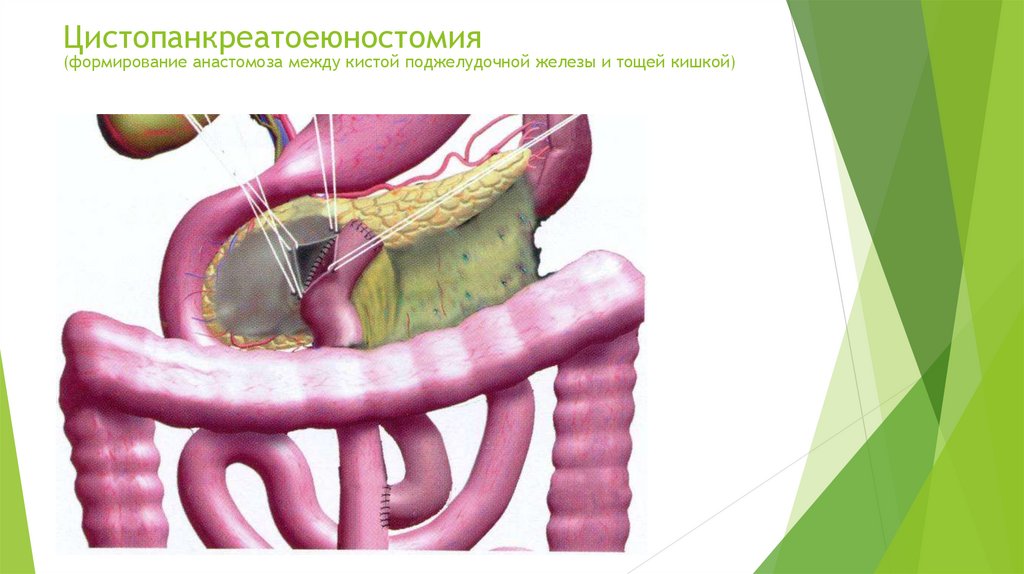
27.
Цистопанкреатоеюностомия(формирование анастомоза между кистой поджелудочной железы и тощей кишкой)
28. Продольная панкреатоеюностомия при хроническом калькулезном панкреатите для устранения протоковой гипертензии
29. Продольная панкреатоеюностомия при хроническом калькулезном панкреатите для устранения протоковой гипертензии
30.
Эндоскопическое лечение вирсунголитиаза,стентирование панкреатического протока.
Производится пластиковым стентом диаметром 10 Fr
рекомендуется при наличии одиночной стриктуры с
увеличением диаметра протока более 6 мм и отсутствием
множественного вирсунголитиаза. Замена стента должна
выполняться в течение года с момента установки даже при
отсутствии симптомов окклюзии стента.
Лечение билиарной гипертензии при хроническом
панкреатите.
Рекомендуется при клинически значимом холангите и
механической желтухе.
31.
32.
33.
34.
Хирургическое лечение при панкреатическойгипертензии, вирсунголитиазе.
Продольная панкреатоеюностомия рекомендуется при
наличии протоковой гипертензии и расширении ГПП за счет
его стриктур или камней на уровне перешейка, тела и
хвоста ПЖ и отсутствии фиброзного перерождения головки
и крючковидного отростка ПЖ.
Резекционные операции при хроническом панкреатите.
Резекционные вмешательства на ПЖ в настоящее время
хорошо разработаны и являются приоритетными, поскольку
позволяют радикально устранить осложнения ХП,
обусловленные фиброзно-кистозным перерождением
головки или дистального отдела органа.
35.
Эндоваскулярные вмешательства при ложныханевризмах бассейна чревного ствола и верхней
брыжеечной артерии.
Больным с ЛА 1 типа рекомендуется двухэтапное
лечению: эндоваскулярному устранению кишечного
кровотечения за счет «выключения» ЛА из кровотока с
последующим радикальным хирургическим лечением
осложнений ХП.
36. Осложнения ХП
Псевдокисты ПЖ (23-35%)Кисты
Нарушения оттока желчи
Дуоденальный стеноз
Инфекционные и воспалительные осложнения:
холангит, абсцессы ПЖ, парапанкреатит и др.
Портальная гипертензия (подпеченочная форма)
Синдром мальабсорбции
37. Исходы ХП
ФиброзВНПЖ
Сахарный диабет
Рак поджелудочной железы
38. прогноз
Присоблюдении диеты, проведении
противорецидивного лечения
прогноз может быть благоприятным.
Однако при длительном течении
болезни трудоспособность больных
снижается.
39. Профилактика
Предупреждение болезни предусматриваетпрежде всего полный отказ от алкоголя,
своевременное лечение заболеваний желчных
путей, желудка и двенадцатиперстной кишки,
кишечника, правильное питание (исключение
грубых животных жиров, острых приправ). Эти
же мероприятия эффективны и при
развившемся заболевании, так как они
препятствуют возникновению обострений.




































 medicine
medicine