Similar presentations:
Гестационная трофобластическая болезнь
1.
Гестационная трофобластическаяболезнь
Выполнила:
Студентка 9 группы
5 курса лечебного ф-та
Шляхова Елизавета Валерьевна
2.
• Трофобластическая болезнь — заболевание, в основе котороголежит нарушение развития и роста трофобласта,
сопровождающееся последовательными морфологическими
изменениями с соответствующими биологическими и
клиническими признаками.
• Включает в себя пузырный занос (полный и частичный),
инвазивный пузырный занос, хориокарционому,
трофобластическую опухоль плацентарного ложа и
эпителиоидную трофобластическую опухоль.
3.
• ТРОФОБЛАСТ — наружная клеточная масса зародыша. Трофобластобразует сплошной клеточный покров всего зародышевого
комплекса, в дальнейшем формирует эпителиальный покров
ворсинок хориона, а впоследствии — ворсинок плаценты.
• В ходе дробления зародыша человека к концу 1-й
недели внутриутробного развития его клеточный
материал дифференцируется на эмбриобласт
(внутреннюю клеточную массу) и трофобласт
(наружную клеточную массу). Трофобласт
представлен многочисленными мелкими
светлыми бластомерами с гидратированной
цитоплазмой, которые обрастают скопление более
малочисленных крупных базофильных клеток
эмбриобласта. В бластоцисте клетки трофобласта
становятся уплощенными.
4.
ФАКТОРЫ РИСКА• Женщины старше 40 лет.
• Позднее менархе (старше 15 лет) и раннее начало половой жизни
(раньше 15 лет).
• Принадлежность к монголоидной расе. Предполагают, что это связано с
нехваткой животных жиров и В - каротина в пище представителей этой
расы
• Наличие в анамнезе большого количества родов с небольшими
интервалами между ними ( паритет больше 5).
• Самопроизвольные прерывания беременности
• Пузырный занос при предыдущей беременности в 10 раз увеличивает
вероятность появления этой патологии в последующем.
• Генетическая предрасположенность.
• Браки между близкими родственниками.
5.
ЭТИОЛОГИЯ и ПАТОГЕНЕЗ• 1. Теория вирусной трансформации трофобласта.
• 2. Опухолевая трансформация трофобласта как результат мутаций (дефект генов в
хромосомах оплодотворенного яйца), вследствие дефицита белка в пищевом режиме.
• 3. Гормональная теория: основным патогенетическим фактором является
нарушенный эндокринный баланс и механизмы обратной связи материнского и
плодового организмов;
• 4. Иммунологическая теория: комплекс иммунологической толерантности
организма матери против антигенных структур плода направлен на сохранение
беременности, однако при определенных условиях он может приобрести
патологическую направленность: попадая в кровоток матери, клетки трофобласта
остаются не распознанными, не обезвреженными и приобретают способность к
пролиферации.
• 5. Теория хромосомных нарушений.
• 6. Овуляторная теория, считающая причиной заболевания патологические изменения в яичниках (образование неполноценной яйцеклетки и лютеиновых кист)
• 7. Сосудистая теория, согласно которой гистогенез ПЗ обусловлен изменением
сосудов плодного яйца.
6.
Трофобластические неоплазии(FIGO, 2000 г.)Персистенция в организме матери
трофобластических клеток после
завершения беременности
( чаще- после частичного или
полного пузырного заноса).
Трофобластическая малигнизациязлокачественная трансформация
элементов трофобласта ( как во
время беременности, так и после её
завершения).
7.
ЭПИДЕМИОЛОГИЯ• В странах Европы трофобластические неоплазии встречаются
в 0,6-1,1:1000 беременностей (81), в США – в 1:1200
беременностей (30,33), в странах Азии и Латинской Америки –
1:200 беременностей, в Японии – 2:1000 беременностей.
• Частота возникновения различных форм ТБ по данным одного
из самых крупных трофобластических центров,
(межрегиональный центр в Шеффилде, Великобритания):
полный пузырный занос – 72,2%, частичный пузырный занос –
5%, хориокарцинома -17,5%, другие формы – 5,3%.
8.
КЛАССИФИКАЦИЯ• Гистологическая классификация трофобластических неоплазий
(классификация FIGO, 2003 г.):
1.Пузырный занос:
Доброкачественная
- полный пузырный занос
трофобластная опухоль
- частичный пузырный занос
2.Инвазивный пузырный занос
3.Хориокарцинома
4. Трофобластическая опухоль
Злокачественные
плацентарного ложа
трофобластные опухоли
5. Эпителиоидная
трофобластическая опухоль
9.
• Классификация трофобластических новообразований FIGO 2000(объединенная классификация FIGO и ВОЗ, 2000 г.) :
Стадия
Локализация новообразования
I
Опухоль локализована в матке
II
Распространение новообразования за
пределы матки, но ограничена половыми
органами ( придатки, широкая связка
матки, влагалище)
III
Метастазы в лёгких с поражением половых
органов или без него
IV
Все другие метастазы
10.
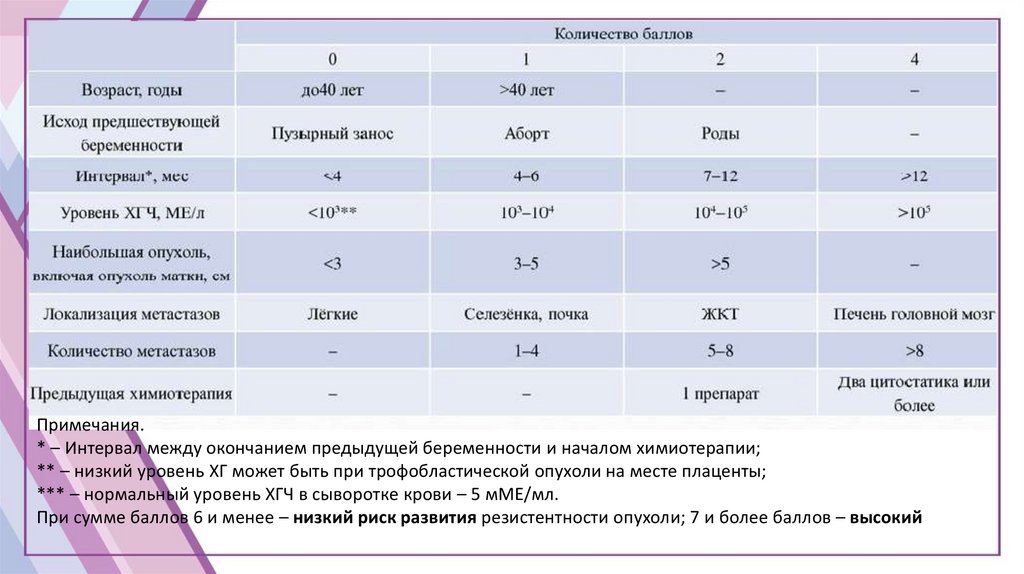
Примечания.* – Интервал между окончанием предыдущей беременности и началом химиотерапии;
** – низкий уровень ХГ может быть при трофобластической опухоли на месте плаценты;
*** – нормальный уровень ХГЧ в сыворотке крови – 5 мМЕ/мл.
При сумме баллов 6 и менее – низкий риск развития резистентности опухоли; 7 и более баллов – высокий
11.
Морфологическая характеристика злокачественныхтрофобластических образований
12.
ПРОСТОЙ ПУЗЫРНЫЙ ЗАНОС• Простой пузырный занос - состояние,
сопровождающееся пролиферацией
трофобласта, заполняющего собой полость
матки. Представляет собой патологически
измененный ворсинчатый хорион с
гидропическим превращением плаценты множество пузырьков различной величины,
наполненных прозрачной жидкостью.
Гистологически пузырьки представляют
собой увеличенные в объеме вследствие
резко выраженного отека ворсины хориона
с образованием в центральных отделах
некоторых таких ворсин полостей,
содержащих слизеподобную жидкость.
13.
• Пузырный занос :развивается во время беременности
локализуется в матке (реже в маточной
трубе)
чаще возникает у юных и возрастных
беременных
наиболее часто встречаемой формой
трофобластической болезни является полный
пузырный занос. Частичный пузырный занос
развивается в 10 раз реже полного
плод может быть живой, но при
повреждении более одной трети плаценты он
погибает
пузырный занос не обладает инвазивным
ростом, не метастазирует
14.
Пузырный занос 2 вида :15.
КЛИНИКА ПУЗЫРНОГО ЗАНОСАКЛИНИКА
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ
1. Кровянистые выделения из влагалища (более
90%)
1. Неукротимая рвота беременных (20-30%);
2. Более быстрое, чем при нормальной
беременности, увеличение размеров матки (более
50%)
2. Артериальная гипертензия, преэклампсия (1030%)
3. Схваткообразные боли внизу живота
3. Разрыв овариальных кист, перекрут ножки
кисты
4. Двусторонние тека - лютеиновые кисты 8 мм и
более (20-40%)
4. Перфорация стенки матки
5. Трофобластическая эмболизация (2-3%, чаще
через 4 ч после эвакуации пузырного заноса)
6. ДВС-синдром
16.
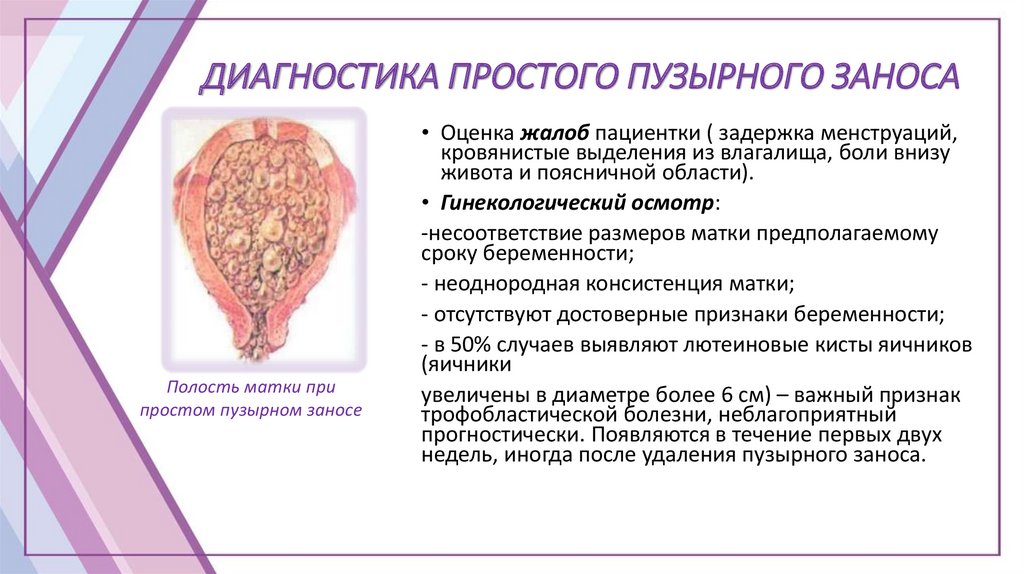
ДИАГНОСТИКА ПРОСТОГО ПУЗЫРНОГО ЗАНОСАПолость матки при
простом пузырном заносе
• Оценка жалоб пациентки ( задержка менструаций,
кровянистые выделения из влагалища, боли внизу
живота и поясничной области).
• Гинекологический осмотр:
-несоответствие размеров матки предполагаемому
сроку беременности;
- неоднородная консистенция матки;
- отсутствуют достоверные признаки беременности;
- в 50% случаев выявляют лютеиновые кисты яичников
(яичники
увеличены в диаметре более 6 см) – важный признак
трофобластической болезни, неблагоприятный
прогностически. Появляются в течение первых двух
недель, иногда после удаления пузырного заноса.
17.
• Исследование сывороточного уровня бета –субъединицы хорионического гонадотропина
человека методом ИФА (при нормальной
беременности пик ХГ – 9-10 нед., не выше 150000
МЕ/мл с последующим снижением уровня. При
пузырном заносе сохраняется высокий уровень
ХГЧ после 12 недели).
• УЗИ органов малого таза
-при полном пузырном заносе : увеличение
размеров матки; расширение сосудов миометрия ;
полость матки с четкими границами, расширена;
содержимое полости представлено
множественными гипо-, анэхогенными ячеистыми
структурами диаметром 4-6 мм; в 14-50% случаев
сочетается с двухсторонними тека -лютеиновыми
кистами;
-при неполном ПЗ : ретрохориально определяется
локальный участок ячеистой структуры;
васкуляризация неизмененных ворсин исчезает
вслед за гибелью плода.
18.
• Лапароскопическое исследование:прорастание матки пузырным заносом,
лютеиновые кисты.
• Гистологическое исследование соскоба из
полости матки:
- Макроскопически : резко увеличенные
отечные ворсинки хориона различной
величины с прозрачным содержимым.
- Микроскопически : отек и ослизнение
стромы ворсинок хориона, покрывающий их
эпителий чаще находится в состоянии резкой
пролиферации, значительно реже –
дегенерации. Другая характерная
особенность: резкое уменьшение количества
или даже полное отсутствие кровеносных
сосудов в строме ворсинок хориона.
19.
ТАКТИКА ВРАЧА ПРИ ПУЗЫРНОМ ЗАНОСЕ• Вакуум-эвакуация пузырного заноса с контрольным острым
кюретажем;
• Гистологическое исследование материала;
• Пациентки с резус-отрицательной кровью и частичным
пузырным заносом должны получить анти-резус
иммуноглобулин;
• В последующем – тщательный мониторинг в течение 1 года.
20.
Мониторинг после удаления пузырного заноса• Еженедельное исследование сывороточного уровня бета – ХГ до
получения 3 последовательных отрицательных результатов, затем –
ежемесячно – до 6 месяцев, далее 1 раз в 2 месяца – следующие 6
месяцев;
• УЗКТ органов малого таза – через 2 недели после эвакуации ПЗ, далее –
ежемесячно до нормализации уровня ХГ;
• Рентгенограмма легких после эвакуации ПЗ, далее – через 4 и 8 недель
при динамическом снижении ХГ;
• Обязательное ведение пациенткой менограммы не менее 3 лет после ПЗ.
Химиотерапия после удаления пузырного заноса при динамическом
снижении уровня ХГ до нормальной величины не проводится.
Исключение: пациентки, у которых невозможен мониторинг после
удаления ПЗ.
Рекомендуется: химиотерапия в стандартном режиме метотрексат,
лейковорин, 3 курса с последующим обследованием.
21.
ИНВАЗИВНЫЙ ПУЗЫРНЫЙ ЗАНОС• Инвазивный пузырный занос (ИПЗ) – это ПЗ с
прорастанием миометрия, гиперплазией
трофобласта и сохранением плацентарной
структуры ворсин. ИПЗ характеризуется
повреждением ткани миометрия вплоть до
перфорации стенки матки и
метастазированием в параметральную
клетчатку, влагалище, легкие и ГМ. Частота
трансформации пузырного заноса в
инвазивный достигает 15%. ИПЗ в отличие от
простого ПЗ значительно чаще может
трансформироваться в хорионкарциному.
• Клиника и такая же как при простом ПЗ +
клиника острого живота при перфорации
матки.
22.
ТРОФОБЛАСТИЧЕСКАЯ ХОРИОКАРЦИНОМА• Трофобластическая хориокарцинома (ХК)
представлена смешанной структурой из
эпителия трофобласта, с элементами цито-,
синцитиотрофобласта и клеток
промежуточного звена, ворсинки отсутствуют.
Опухоль характеризуется быстрой и глубокой
инвазией в окружающие ткани и стенки
сосудов. Быстрый рост опухоли
сопровождается обширными центральными
некрозами с сохранением по периферии
жизнеспособных клеток.
Клиническая картина: профузные маточные
кровотечения; лихорадка; прогрессирующее
увеличение матки, ее бугристость ; анемия;
одышка, кашель.
23.
ТРОФОБЛАСТИЧЕСКАЯ ОПУХОЛЬПЛАЦЕНТАРНОГО ЛОЖА
• Трофобластическая опухоль плацентарного ложа (ТОПЛ) –редкая
неворсинчатая опухоль, возникающая на плацентарной части
трофобласта, преимущественно из клеток синцитиотрофобласта.
Характеризуется инфильтрирующим ростом с внедрением в стенку
сосудов и замещением их гладкомышечных элементов гиалиновым
материалом. Часто протекает с разрушением серозной оболочки
матки и массивным кровотечением. Для ТОПЛ характерно
незначительное повышение уровня ХГ, более информативным
является определение плацентарного лактогена (ПЛ) в сыворотке
крови и иммуногистохимическое исследование удаленных тканей с
ПЛ.
24.
ЭПИТЕЛИОИДНАЯ ТРОФОБЛАСТИЧЕСКАЯОПУХОЛЬ
• Эпителиоидная трофобластическая опухоль (ЭТО) – самая редкая
ТО, развивается из клеток промежуточного звена трофобласта,
характеризуется отсутствием ворсин, скоплением атипичных
мононуклеарных трофобластических клеток и элементов
синцитиотрофобласта, внешним видом схожих с эпителиальными
клетками. При микроскопии визуализируются «острова»
трофобластических клеток, которые окружены обширными
некрозами и связаны между собой структурами, подобными
гиалину, создавая рисунок «географической карты». При
иммуногистохимическом исследовании ЭТО позитивна к альфаингибину, цитокератину, эпидермальному фактору роста и лишь
центральная часть опухоли позитивна к ПЛ и ХГ. Опухоль
характеризуется узловой формой роста с инвазией в миометрий,
без фокусов некроза и кровоизлияний.
25.
ПЕРВИЧНАЯ ДИАГНОСТИКА ЗЛОКАЧЕСТВЕННЫХТРОФОБЛАСТИЧЕСКИХ ОПУХОЛЕЙ
• Сбор анамнеза (обязательное указание на беременность в анамнезе).
• Врачебный гинекологический осмотр (осмотр влагалища и шейки
матки с помощью зеркал, двуручное влагалищно-прямокишечнобрюшностеночное исследование).
• Забор мазков с шейки матки и опухолевых узлов влагалища.
• Пункционная биопсия опухолевых узлов на слизистой оболочке
влагалища.
• Ультразвуковое исследование органов брюшной полости (включая
малый таз) и забрюшинного пространства.
• Выскабливание матки (только при УЗ- визуализации пузырного
заноса).
• Рентгенография органов грудной полости.
• Магнитно-резонансная томография головного мозга с
контрастированием.
26.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА ЗЛОКАЧЕСТВЕННЫХТРОФОБЛАСТИЧЕСКИХ ОПУХОЛЕЙ
• Определение бета-хорионического гонадотропина (ХГ) в сыворотке крови до лечения, перед
началом каждого последующего курса химиотерапии, в процессе дальнейшего мониторинга
• Определение плацентарного лактогена
• Анализ крови общий (при первичном обследовании, перед каждым курсом химиотерапии, при
проявлении токсичности химиотерапии)
• Биохимический анализ крови (при первичном обследовании, перед каждым курсом
химиотерапии, при проявлении токсичности химиотерапии)
• Анализ мочи общий (при первичном обследовании, перед каждым курсом химиотерапии)
• Биохимическая коагулография
• Определение группы крови
• Определение резус –фактора
• Цитологическое исследование мазков с экто- и эндоцервикса, опухолевых образований
влагалища, апирата из полости матки
• Патоморфологическое исследование биопсийного материала, соскоба из полости матки
• Патоморфологическое исследование операционного материала
27.
ЛЕЧЕНИЕ ЗЛОКАЧЕСТВЕННЫХ ТРОФОБЛАСТИЧЕСКИХОПУХОЛЕЙ
Трофобластическая опухоль, низкий риск резистентности
• Стандартная химиотерапия I линии
Режим метотрексат/лейковорин (Mtx/FA)
Лечение продолжается до нормализации сывороточного уровня ХГ с
последующими 3 курсами профилактической химиотерапии в том же
режиме либо до появления резистентности опухоли (плато или
увеличение уровня ХГ в 3 последовательных исследованиях в течение
10 дней). При развившейся резистентности опухоли назначается
химиотерапия II линии.
• Стандартная химиотерапия II линии (резистентная опухоль)
Режим дактиномицин 1-5 дни (при низком риске – 6 баллов и менее)
ЕМА-СО (при высоком риске – 7 баллов и более)
Лечение продолжается до нормализации сывороточного уровня ХГ с
последующими 3 курсами профилактической химиотерапии в том же
режиме.
28.
Трофобластическая опухоль, высокий риск резистентности• Стандартная химиотерапия I линии
Режим ЕМА-СО
Лечение продолжается до нормализации сывороточного уровня ХГ с
последующими 3 курсами профилактической химиотерапии в том же
режиме либо до появления резистентности опухоли (плато или
увеличение уровня ХГ в 3 последовательных исследованиях в
течение 10 дней). При развившейся резистентности опухоли
назначается химиотерапия II линии.
• Стандартная химиотерапия II линии (резистентная опухоль)
Режим ЕМА/ЕР
ТР/ТЕ
ЕР
Лечение продолжается до нормализации сывороточного уровня ХГ с
последующими 3 курсами профилактической химиотерапии в том же
режиме
29.
ХИРУРГИЧЕСКИЙ КОМПОНЕНТ ЛЕЧЕНИЯОрганосохраняющая гистеротомия с иссечением опухоли в пределах
здоровых тканей возможна у пациенток репродуктивного возраста:
• при разрушении опухолью стенки матки, внутрибрюшном
кровотечении из опухоли;
• при резистентности первичной опухоли матки (без отдаленных
метастазов) и неэффективности двух линий химиотерапии.
Гистерэктомия возможна у больных старше 50 лет :
• при разрушении опухолью стенки матки, внутрибрюшном
кровотечении из опухоли;
• при резистентности первичной опухоли к двум линиям химиотерапии
(только при отсутствии отдаленных метастазов);
• при нормализации уровня ХГ в процессе химиотерапии I или II линии;
профилактические курсы химиотерапии в данном случае не
проводятся.
30.
СПИСОК ИСПОЛЬЗОВАННОЙЙЛИТЕРАТУРЫ
• Клинические рекомендации по диагностике и лечению
злокачественных новообразований плаценты
(ТРОФОБЛАСТИЧЕСКАЯ БОЛЕЗНЬ). АССОЦИАЦИЯ
ОНКОЛОГОВ РОССИИ. Коллектив авторов (в алфавитном
порядке): Кузнецов В.В., Мещерякова Л.А., Хохлова С.В.
• Клинический пртотокол «Трофобластические болезни»
• Учебник «Гинекология» Автор:Кулаков В.И., Серов В.Н.,
Гаспаров А.С. 2005г





























 medicine
medicine