Similar presentations:
Шейные рефлекторные и корешковые синдромы: диагностика и лечение
1.
«БОЛЬ В ШЕЕ»Шейные рефлекторные и
корешковые синдромы
(цервикалгия,
цервикокраниалгия,
цервикобрахиалгия,
радикулопатия):
диагностика и лечение
Подготовила студентка группы 1602
Стригун Виктория Олеговна
1
2.
БОЛЬ В ШЕЕ• Боль в шее (БШ), или цервикалгия, – очень распространенное явление: более 2/3
населения испытывали ее хотя бы однажды, 30–50% взрослых людей – ежегодно, причем
практически постоянная боль наблюдается у примерно 15% мужчин и 23% женщин. И эти
цифры увеличиваются.
• Описывается как боль в задней области шейного отдела позвоночника. Она
распределяется от затылочной линии вниз к первым грудным позвонкам и может
иррадиировать в голову, плечи, руки и грудь.
• Специальная группа по изучению проблемы БШ (The Neck Pain Task Force) отмечает, что «БШ
может быть признаком практически любого расстройства и заболевания, которое
локализуется выше лопаток» и ограничивается «болью, находящейся в анатомической
области шеи ..., с или без иррадиации на голову, туловище и верхние конечности». Это
состояние иногда также называют «неспецифической БШ».
• Согласно международной терминологии, локальную боль в шее, представляющую собой
один из вариантов боли в спине, называют цервикалгией, при вовлечении мышечносвязочного аппарата и иррадиации боли в голову – цервикокраниалгией, при иррадиации в
руку – цервикобрахиалгией. При компрессии или раздражении корешков шейного отдела
спинного мозга развивается радикулопатия, изменения структуры СМ на шейном уровне
приводят к развитию шейной миелопатии.
2
3.
БОЛЬ В ШЕЕ• Основными немодифицируемыми факторами риска развития
неспецифической БШ считаются возраст, пол (чаще страдают женщины) и
генетическая предрасположенность.
• Среди модифицируемых факторов называют психологические травмы,
стрессы, нарушения сна, избыточный вес, курение табака, особенности
трудовой деятельности.
• Несколько когортных исследований показали, что тяжелая физическая
нагрузка, работа в неудобном положении, повторяющиеся движения,
частые подъемы тяжестей, работа, связанная со сгибанием шеи,
неудобное положение головы могут быть факторами риска развития боли
в шее и верхнем плечевом поясе.
• Так, М. Shabbir et al. выявили, что в рабочее время боль в шее испытывали
71,7% пользователей компьютеров, боль в плече – 48,3%.
3
4.
БОЛЬ В ШЕЕ• Причин, вызывающих БШ, существует довольно много, главными
причинами неспецифической БШ считаются дегенеративные
заболевания позвоночника и травмы.
• Болью в шее могут проявляться воспалительные артропатии
(ревматоидный артрит и анкилозирующий спондилит), но
несопоставимо чаще причинами цервикалгии являются
доброкачественные состояния, связанные с заболеваниями шейных
мышечно-скелетных структур.
• Как правило, БШ носит эпизодический характер, однако существует
значительный риск хронизации симптомов (10% случаев), что
нередко ведет к существенной инвалидизации.
• При наличии эпизода БШ в анамнезе вероятность его повторения
еще раз в течение следующих 5 лет существенно увеличивается, в
течение нескольких месяцев возникает примерно в 1/4 случаев.
• Эпизоды цервикалгии в анамнезе очевидно ухудшают прогноз
текущего БС.
4
5.
АНАТОМО-ТОПОГРАФИЧЕСКИЕ ВЗАИМООТНОШЕНИЯЭЛЕМЕНТОВ ПОЗВОНОЧНОГО КАНАЛА
• Тела смежных позвонков соединены с
помощью 23 межпозвонковых дисков
(1/4-1/5 часть длины позвоночника
или 1/14 часть длины тела).
• Межпозвонковые диски (МПД) состоят
из двух гиалиновых пластинок,
мякотного ядра (пульпозного,
студенистого) и фиброзного кольца.
• Питание диска до 2-5 летнего возраста
осуществляется в основном
кровеносными сосудами. После их
облитерации питание диска
осуществляется путем диффузии
жидкости через гиалиновые пластинки.
• Ткань МПД взрослого является
бессосудистой с недостаточной
иннервацией. Нервные окончания
определяются только в наружных
отделах фиброзного кольца и
связочном-суставном аппарате
позвоночника.
5
6.
67.
АНАТОМО-ТОПОГРАФИЧЕСКИЕ ВЗАИМООТНОШЕНИЯЭЛЕМЕНТОВ ПОЗВОНОЧНОГО КАНАЛА
• Гиалиновые пластинки, примыкающие к верхнему и нижнему краям дисков, являются
гиалиновым хрящом. Они служат барьером между сосудистой губчатой частью позвонка и
бессосудистым диском, имеют многочисленные перфорации, через которые
осуществляются циркуляции жидкости и обмен веществ между диском и сосудистыми
каналами в теле позвонка.
• Мякотное ядро, являющееся остатком хорды, имеющее вид слизисто-желатинозной
массы, состоит из сети фибрилл с неравномерно располагающимися клеточными
элементами (хондроцитами) и большим количеством межклеточного вещества. Входящие в
состав мякотного ядра протеины и протеогликаны (мукополисахариды) придают ему
свойства высоко дисперсной коллоидной системы, обеспечивающей обменные процессы. У
новорожденных пульпозное ядро содержит до 88% воды, однако у взрослых этот
процент снижается в среднем до 70%, а в отдельных случаях, может быть значительно
ниже. Большое содержание воды способствует возникновению высокого внутридискового
давления и обеспечивает амортизационные свойства ядра при распределении
механической нагрузки и осуществлении двигательных функций позвоночника.
• Фиброзное кольцо образует многочисленные крестообразно пересекающиеся
коллагеновые и эластические волокна, переплетающиеся в плотные соединительнотканные пучки, которые своими концами оказываются вросшими в краевые каемки тел
позвонков. При этом задняя часть фиброзного кольца слабее передней.
7
8.
АНАТОМО-ТОПОГРАФИЧЕСКИЕ ВЗАИМООТНОШЕНИЯЭЛЕМЕНТОВ ПОЗВОНОЧНОГО КАНАЛА
• Позвоночный канал образован телами и
дугами смежных позвонков.
• По передней поверхности позвоночника
проходит передняя продольная связка,
которая рыхло связана с передней
поверхностью МПД и прочно — с
передней поверхностью тел позвонков.
• Задняя продольная связка расположена в
позвоночном канале и составляет
переднюю стенку позвоночного канала. В
отличие от передней, задняя продольная
связка рыхло связана с задней
поверхностью тел позвонков и плотно
сращена с МПД. Массивная в
центральной части, эта связка истончается
к краям, то есть поблизости от
межпозвонковых отверстий.
• Желтые связки принимают участие в
образовании задней стенки
межпозвонковых отверстий, также эти
связки таким образом соединяют дуги
соседних позвонков.
8
9.
910.
АНАТОМО-ТОПОГРАФИЧЕСКИЕ ВЗАИМООТНОШЕНИЯЭЛЕМЕНТОВ ПОЗВОНОЧНОГО КАНАЛА
• Спинномозговые корешки покидают
позвоночный канал через одноименные
межпозвонковые отверстия, в пределах
которых они соприкасаются с одноименным
диском.
• Отверстия спереди ограничены заднебоковой
поверхностью тел позвонков и дисков,
сзади суставными отростками
(дугоотростчатыми суставами,
обеспечивающими дополнительные
соединения между собой смежных позвонков),
корнями дужек и желтой связкой.
• Капсулы дугоотростчатых суставов упруги, их
внутренний слой образует складки, иногда
внедряющиеся в межсуставную щель —
суставные менискоиды, содержащие хрящевые
клетки.
• Размеры отверстий увеличиваются в
каудальном направлении, достигая 10,2-22,1
мм в нижнепоясничном отделе.
10
11.
1112.
АНАТОМО-ТОПОГРАФИЧЕСКИЕ ВЗАИМООТНОШЕНИЯЭЛЕМЕНТОВ ПОЗВОНОЧНОГО КАНАЛА
• 1 МПД + 2 смежных позвонка и
соединяющий их связочный аппарат =
позвоночно-двигательный сегмент
(ПДС).
• Структуры спинального сегмента в
основном иннервируют менингеальные
(возвратные) ветви спинномозговых
нервов (нервы Лушка). Они
иннервируют надкостницу тел, дужек и
суставных отростков позвонков,
капсулы дугоотростчатых суставов,
связочный аппарат, в том числе заднюю
продольную связку, а также задние
отделы фиброзного кольца МПД и
твердую мозговую оболочку.
12
13.
ОСТЕОХОНДРОЗ: классификацияКлиническая классификация заболеваний ПНС,
предложенная И.П. Антоновым (1987)
1. ШЕЙНЫЙ УРОВЕНЬ.
1.1. Рефлекторные синдромы.
1.1.1. Цервикалгия.
1.1.2. Цервикокраниалгия (задний шейный
симпатический синдром и др.).
1.1.3. Цервикобрахиалгия с мышечнотоническими, вегетативно-сосудистыми или
нейродистрофическими проявлениями.
1.2. Корешковые синдромы.
1.2.1. Дискогенное (вертеброгенное) поражение
(радикулит) ...
корешков (указать, каких именно).
1.3. Корешково-сосудистые синдромы
(радикулоишемия).
2. ГРУДНОЙ УРОВЕНЬ.
2.1. Рефлекторные синдромы.
2.1.1. Торакалгия с мышечно-тоническими,
вегетативновисцеральными или
нейродистрофическими проявлениями.
2.2. Корешковые синдромы.
2.2.1. Дискогенное (вертеброгенное) поражение
(радикулит) ... корешков (указать, каких именно).
3. ПОЯСНИЧНО-КРЕСТЦОВЫЙ УРОВЕНЬ.
3.1. Рефлекторные синдромы.
3.1.1. Люмбаго (прострел).
3.1.2. Люмбалгия.
3.1.3. Люмбоишиалгия с мышечно-тоническими,
вегетативнососудистыми или
нейродистрофическими проявлениями.
3.2. Корешковые синдромы.
3.2.1. Дискогенное (вертеброгенное) поражение
(радикулит) … корешков (указать, каких именно,
включая синдром конского хвоста).
3.3. Корешково-сосудистые синдромы
(радикулоишемия)
13
14.
В МКБ-10 все формы патологии позвоночника обозначаются как дорсопатии (М40–М54).Клиническая картина многих из них проявляется болевым синдромом — дорсалгией.
M40-M43 Деформирующие дорсопатии
M40 Кифоз и лордозM41 Сколиоз
M42 Остеохондроз позвоночника
M43 Другие деформирующие дорсопатии
M45-M49 Спондилопатии
M45 Анкилозирующий спондилит
M46 Другие воспалительные спондилопатии
M47 Спондилез
M48 Другие спондилопатии
M49* Спондилопатии при болезнях, классифицированных в других рубриках
M50-M54 Другие дорсопатии
M50 Поражение межпозвоночных дисков шейного отдела (M50.1Поражение межпозвоночного диска
шейного отдела с радикулопатией)
• M51 Поражение межпозвоночных дисков других отделов
• M53 Другие дорсопатии, не классифицированные в других рубриках
• M54 Дорсалгия
14
15.
• Запись заключительного диагноза в статистической карте выбывшего из стационара недолжна начинаться с группового понятия типа «дорсопатия», т.к. оно не подлежит
кодированию, поскольку охватывает собой целый блок трехзначных рубрик М40 — М54 [...]
Диагноз должен четко указывать на конкретную нозологическую форму, подлежащую
кодированию. Пример: Основное заболевание: «Дорсопатия. Остеохондроз поясничного
отдела позвоночника L5—S1 с обострением хронического пояснично-крестцового
радикулита». При такой некорректной формулировке диагноза в статистической карте
выбывшего из стационара в статистическую разработку может попасть код М42.1, что не
верно, так как больной получал лечение по поводу обострения хронического поясничнокрестцового радикулита. Правильная формулировка диагноза: «Пояснично-крестцовый
радикулит на фоне остеохондроза.» Код — М54.1
• Если причина неврологического синдрома не установлена, то формулировка может иметь
вид: «цервикалгия с слабо выраженным болевым и умеренным мышечно-тоническим
синдромами, хроническое ремитирующее течение с обострениями средней частоты,
фаза обострения (M54.2)».
• Если четко установлена причина неврологического синдрома:
«а. Радикулоишемия L5 (синдром парализующего ишиаса) слева, вследствие боковой грыжи
диска LIV-LV, стадия регресса, умеренно выраженный парез и гипестезия левой стопы
(M51.1).
б. Люмбалгия вследствие грыжи диска LIV-LV с выраженным болевым синдромом,
хроническое течение с редкими обострениями, фаза обострения (M51.2)
в. Люмбалгия на фоне остеохондроза поясничного отдела позвоночника (LIII-LV) с слабо
выраженным болевым синдромом, хроническое ремитирующее течение с обострениями
средней частоты, фаза неполной ремиссии (M51.3).»
15
16.
ОСТЕОХОНДРОЗ• Остеохондроз позвоночника — хронический дистрофический процесс,
проявляющийся снижением гидрофильности и деструкцией ткани
межпозвонковых дисков (МПД), их грыжевидным выпячиванием в сторону
позвоночного канала, реактивными изменениями в прилежащей костной
ткани позвонков, а также сопровождающийся артрозом
дугоотростчатых суставов.
• Чаще всего патологический процесс локализуется в пояснично–крестцовом
отделе, несколько реже – в шейном отделе позвоночника.
• Таким образом МПД превращается в полуэластические прокладки с потерей
амортизационных функций с последующей прогрессирующей
деформацией костно-связочного аппарата позвоночника и нарушением
анатомо-топографических взаимоотношений в позвоночном канале, что
обусловливает большой клинический полиморфизм.
16
17.
ОСТЕОХОНДРОЗ: этиология и патогенезостеохондроза
• Предложен ряд теорий, объясняющих причину возникновения и развития заболевания. В 60-70
годах прошлого столетия была выдвинута и обоснована аутоиммунная теория, согласно которой
структурные и метаболические изменения в межпозвонковом хряще рассматриваются не только в
плане снижения эластичности и механической прочности диска, но и как источник проникновения в
систему кровотока антигенных веществ, являющихся продуктом распада его мукополисахаридного
комплекса.
• Согласно довольно распространенной мультифакториальной теории необходима генетическая
предрасположенность и воздействие экзогенных и эндогенных средовых факторов – аномалии
позвоночника, особенности функционирования двигательного стереотипа, сопутствующие
заболевания позвоночника и других органов.
• Врожденная предрасположенность?! При этом провокации этого процесса способствуют
повышенные статодинамические нагрузки, которые испытывает позвоночник в связи с тем, что он
большую часть жизни находится в вертикальном положении. Эти нагрузки временами становятся
особенно значительными, и не только при выполнении тяжелой физической работы, но и при
длительном пребывании в вынужденной позе, приводящей к неравномерному давлению на
позвоночно-двигательные сегменты (ПДС) и, особенно, на входящие в их состав МПД. Переносимость
статодинамических нагрузок в определенной степени зависит от общего физического развития и
состояния человека, массы его тела. Слабость паравертебральных мышц вследствие мышечной
детренированности за счет малоподвижного образа жизни ведет к недостаточности так
называемого мышечного корсета, что в свою очередь способствует возникновению в позвоночнике
проявлений, характерных для остеохондроза.
17
18.
В возрасте старше 20 лет наступает постепенная облитерация сосудов МПД, в связи с чем кровоснабжение его вдальнейшем осуществляется главным образом за счет диффузии из паренхимы прилежащих тел позвонков, но и
оно со временем оказывается недостаточным для обеспечения регенеративных процессов в диске.
В результате МПД «стареет». При этом происходит его обезвоживание, пульпозное ядро становится менее
упругим и уплощенным, что усиливает нагрузку, приходящуюся на фиброзное кольцо. В результате
происходит разволокнение, растяжение и выпячивание фиброзного кольца за пределы краев тел позвонков.
При этом любая очередная, далеко не всегда значительная, дополнительная нагрузка на позвоночный сегмент
(например, сгибание и последующее резкое разгибание поясничного отдела позвоночника, особенно
сочетающееся с поднятием тяжести, или резкое движение головой) может вести к протрузии МПД и
возникновению вертебралгии.
18
19.
• При остеохондрозе позвоночника гомеостаз в МПД нарушается в связи с нарастаниемкатаболических процессов. Цитокины, в частности интерлейкин-1 (IL-1), стимулируют
катаболические процессы в тканях МПД и ингибируют синтез его молекул. Вместе с тем
происходит активация синтеза костной ткани в субхондральных отделах.
Инсулиноподобный фактор роста-1 (IGF-1), трансформирующий фактор роста бета (TGF-β),
а также IL-1, IL-6 и простагландин Е2 повышают активность металлопротеиназ и активатора
плазминогена, что способствует росту остеофитов и повышению плотности
субхондральной кости, а это в свою очередь стимулирует деградацию суставного хряща.
• Протрузия МПД вперед сопровождается натяжением передней продольной связки,
которая на уровне выдвинутого вперед МПД приобретает дугообразную форму. При этом
происходит пролиферация костной ткани краевых отделов передней поверхности тел
позвонков. В результате происходит окостенение передней продольной связки в местах ее
фиксации к телам соседних позвонков. В связи с дугообразным выстоянием вперед
передней продольной связки на уровне оказывающего на нее давление МПД постепенно
образуются краевые костные разрастания (остеофиты), имеющие форму направленных
навстречу друг другу клювовидных отростков (проявления деформирующего спондилеза).
Их формирование не сопровождается болевым синдромом, так как передняя продольная
связка бедна болевыми рецепторами. Вместе с тем ее оссификация со временем все
больше ограничивает подвижность позвоночника, что ведет к его спонтанной
иммобилизации.
• Протрузия МПД назад, в сторону позвоночного канала, приводит к смещению сращенного с
ним фрагмента задней продольной связки. В результате МПД смещается вместе с
прилежащим участком задней продольной связки по типу выдвигаемого ящика стола.
Развивающиеся при этом остеофиты, растущие из костной каймы края задней стороны
позвонков, вытягиваются назад вслед за выстоящим фрагментом МПД. В таких случаях их
поверхности, обращенные друг к другу, оказываются параллельны. Задние остеофиты ПДС одни из характерных признаков дископатии, обусловленной остеохондрозом
позвоночника.
19
20.
Неврологические осложнения приостеохондрозе позвоночника
• Выделяют дискогенный, миогенный, фасциально-связочный,
периостальный, артрогенный и корешковый компоненты болевого
синдрома.
• В результате полидендритного строения соматических афферентных
нейронов ПДС одновременно получает афферентацию от склеротомной
ткани самих позвонков и их дугоотростчатых суставов, внутренних органов,
а также от кожи, надкостницы и скелетных мышц определенных
метамерных зон туловища и конечностей.
• Зная схему сегментарной иннервации кожи, поперечнополосатых мышц и
скелета, нетрудно прогнозировать зоны дерматомного, миотомного и
склеротомного распространения боли при поражении определенных
спинномозговых нервов.
• В связи с этим продолжительное время как после консервативного, так и
хирургического лечения НПОП сохраняются рефлекторные вертеброгенные
механизмы, патологические вертебро-моторные и висцеромоторные
реакции.
20
21.
Существует 2 типа патогенетическихмеханизмов: рефлекторные и компрессионные
• В основе рефлекторных механизмов лежат начальные, прогрессирующие
дистрофические изменения структуры пораженного МПД с
распространением трещин фиброзного кольца к его наружному отделу, в
которые внедряются дегенерированные элементы пульпозного ядра
(выпадения и выпячивания, т.е. грыжи МПД) и ирритация обширного
рецепторного поля возвратного симпатического нерва в его наружных
отделах, капсулах межпозвонковых суставов, связочном аппарате и
оболочках сосудисто-нервного пучка с развитием в тканях позвоночного
двигательного сегмента (ПДС), а также конечностей и квадрантов тела
локальных и отраженных синдромов.
• Патологическая импульсация из дистрофически измененных ПДС вызывает
локальный и отраженный болевой синдром, реакции со стороны мышц,
сосудов, висцеральных органов и других тканей. Это приводит к
формированию мышечно-тонических, нейроваскулярных и
нейродистрофических дисфункций.
21
22.
Существует 2 типа патогенетическихмеханизмов: рефлекторные и компрессионные
• В основе компрессионных синдромов лежат
патофизиологические механизмы, обусловленные
механическим воздействием на нервный корешок,
оболочки спинного мозга и сопровождающие
спинальные сосуды.
• Однако в патогенезе любого компрессионного
синдрома присутствует и рефлекторный механизм,
который связан с афферентацией импульсов,
возникающих при ирритации корешково-сосудистых
образований.
• В компрессионном механизме также важнейшая
роль принадлежит аутоиммунному реактивновоспалительному и рубцово-спаечному процессам,
вторичным нарушениям циркуляции в оболочках
нервного корешка, спинного мозга, эпидуральной
клетчатки.
22
23.
Клинические вертеброгенные синдромыподразделяют на:
• рефлекторные (локальный и отраженный болевой синдром, мышечнотонические, нейродистрофические, вазомоторные, висцеральные синдромы)
• корешковые, корешково-сосудистые, спинальные (радикулит (радикулопатия),
синдромы острого и хронического нарушения спинального кровообращения,
синдромы компрессии спинного мозга).
• К рефлекторным синдромам относят нарушения, обусловленные раздражением
рецепторов тканей ПДС, иннервируемых возвратным симпатическим нервом.
Известны несколько механизмов такой ирритации: компрессионный,
дисфиксационный (при гипермобильности позвонков и соединяющих их структур),
дисциркуляторный, реактивно-воспалительный.
• Рефлекторное сокращение паравертебральных мышц в области патологически
измененного отдела позвоночника первоначально имеет адаптивный характер,
способствуя стабилизации пораженного ПДС, его фиксации и постепенному
формированию нового двигательного стереотипа с рациональным
перераспределением нагрузок на непораженные ПДС. Новый статокинематический
стереотип, однако, может оказаться порочным, если на его фоне возникают
перегрузки определенных мышц, связочно-суставных и костных структур с
формированием в них вторичных сосудистых и дистрофических изменений.
Рефлекторные синдромы соответствуют уровню пораженного отдела позвоночника.
23
24.
Можно выделить две группы рефлекторныхнарушений при раздражении рецепторов
тканей позвоночного канала:
• вертебральный синдром - проявляется острыми или
хроническими болями соответственно локализации
патологического процесса; напряжением паравертебральных
мышц; пальпаторной болезненностью остистых отростков,
дугоотростчатых суставов, межостистой связки.
• экстравертебральный синдром - сочетание вертебрального
синдрома с нарушениями в области плечевого или тазового
пояса, верхних либо нижних конечностей: мышечно-тонические
очаги уплотнения, которые могут приобретать свойства триггеров
и становиться источником иррадиирующих миофасциальных
болей.
24
25.
4 стадии неврологических проявлений приостеохондрозе позвоночника (НПОП)
1 стадия НПОП
Клинические проявления обусловлены протрузией МПД назад, в сторону позвоночного
канала, и раздражением задней продольной связки, богатой болевыми рецепторами локальный болевой синдром на уровне пораженного ПДС.
Вследствие рефлекторной мышечной реакции, возникает выраженное напряжение
(«дефанс») паравертебральных мышц, что ведет к усилению болевого синдрома и
уплощению, сглаживанию шейного или поясничного физиологического лордоза (в
зависимости от локализации патологического процесса), а также ограничению
подвижности позвоночника.
При осмотре: болезненность остистых отростков и паравертебральных точек на уровне
проявлений дископатии и протрузии МПД.
Бедность органической неврологической симптоматики требует от врача проведения для
объективизации диагноза детального нейротравматологического обследования и изучения
вегетативного статуса. Немаловажное значение имеет исследование мышечно-тонических
симптомов и «стандартных» болевых точек.
25
26.
2627.
Основные «стандартные» болевые точки (Попелянский Я.Ю.): НА ШЕЙНОМ УРОВНЕ:Остистые отростки шейных позвонков. Пальпируются подушечкой большого пальца при разгибании
шеи и расслаблении мышц (СIII - СV) или при сгибании шеи (СVI - СVII).
Паравертебральные шейные точки. Прощупываются латеральнее остистых отростков (соответствуют
области задних поверхностей суставных отростков).
Верхняя точка Эрба. На 2-3 см выше ключицы у наружного края ГКС.
Точка передней лестничной мышцы. Пальпируется над ключицей позади грудино-ключичнососцевидной мышцы.
Точки затылочных нервов. Точка малого затылочного нерва прощупывается у сосцевидного отростка
по заднему краю ГКС. Точка большого затылочного нерва – на середине линии, соединяющей
сосцевидный отросток с I шейным позвонком.
Точка позвоночной артерии находится медиальнее заднего края ГКС, ниже затылочных точек на
линии, соединяющей вершину сосцевидного отростка и остистый отросток II шейного позвонка (на
границе наружной и средней трети).
Точка клювовидного отростка. Пальпируется подушечкой большого пальца, скользящего вверх и
кнаружи по головке плеча. Ладонь врача при этом лежит на плечевом суставе.
Точка прикрепления дельтовидной мышцы к плечу. Пальпируется на границе верхней и средней
трети плеча по наружной его поверхности.
27
28.
4 стадии неврологических проявлений приостеохондрозе позвоночника (НПОП)
1 стадия НПОП
Нет признаков корешкового синдрома и, как правило, отрицательны симптомы
натяжения.
К раздражению болевых рецепторов задней продольной связки со временем
наступает адаптация. Угасанию болевого синдрома при цервикалгии и люмбалгии
способствует иммобилизация пораженного ПДС. Выраженность боли при
соблюдении ортопедического режима и адекватном лечении постепенно
уменьшается.
При этом обострение патологического процесса трансформируется в стадию
ремиссии. Каждое обострение указывает на дополнительное смещение МПД (его
протрузию или пролапс), приводящее к усилению его давления на заднюю
продольную связку, что со временем ведет к ее истончению и снижению прочности.
Во время очередного эпизода, провоцирующего дополнительное пролабирование
МПД в сторону позвоночного канала, возникает перфорация задней продольной
связки, что приводит к развитию второй стадии.
28
29.
4 стадии неврологических проявлений приостеохондрозе позвоночника (НПОП)
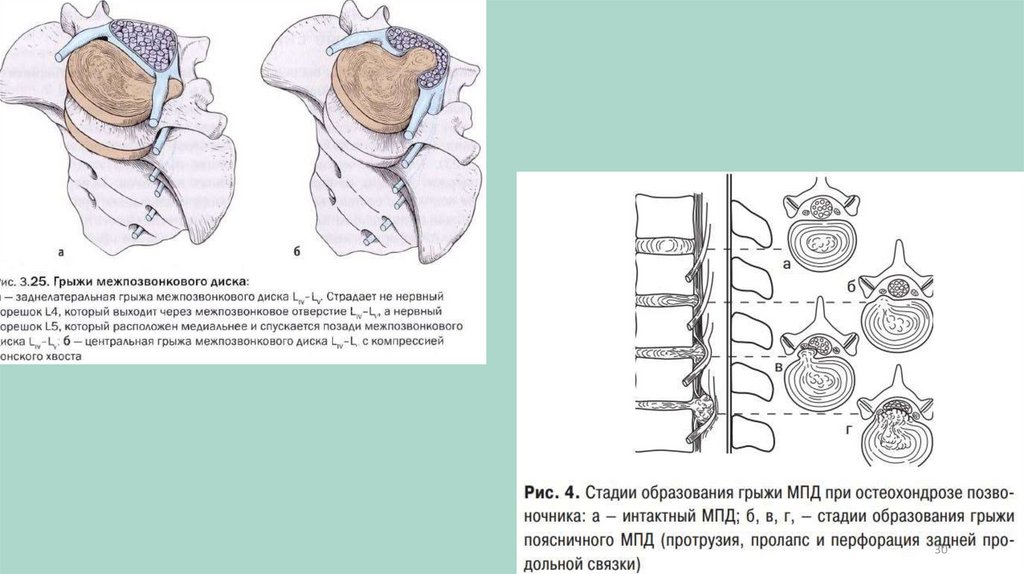
2 стадия НПОП (корешковая стадия/стадия дискогенного радикулита)
Задняя продольная связка подвергается перфорации чаще в области истонченного края, а
не в центральной, наиболее прочной ее части.
Таким образом чаще возникает заднелатеральная грыжа МПД - ткань МПД проникает в
эпидуральное пространство, чаще в дорсолатеральном направлении, то есть вблизи от
межпозвонкового отверстия и проходящих через него спинномозговых корешков и
корешковых артерий.
В таких случаях диск может непосредственно раздражать спинальные корешки и
спинномозговой нерв, вызывая клинику корешкового синдрома на уровне пораженного
спинального сегмента. Однако важное значение имеют и биохимические и
иммунологические факторы. Хрящевая ткань - очаг асептического аутоиммунного
воспаления. В таких случаях в воспалительный процесс вовлекаются и нервные корешки.
Это позволяет объяснить нередко возникающую пролонгацию болевого синдрома во 2
стадии НПОП.
Раздражение задних спинальных корешков и спинального нерва вызывает корешковую
боль, которая иррадиирует в зону соответствующего дерматома, миотома, склеротома и
сопровождается рефлекторным напряжением соответствующих мышц.
29
30.
3031.
4 стадии неврологических проявлений приостеохондрозе позвоночника (НПОП)
2 стадия НПОП (корешковая стадия/стадия дискогенного радикулита)
В каждом случае дискогенного радикулита характерны определенные
корешковые симптомы, к примеру:
1. Симптом Нери: пассивный наклон головы вперед лежащего на спине пациента
вызывает болевую реакцию на уровне пораженных ПДС. Однако в случае
люмбоишиалгии или ишиорадикулита одновременно происходит еще и
непроизвольное сгибание больной ноги в тазобедренном и коленном суставе.
2. Симптом Дежерина: появление или усиление боли на уровне патологического
очага при кашле, чихании или натуживании. Если в 1 стадии боли в основном
срединные и локальные, то во второй стадии они чаще латерализованы и
иррадиируют по соответствующим спинальным корешкам и периферическим
нервам.
Таким образом 2 стадия характеризуется болью на уровне пораженного ПДС и
корешковой симптоматикой, обычно гомолатеральной по отношению к
стороне выпячивания грыжи диска.
31
32.
4 стадии неврологических проявлений приостеохондрозе позвоночника (НПОП)
3 стадия НПОП (сосудисто-корешковая, стадия неврологических расстройств)
Ишемия соответствующих корешков или спинномозгового нерва ведет к развитию
двигательных расстройств и нарушению чувствительности в определенном
миотоме и дерматоме.
4 стадия НПОП
Нарушение кровотока в наиболее крупных корешковых артериях, участвующих в
кровоснабжении СМ, в связи с этим именуемых корешково-спинномозговыми или
радикуломедуллярными артериями, что ведет к расстройству кровоснабжения не
только спинномозговых нервов, но и СМ.
При расстройстве функций корешково-спинномозговых артерий на шейном уровне
у больного может проявиться клиническая картина шейной дисциркуляторной
миелопатии, напоминающая проявления шейно-верхнегрудной формы БАС.
Наиболее тяжелым проявлением являются острые нарушения спинального
кровообращения по типу спинального ишемического инсульта. К осложнениям
относятся гемодинамические расстройства в вертебрально-базилярном бассейне.
32
33.
ШЕЙНЫЙ ОСТЕОХОНДРОЗ• Анатомо-физиологические особенности шейного отдела позвоночника определяют
его большую подвижность (сгибание, разгибание, боковые и вращательные
движения) и большую нагрузку, приходящуюся на шейные диски.
• Чаще всего шейный остеохондроз выявляется на уровне С5-С6, С6-С7, нередко на
уровне С3-С4, С7- Th1. Боковые отделы тел шейных позвонков выступают в виде
крючковидных унковертебральных отростков, которые обрамляют нижнебоковые
отделы вышележащего позвонка в виде унковертебральных сочленений.
• При остеохондрозе происходит отклонение и деформация унковертебральых
отростков кнаружи (вбок и назад), вызывая ирритацию или компрессию
позвоночной артерии в отверстии поперечного отростка позвонка, или кзади в
межпозвонковом отверстии, компремируя нервный корешок.
• Так как спинномозговые корешки в шейном отделе идут под прямым углом к
спинному мозгу, то они становятся натянутыми, малоподвижными и легко
уязвимыми.
• Дегенерация дисков может сочетаться с артрозом межпозвонковых суставов, что
также ограничивает подвижность шейного отдела.
33
34.
3435.
Рефлекторный локальный и отраженныйболевой синдром
• Шейный прострел (цервикаго) и цервикалгия: острая или подострая боль в глубине шеи, нередко
иррадиирующая в затылок, лопаточную и подлопаточную области, плечо и даже кисть; очень
интенсивные или тупые, ноющие, сверлящие, усиливаются при кашле, чихании, глотании.
• Мышечно-тонические реакции, вплоть до контрактуры поверхностых и глубоких мышц шеи, резкое и
болезненное ограничение движений в шее, вынужденное положение головы.
• Резкая болезненность остистых отростков, межостистых промежутков, нижних шейных
межпозвонковых дисков во время пальпации, шейный лордоз выпрямлен.
• Цервикокраниалгия (задний шейный симпатический синдром, заднешейная мигрень, синдром
позвоночной артерии Барре-Льеу). Причина - патологическая импульсация из пораженного
межпозвонкового диска при унковертебральном артрозе, реже – его выпячивании или выпадении
(общность симпатической иннервации позвоночной артерии и соединительно-тканных образований
ПДС).
• Характерны головные гемикранические боли и кохлеовестибулярные, реже – мозжечковые,
расстройства. Боли из затылочной области распространяются в теменно-височную область,
преимущественно с одной стороны, усиливаются во время движения головы, нередко сочетаются с
болями в шее.
• Головные боли сопровождаются головокружением, тошнотой, рвотой, звоном и шумом в ухе,
нарушением слуха, ощущением легкой заложенности уха, преходящими расстройствами зрения.
35
36.
Рефлекторный локальный и отраженныйболевой синдром
• У ряда больных появляются диэнцефальные нарушения (тахикардия или брадикардия, лабильность
артериального давления, неприятные ощущения в области сердца, расстройства дыхания с чувством
удушья и нехватки воздуха, полиурия, нарушение терморегуляции и др.), синкопальный
вертебральный синдром Унтерхарншедта с пароксизмами полной потери сознания, а также
приступы внезапного падения без изменения сознания (дроп-синдром).
• Нарушения в форме невростенического синдрома и эмоциональной лабильности, слуховые и
зрительные галлюцинации, глоточно-гортанный синдром в виде расстройства фонации, глотания,
першения в горле, сухости в ротовой полости и др.
• Чаще всего наблюдается при унковертебральном артрозе, разгибательном подвывихе и
нестабильности позвонков, грыжах шейных межпозвоковых дисков, однако нередко встречается
при врожденных дефектах на атланто-окципитально и аксиальном уровнях, возникающих при резком
повороте и разгибании головы. Среди них прежде всего следует отметить краниоспинальную
аномалию Киммерле (АК) – это врожденная особенность (от 14 до 37%) первого шейного позвонка,
при которой над бороздкой позвоночной артерии в медиальной части задней дуги атланта
формируется замкнутая костная пластинка. В образовавшемся узком костном канале происходит
ирритация или компрессия позвоночной артерии и симпатического позвоночного нерва. Между тем
синдром позвоночной артерии наблюдается так же при фиброзно-мышечной дисплазии,
утолщенной атланто-окципитальной мембране в латеральной части задней дуги атланта. Следует
отметить, что клиническая симптоматика при АК долгое время может отсутствовать, но под влиянием
различных неблагоприятные факторы (травма, грипп), внезапно проявиться.
36
37.
Рефлекторный локальный и отраженныйболевой синдром
• Цервикобрахиалгия: боль из шейной области иррадиирует в руку. Боли
миотомные и склеротомные, диффузные, усиливаются ночью, при изменении
погоды, волнении. Симптомы выпадения отсутствуют. Возможны парестезии и
небольшие гипестезии.
• Синдром передней лестничной мышцы (скаленус-сиидром или синдром
Наффцигера). Развивается вследствие компрессии нижнего ствола плечевого
сплетения и подключичной артерии патологически напряженной
(спазмированной) передней лестничной мышцей.
• Характерны боли на внутренней поверхности плеча, предплечья, кисти до 4—5го пальцев, усиливающиеся ночью. Боль может быть легкой, ноющей или очень
резкой, иррадиирующей в затылок, подмышечную область, грудную клетку.
• На внутренней поверхности предплечья и кисти отмечаются
парестезии/гипестезия. Припухлость и болезненность надключичной ямки.
Уплотнение и болезненность передней лестничной мышцы. Слабость руки по
типу паралича Клюмпке. Признаки гипотрофии мышц кисти, особенно
гипотенара. Вегетативно-сосудистые, ишемические, ангиоспастические и
трофические расстройства тканей кисти (похолодание, цианоз, отечность,
ломкость ногтей, остеопороз костей кисти).
• Вторичная невралгия затылочных нервов характеризуется постоянной,
временами резкой болью в затылочной области, обусловленной раздражением
затылочных нервов, формирующихся из волокон, проходящих через шейные
спинномозговые нервы С2–С3. При этом больные обычно фиксируют голову,
слегка наклоняя ее назад и в сторону. При невралгии большого затылочного
нерва болевая точка расположена на границе средней и внутренней третьей
линии, соединяющей сосцевидный отросток и затылочный бугор; при невралгии
малого затылочного нерва болевая точка обычно выявляется позади ГКС на
уровне ее верхней трети (точки Керера).
37
38.
Рефлекторные висцеро-вертебральные ивертебро-висцеральные синдромы
• Важнейшая роль в их возникновении и формировании
принадлежит сопутствующей патологии ВО,
рефлекторно формирующей условия для изменения
трофики мышц, появления миофасцикулярных
гипертонусов в толще скелетных мышц, образованию
функциональных блокад ПДС.
• Связь осуществляется через торако-люмбальное (С8-L3
сегменты) симпатическое ядро в боковых рогах CМ.
Отростки клеток этого ядра после отделения их от
передних корешков в виде белых соединительных
ветвей направляются к узлам пограничного
симпатического ствола, паравертебральным ганглиям,
• а постганглионарные серые соединительные ветви
присоединяются к спинальным периферическим
нервам, в составе которых – к мышцам, сосудам, коже
и висцеральным органам.
• Афферентация от висцеральных органов на
дерматомно-миотомно-склеротомные образования и в
обратном направлении возможна через
межпозвонковые ганглии, от клеток которых
начинаются как висцеральные, так и соматические
нервы.
38
39.
Рефлекторные висцеро-вертебральные ивертебро-висцеральные синдромы
• В связи с тем, что каждый сегмент заднего рога синхронно соответствует
определенному дерматому, миотому и внутреннему органу, болевая
чувствительность которого также проводится через задний рог, то при
висцеральной патологии в соответствующих дерматомах происходит
проецирование боли (перевозбуждение сегментов заднего рога, куда поступают
импульсы из ВО).
• Поэтому боли во ВО могут не ощущаться, но болевая афферентация из
перевозбужденного заднего рога продолжает проецироваться в иннервируемый
им дерматом. Однако такие отраженные боли представляют собой не их
иррадиацию, а «ошибочную локализацию» болевых раздражений.
• Вертебральный кардиалгический синдром характеризуется продолжительными,
реже приступообразными ноющими, сверлящими болями в области сердца или за
грудиной, нередко сопровождается болями в надплечье и межлопаточной области.
Боли в области сердца провоцируются при запрокидывании головы,
паравертебральной силовой пальпации. Они локализуются в области верхушки
сердца, левой половине грудной клетки и соответствующих остистых отростков.
39
40.
Рефлекторные висцеро-вертебральные ивертебро-висцеральные синдромы
• Изменений ЭКГ не бывает (нерезкие отклонения регистрируются и вне приступов),
отсутствуют изменения гемограммы, активности трансаминаз.
• Боли продолжительные (от 15—20 мин до нескольких часов), не снимаются
нитроглицерином. В отличие от стенокардии боли могут усиливаться при кашле,
чихании. Неврологические проявления шейного остеохондроза провоцируются
резкими движениями в шейном отделе позвоночника и рукой.
• Болевая афферентация из патологически измененного сердца (ИБС, стенокардия,
инфаркт миокарда) может проводиться на шейные межпозвонковые диски и на
соматические ткани верхнеквадратной зоны, в которых наряду с болевым
синдромом формируются дистрофические изменения (очаги нейроостеофиброза,
триггерные зоны), которые являются источником рефлекторных воздействий на
интерорецепторы висцеральных органов. Связь симпатических образований
шейной области с ретикулярной формацией, гипоталамусом способствует
«проторению» указанных патологических рефлексов. Так замыкается порочный круг
патофизиологических реакций (Б.В. Дривотинов, 2008).
40
41.
Рефлекторные нейродистрофическиесиндромы
• Рефлекторный ирритационно-компрессионный синдром проявляется не только мышечнотоническими, но и нейродистрофическими реакциями, которые возникают при развитии
нейроостеофиброза в брадитрофных тканях (места прикрепления сухожилий мышц к костным
выступам).
• Синдром плечелопаточного периартрита (периартрит Дюплэ „замороженное плечо”). Боли и
контрактура в области плечевого сустава. Боли иррадиируют в шею и руку, возникают или
усиливаются чаще ночью, при отведении руки и закладывании ее за спину. Они наиболее сильные в
местах прикрепления сухожилий и связок к костным выступам.
• Вследствие прогрессирования контрактуры плечо прижимается к груди, отведение плеча становится
затруднительным. По мере ограничения движений появляются признаки гипотрофии дельтовидной,
надостной, подостной и подлопаточной мышц.
• Синдром плечо-кисть (синдром Штайнброкера). Характеризуется признаками вегетативнососудистых и нейротрофических расстройств в кисти. Развивается постепенно, часто сочетается с
явлениями плечелопаточного периартроза. Боли, порой жестокие, локализуются в мышцах,
надкостнице, не снимаются анальгетиками.
• Боли в области кисти возникают одновременно с болью в плече. Кожа кисти отечна, поэтому ее
складчатость исчезает. Вначале развивается болезненная тугоподвижность плечевого сустава,
затем— кисти и пальцев. Контрактура мышц плечевого, лучезапястного суставов, кисти и пальцев.
Трофические нарушения, прогрессирующее снижение температуры кожи кисти. Признаки
остеопороза костей плеча и кисти. Течение затяжное, нередко 2-6 месяцев и более.
41
42.
Рефлекторные нейродистрофическиесиндромы
• Синдром эпикондилеза плеча (нейродистрофические нарушения в надмыщелках плеча,
явления периартроза локтевого сустава) - спонтанные склеротомные боли в области плеча
и локтевого сустава. Болезненность надмыщелка плеча, усиливающаяся во время резких
движений в локтевом суставе и кисти, а также при отведении руки за спину.
• Гипестезия в области кисти. Слабость кисти. Для обозначения нейродистрофических
изменений в дистальном отделе конечности применяется термин «рефлекторная
симпатическая дистрофия» или синдром Зудека (рентгенологические изменения в
дистальных отделах верхней конечности в виде неоднородного прогрессирующего
пятнистого остеопороза). Однако синдром Зудека неспецифичен и может проявляться не
только при остеохондрозе, но и при травмах, онкологических, терапевтических
заболеваниях.
• Ночная дизестезия рук (брахиалгия Вартенберга, ночная брахиалгия Путмена — Шультца)
— боль, дизестезии, парестезии, возникающие в зоне дерматомов С6–С8 во время сна и
исчезающие при активных движениях руками.
• Ночная дизестезия рук чаще проявляется у женщин в период менопаузы. Расценивается как
следствие растяжения плечевого сплетения или вторичных гемодинамических расстройств.
Течение этого клинического синдрома может принимать хронический ремитирующий
характер и длиться годами.
42
43.
Рефлекторные вазомоторные синдромы• В большинстве случаев с преобладанием артериоло-артериальной или капиллярной
вазоконстрикции (ангиоспастические реакции в бассейне позвоночной артерии и верхних
конечностей). Они связаны с ирритацией рецепторов позвоночника, оболочек корешков и
сопровождающих их сосудов и ответной вазомоторной реакцией.
Корешковые синдромы
• Дискогенная радикулопатия: превалирует монорадикулярный синдром.
• Компрессии подвергаются преимущественно корешки С6 (диск С5—С6), С7 (диск С6— С7), и
С8 (диск С7—С8).
• Би- и полирадикулярный синдромы (сочетанное поражение С4—С5, С5—С6— С7, С6—С7,
С6—С7—С8, С7—С8, С7—С8— Th1 и др) возникают, главным образом, в результате
реактивно-воспалительного процесса в смежных межпозвонковых дисках и окружающих их
соединительнотканных образованиях. Характеризуются обширными зонами болей,
расстройств чувствительности, двигательными нарушениями.
• Монорадикулярный, бирадикулярный и полирадикулярный синдромы составляют основу
вертеброгенных шейных и шейно-плечевых радикулитов. При таком радикулите может
быть положителен симптом Сперлинга: наклон головы в сторону пораженных корешков
ведет к усилению боли в связи с нарастанием корешковой компрессии в области
межпозвонковых отверстий.
43
44.
4445.
4546.
Корешковые синдромы• С3 и С4: боль в шее и плече, в редких случаях
частичный парез диафрагмы.
• С5: боль с гипалгезией или без нее, в области
дерматома С5, слабость дельтовидной и двуглавой
мышц.
• С6: боль в шее и лопатке, иррадиирующие по
наружной поверхности плеча и предплечья к
большому и указательному пальцам кисти с
гипалгезией или без нее в области дерматома С6;
гипестезия в дерматоме С6; слабость, признаки
атрофии двуглавой мышцы плеча; снижение или
исчезновение рефлекса с сухожилия двуглавой
мышцы плеча.
• С7: боль в шее иррадиируют по наружной и задней
поверхности плеча, предплечья ко 2-му и 3-му
пальцам кисти с гипалгезией или без нее в области
дерматома С7; гипестезия в дерматоме С7; слабость
трехглавой мышцы и круглого пронатора, возможна
атрофия мышц тенара; снижение или исчезновение
рефлекса с сухожилия трехглавой мышцы плеча.
С8: боль в шее иррадиирует по внутренней
поверхности плеча и предплечья к 4-му и 5-му
пальцам кисти с гипалгезией или без нее в области
дерматома С8; гипестезия в дерматоме С8; слабость
и возможная атрофия мышц гипотенара, симптомы
гипотрофии межкостных мышц; снижение или
исчезновение рефлекса с трехглавой мышцы плеча и
рефлекса Тремнера (сгибание пальцев кисти при
ударе по ладонной поверхности конечных фаланг в
положении пронации).
46
47.
Рентгенологические признакиостеохондроза
• Рентгенологические исследования являются наиболее распространенными методами диагнстики.
• Анализ рентгенограмм в 2 проекциях показывает, что у большинства больных имеются различные
косвенные признаки вертеброгенной дегенерации: сужение межпозвонковой щели, склероз
замыкательных пластинок, задние и заднебоковые остеофиты, унковертебральный артроз, симптом
распорки, грыжи Шморля, смещение тел позвонков кзади или кпереди (псевдоспондилолистез),
выпрямление шейного или поясничного лордоза, сколиоз, кифоз, обызвествление связок, спондилез
и спондилоартроз. Эти рентгенологические признаки часто сочетаются. Очень редко фиксируются
прямые рентгенологические признаки – обызвествления и трещины диска.
• КТ-признаки: протрузия, кальцификация диска, вакуум-феномен, передние, задние, боковые
остеофиты, центральный и латеральный стеноз позвоночного канала.
• МРТ-признаки: выбухание МПД, снижение интенсивности сигнала от МПД, складчатость фиброзного
кольца, изменение сигнала от концевых пластинок, вакуум-феномен, кальцификация, стеноз
позвоночного канала.
• Потемнение диска связано с тем, что в нем значительно уменьшается количество воды и он
становится дегидратирован. Интенсивность сигнала пропорциональна содержанию воды в диске,
что видно в Т-2 режиме. Другими словами, чем суше и дегенерированнее диск, тем темнее он
выглядит на МРТ. Разрывы межпозвонкового диска на МРТ представлены в виде зон высокой
интенсивности в наружных задних отделах фиброзного кольца.
47
48.
Дифференциальная диагностика• Диагностика причины БШ направлена прежде всего на исключение симптоматических болей,
причинами которых могут стать тяжелая соматическая патология, иммунные заболевания,
инфекции и опухоли. Боли, сопровождающиеся повышением температуры тела, ознобом,
лейкоцитозом и другими признаками воспаления, могут быть вызваны инфекционным процессом.
• Сильная БШ наблюдается при остром тиреоидите (довольно редкое заболевание, может быть
гнойным), при сифилисе. При подостром гранулематозном тиреоидите наблюдаются менее
интенсивная боль, увеличение щитовидной железы и дисфагия.
• Травматические повреждения: хлыстовая травма позвоночника – резкое двухэтапное хлыстовое
движение шеи. Чаще всего ее получают в автомобильных авариях. Удар сзади приводит к внезапному
переразгибанию шеи с последующим резким ее сгибанием, при лобовом столкновении, наоборот,
происходит сначала сгибание, а затем разгибание. Эти резкие движения приводят к повреждению в
первую очередь межпозвоночных суставов, а также мышц, связок, дисков и спинномозговых
корешков. Симптомы обычно развиваются в течение суток: появляются БШ и боль в плечах, которые
могут иррадиировать в затылок, руки и межлопаточную область, движения головы ограничены.
Могут наблюдаться длительная головная боль, чаще в затылке, иногда с иррадиацией в висок и
глазницу, а также головокружение и тошнота. Если во время травмы произошло повреждение
корешков или формирование грыжи со сдавлением корешка, то развиваются корешковые боли.
Последствиями хлыстовой травмы также могут стать: нарушение зрения, дисфагия, головокружения,
невроз, посттравматический остеоартроз. При более мягком повреждении травма может остаться
незамеченной при клиническом и рентгенологическом исследовании и долгое время проявляться
только хроническими БШ. У многих из таких больных наряду с хронической хлыстовой травмой
выявляются аномалии позвоночных суставов или плечевого сплетения. До сих пор неясно, каково
влияние дегенеративных изменений, существовавших до травмы, на течение и исход травматических
болей.
48
49.
Дифференциальная диагностика• Отраженные боли в области шеи характерны для болезней сердца (боль по передней части шеи) и
пищевода, рака легкого, внутричерепных объемных образований, кровоизлияний и абсцессов.
• Разлитые БШ, боли в конечностях и туловище характерны для фибромиалгии, обычно они
сопровождаются депрессией, нарушением сна, утренней скованностью, усталостью. Пальпаторно
выявляют болевые точки определенной локализации, характерной для данного заболевания.
Причинами БШ могут быть депрессия и другие психические расстройства.
• Новообразования СМ: стадийность развития, прогрессирующее течение, своеобразная, свойственная
экстра– или интрамедуллярным опухолям динамика сенсорных нарушений, признаки остистого
отростка, ликворного толчка, наличие частичного или полного блока субарахноидального
пространства и белково–клеточной диссоциации в ликворе. Опухоли требуют проведения
тщательного онкопоиска, поскольку часто бывают метастатическими (рак МЖ, предстательной
железы и легкого, несколько реже – меланома, рак почки и рак щитовидной железы).
• БАС и аналогичного синдрома, обусловленного ВЦМ: при БАС доминируют асимметричные
амиотрофии с фасцикулярными и фибриллярными подергиваниями, бульбарные и
псевдобульбарные расстройства, злокачественное течение и, наконец, отсутствие болевого
синдрома, типичного для ШО.
• Сирингомиелия: опорными моментами для распознавания истинной сирингомиелии являются
дизрафический статус, диссоциированный тип нарушения чувствительности, остеоартропатии,
висцеральная патология и обнаружение с помощью МРТ внутриспинальных полостей.
• Определенная клиническая общность существует между ВЦМ и спинальной формой рассеянного
склероза. В то же время для последнего характерны «патогномоничные» признаки: пентада
Марбурга, триада Шарко, «мерцание» и «расщепление» признаков, ремиттирующее течение,
молодой возраст и др.
49
50.
ЛитератураДривотинов, Б. В. Неврологические проявления остеохондроза позвоночника : учеб.-метод. пособие / Б. В. Дривотинов, В. Г. Логинов ;
Белорус. гос. мед. ун-т, Каф. нервных и нейрохирург. болезней. - Минск : БГМУ, 2011. - 111 с.
Пизова Н.В. Факторы риска, симптомы, тактика ведения пациентов с болью в шее // РМЖ. 2016. № 13. С.838 –842.
Пилипович А.А. Боль в шее: клиника, диагностика, терапия. РМЖ. 2017;13:940-944.
Этиопатогенез, клиника, классификация, диагностика и лечение неврологических проявлений остеохондроза позвоночника : учебное
пособие / сост.: В. Вл. Машин, В. В. Машин, Л. А. Белова, Т. К. Куликова, А. И. Мидленко. – Ульяновск : УлГУ, 2010. – 115 с.
№11, 2002 Клиника и диагностика неврологических проявлений шейного остеохондроза Протас Р.Н. Клиника и диагностика неврологических
проявлений шейного остеохондроза Витебский государственный медицинский университет
Неврология и нейрохирургия: учебник: 2т./ Е.И. Гусев, А.Н. Коновалов, В.И.Скворцова. – 4-е изд., доп. – Т. I. Неврология. – М.: ГЭОТАР-Медиа,
2015. – 640 с.: ил.
“DeJong’s The neurologic examination” 8th edition W. Campbell, R. J. Barohn 2020
Бер, Фротшер: “Топический диагноз в неврологии по Петеру Дуусу. Анатомия. Физиология. Клиника” 2018
Український ревматологічний журнал • № 2 (36) • 2009 Остеохондроз позвоночника: патогенез, неврологические проявления и современные
подходы к лечению. Лекция для практических врачей. Часть 1 Никифоров А С, Мендель О И Российский государственный медицинский
университет
“Differential Diagnosis in Neurology” S. Prabhakar, G. Singh 2016
“Currant Diagnosis and Treatment Neurology” 3rd edition John C.M. Brust, MD, 2019
“Neuroanatomy in clinical context. An atlas of structures, Sections, Systems, and syndromes”. Duane E. Haines, Ph.D., F.A.A.A.S, F.A.A.A. 9 th edition,
2015
“Netter’s Neurology” 2nd edition H. Royden Jones, JR., MD and others, 2012
http://ymanet.ru/blogs/boli-v-spine-formulirovka-diagnoza
50

















































 medicine
medicine








