Similar presentations:
Критические состояния в акушерской практике
1. Критические состояния в акушерской практике:
Запорожский государственный медицинский университетКафедра акушерства и гинекологии
Профессор Жарких А.В.
2.
3.
беременность, при которой оплодотворенная яйцеклеткаимплантируется и развивается за пределами матки, довольно
частое и опасное заболевание
(приказ МЗ Украины №676 от 2004 г.).
Оно таит в себе не только непосредственную опасность для
жизни больной, связанную с массивным внутренним
кровотечением и шоком, но и чревато отдаленными
неблагоприятными последствиями: образованием спаечного
процесса в малом тазу, повторной внематочной беременностью,
вторичным бесплодием и др.
4.
Частота 1-6% от общего количества гинекологических больных. Запоследние годы частота ВБ увеличилась в 5 раз, отмечается постоянная тенденция
к ее росту
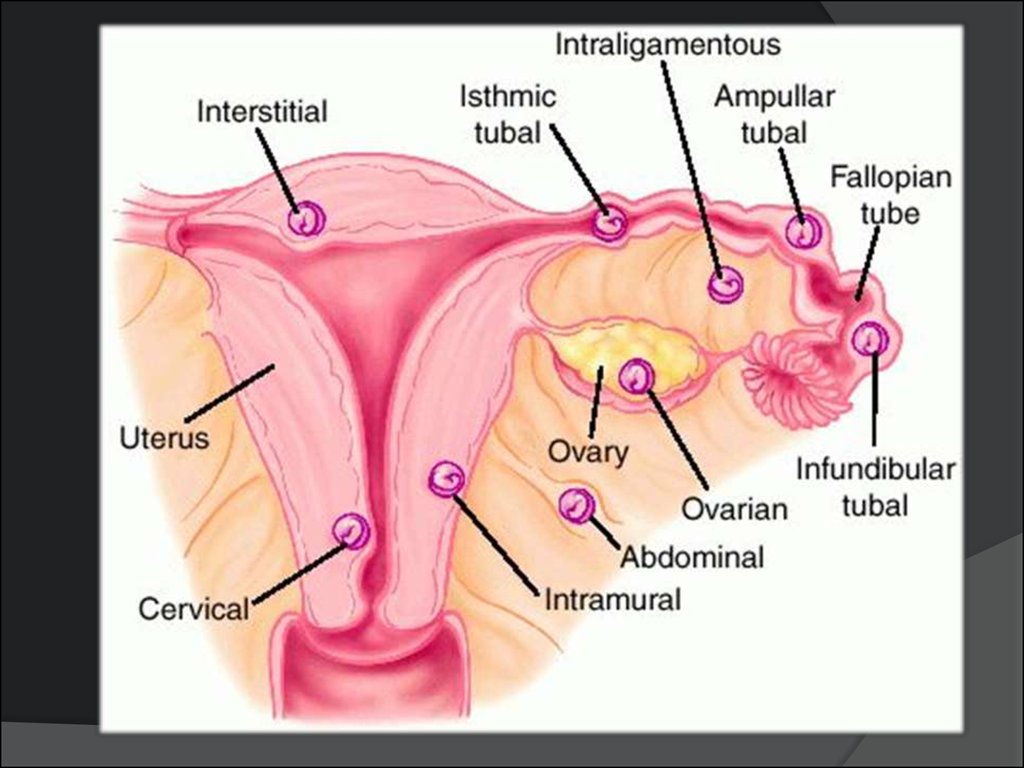
В зависимости от локализации плодного яйца:
1. Трубная
2. Яичниковая
3. Брюшная
4. В рудиментарном роге матки
5. Шеечная
Трубная беременность локализуется:
1. В ампулярном отделе
93 – 98,5%
2. В истмическом отделе
3. В интерстициальном отделе
По клиническому течению:
1. Прогрессирующая
2. Нарушенная (трубный аборт, разрыв маточной трубы))
3. Замершая
5.
6.
Воспалительные заболевания матки и придатков в анамнезеРубцово- спаечные изменения органов малого таза
вследствие перенесенных ранее операций на внутренних
половых органах, пельвиоперитонита, абортов
Нарушение гормональной функции яичников
Генитальный инфантилизм
Эндометриоз
Длительное использование внутриматочных контрацептивов
Вспомогательные репродуктивные технологии
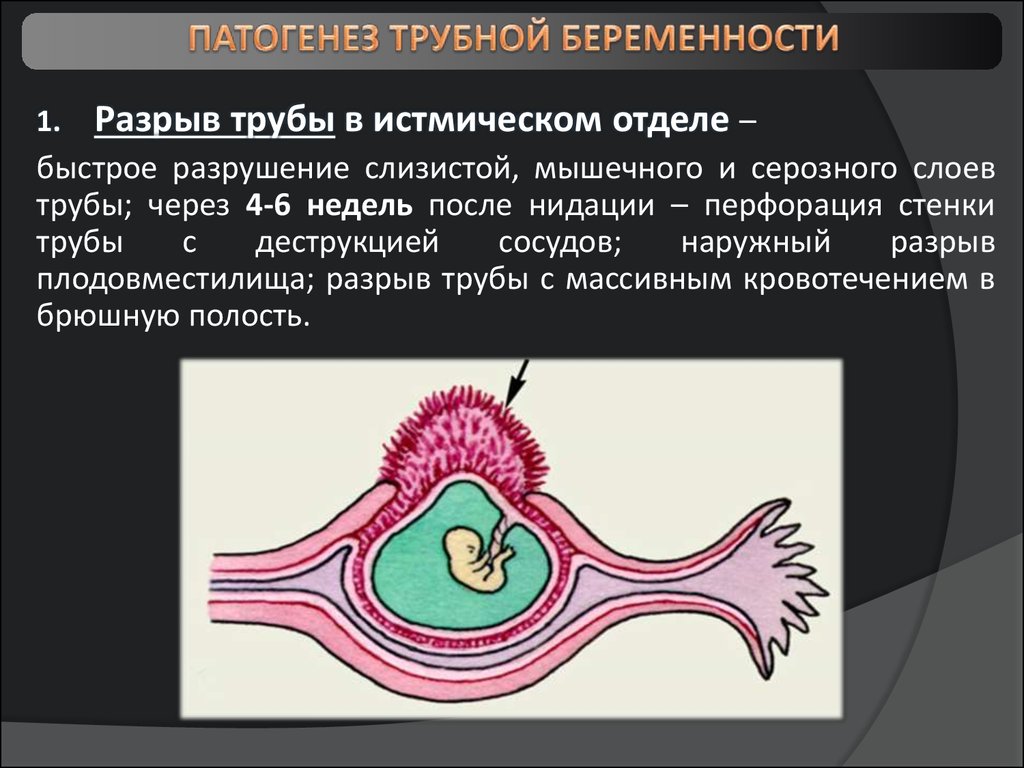
7.
1.Разрыв трубы в истмическом отделе –
быстрое разрушение слизистой, мышечного и серозного слоев
трубы; через 4-6 недель после нидации – перфорация стенки
трубы
с
деструкцией
сосудов;
наружный
разрыв
плодовместилища; разрыв трубы с массивным кровотечением в
брюшную полость.
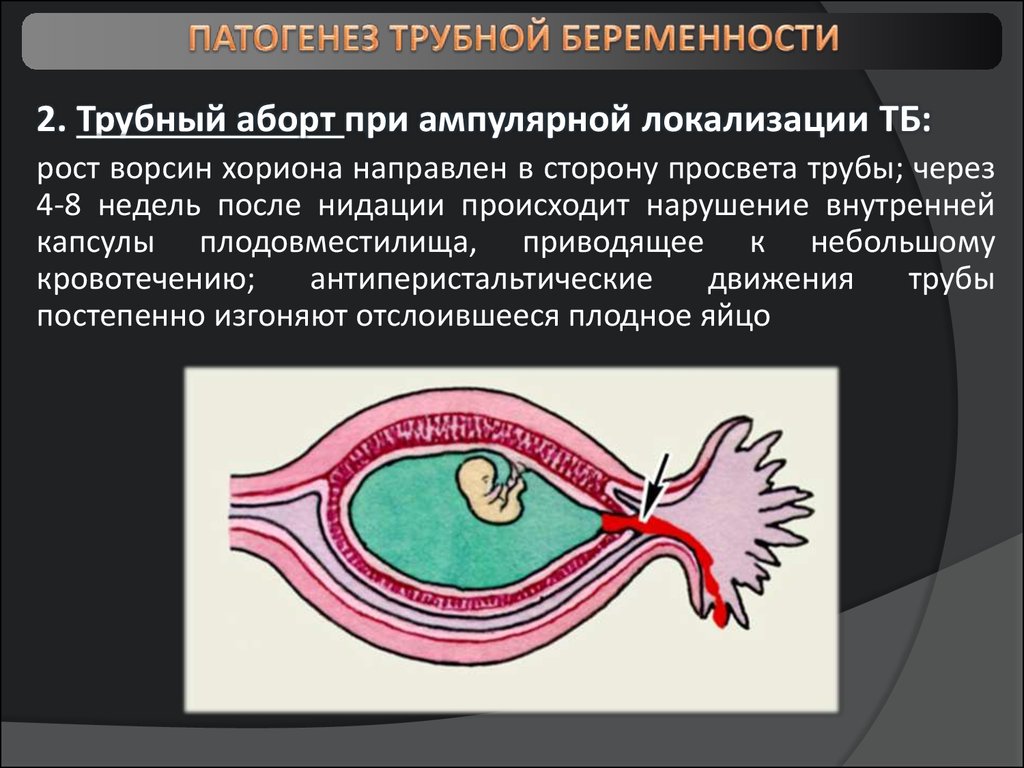
8.
2. Трубный аборт при ампулярной локализации ТБ:рост ворсин хориона направлен в сторону просвета трубы; через
4-8 недель после нидации происходит нарушение внутренней
капсулы плодовместилища, приводящее к небольшому
кровотечению;
антиперистальтические
движения
трубы
постепенно изгоняют отслоившееся плодное яйцо
9.
1. Признаки беременности:задержка менструаций
нагрубание молочных желез
вкусовые, обонятельные и др. признаки
тошнота, рвота
положительные иммунологические реакции на
беременность (ХГЧ в сыворотке крови моче)
2. Нарушение менструального цикла – мажущие кровянистые
выделения из половых путей
- после задержки месячных
- с началом очередной менструации
- до начала ожидаемой менструации
10.
3. Болевой синдром:односторонние схваткообразные боли или
постоянные боли внизу живота;
внезапная интенсивная боль в нижнем отделе
живота;
перитонеальные симптомы в нижнем отделе
живота разной степени выраженности;
иррадиация боли в прямую кишку, область
промежности и крестец.
11.
4. Признаки внутрибрюшного кровотечения(в случае нарушенной ВБ):
притупление перкуторного звука в боковых отделах живота;
признаки раздражения брюшины при отсутствии локального
мышечного напряжения в нижних отделах живота;
положительный двухсторонний «френикус» - симптом в
горизонтальном положении больной, а в вертикальном –
головокружение, потеря сознания;
симптом Щеткина-Блюмберга при значительном
гемоперитонеуме;
прогрессирующее снижение показателей гемоглобина,
эритроцитов, гематокрита.
12.
5. Нарушение общего состояния женщины(при нарушенной ВБ):
слабость, головокружение, потеря сознания,
холодный пот, коллапс, гемодинамические
нарушения;
тошнота, рефлекторная рвота;
метеоризм, однократная диарея.
13.
Данные гинекологического исследованияЦианоз слизистой оболочки влагалища и шейки матки
Размеры матки меньше от ожидаемого срока
беременности
Одностороннее увеличение и болезненность придатков
матки
Нависание сводов влагалища («крик Дугласа»)
Боль при смещении шейки матки
Специфическое лабораторное обследование
Качественный или количественный тест на ХГЧ, ХГЧ в
моче
Количественный анализ на β-ХГЧ в сыворотке крови
(уровень меньше ожидаемого срока физиологической
беременности)
14.
Инструментальные методы исследования1.
2.
3.
4.
УЗИ (отсутствие плодного яйца в полости матки и
визуализация эмбриона вне полости матки)
Лапароскопия (визуальное определение ВБ, свободная
жидкость в дугласовом пространстве)
Диагностическое выскабливание полости матки
(отсутствие элементов плодного яйца при наличии
децидуальной ткани в соскобе)
Пункция брюшной полости через задний свод
влагалища (для диагностики трубного аборта)
В случае клинических признаков внутриутробного
кровотечения пункция брюшной полости через задний свод не
проводится – задержка времени начала лапаротомии!
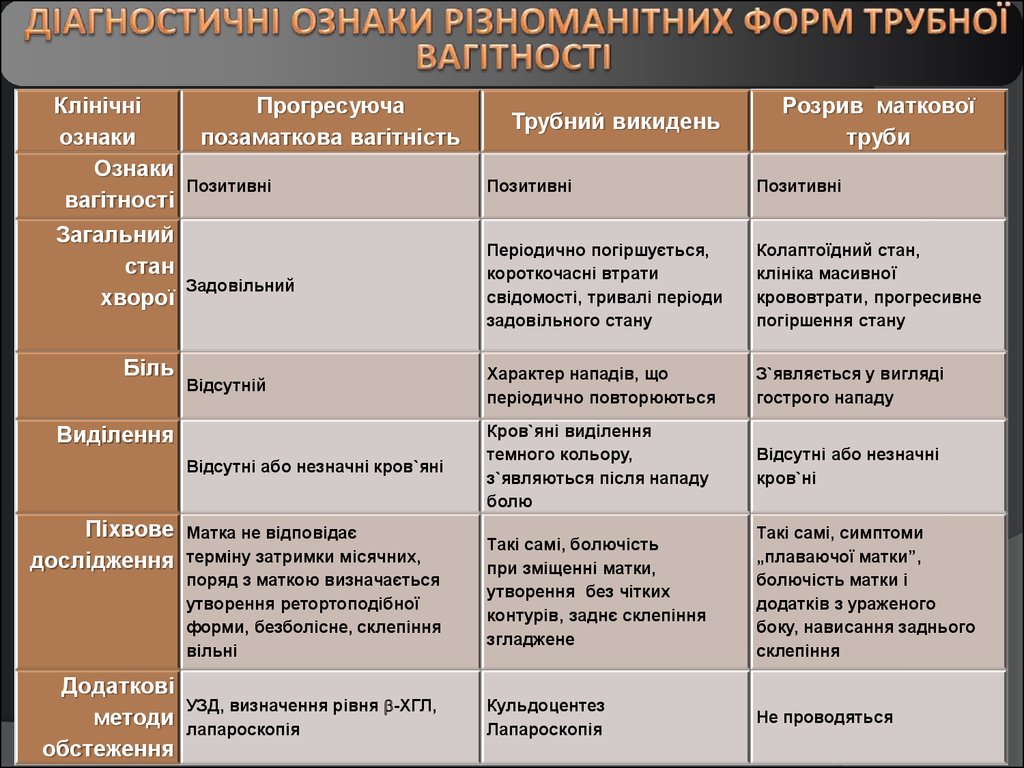
15.
Клінічніознаки
Ознаки
вагітності
Загальний
стан
хворої
Біль
Прогресуюча
позаматкова вагітність
Додаткові
методи
обстеження
Розрив маткової
труби
Позитивні
Позитивні
Позитивні
Задовільний
Періодично погіршується,
короткочасні втрати
свідомості, тривалі періоди
задовільного стану
Колаптоїдний стан,
клініка масивної
крововтрати, прогресивне
погіршення стану
Відсутній
Характер нападів, що
періодично повторюються
З`являється у вигляді
гострого нападу
Відсутні або незначні кров`яні
Кров`яні виділення
темного кольору,
з`являються після нападу
болю
Відсутні або незначні
кров`ні
Матка не відповідає
терміну затримки місячних,
поряд з маткою визначається
утворення ретортоподібної
форми, безболісне, склепіння
вільні
Такі самі, болючість
при зміщенні матки,
утворення без чітких
контурів, заднє склепіння
згладжене
Такі самі, симптоми
„плаваючої матки”,
болючість матки і
додатків з ураженого
боку, нависання заднього
склепіння
УЗД, визначення рівня -ХГЛ,
лапароскопія
Кульдоцентез
Лапароскопія
Не проводяться
Виділення
Піхвове
дослідження
Трубний викидень
16.
Диагностика эктопической беременности достаточнопроста
у
пациенток
с
аменореей,
признаками
беременности, болями в нижних отделах живота и
кровотечением.
Но необходимо исключить следующие состояния:
самопроизвольный аборт
апоплексия яичника
острое воспаление яичников
пельвиоперитонит
некроз субсерозных узлов лейомиомы матки
перекрут ножки опухоли яичника
острый аппендицит
17.
Подозрение на ВБ является показанием к срочнойгоспитализации!
I. В случае подтверждения диагноза ВБ – хирургическое
лечение (тубэктомия)
Этапы операции:
1. Чревосечение, остановка кровотечения
2. Реанимационные мероприятия
3. Продолжение операции
Органосохраняющие
консервативно-пластические
операции на трубах
III. Медикаментозная терапия (цитостатик – метотрексат –
II.
вводится в/м, в полость плодного яйца под контролем
влагалищного УЗИ или во время лапароскопии)
IV. Реабилитационные мероприятия (непосредственно после
операции, затем через 3, 6, 12 месяцев на фоне приема
контрацептивных средств)
18.
19.
ЭМБОЛИЯ ОКОЛОПЛОДНЫМИ ВОДАМИ (ЭОПВ) –опасное для жизни больной состояние, которое заключается в
попадании ОПВ в кровеносное русло матери в определенных
условиях:
амниотическое давление превышает венозное (чрезмерная
родовая деятельность, тазовое предлежание, крупный плод,
ригидность шейки матки и др.)
зияние венозных сосудов стенки матки (ПОНРП, ПП, кесарево
сечение, ручное обследование матки, удаление последа,
гипотония матки после родов)
В клиническом течении различают две фазы:
I фаза – кардиопульмональный шок вследствие
артериоло-бронхоспазма
с
последующим
развитием
правожелудочковой недостаточности
II фаза – ДВС-синдром, массивное коагулопатическое
кровотечение (гиперкоагуляция, коагулопатия потребления,
фибринолиз)
20.
Общий анализ крови, гематокрит, анализ мочи2. Пульс, ЧСС, АД в динамике каждые 15 минут, ЧД
3. Пульсоксиметрия
4. Шоковый индекс
5. ЦВД
6. ЭКГ,ЭЭГ
7. Рентгенография легких
8. Почасовой диурез, коагулограмма, электролиты и биохимия
крови, КЩС и газы крови
9. Консультация кардиолога, невропатолога, сосудистого
хирурга
- искусственная вентиляция легких; срочное родоразрешение в
зависимости от акушерской ситуации; при кровотечении –
экстирпация матки;
- интенсивная терапия гемморагического шока и ДВС синдрома
1.
21.
22.
Геморрагический шок (ГШ) –состояние, связанное с острым и массивным
кровотечением во время беременности, родов и
послеродовом периоде, выражающееся в резком
снижении ОЦК, сердечного выброса и тканевой
перфузии, вследствие декомпенсации защитных
механизмов и реакций.
Приказ МЗ Украины №782 от 2005 г.
23.
Патологический преморбидный фон:гиповолемия беременных
врожденные пороки гемостаза
приобретенные пороки сердца
Кровотечение в ранние сроки беременности:
аборт
внематочная беременность
пузырный занос
Кровотечения в поздние сроки беременности или в родах:
ПОНРП
предлежание плаценты
разрыв матки
ЭОПВ
Кровотечения после родов:
гипо- или атония матки
задержка плаценты или ее фрагментов
разрывы родовых путей
24.
В основе лежит несоответствие между уменьшающимся ОЦК иемкостью сосудистого русла.
Дефицит ОЦК обуславливает снижение венозного возврата к
правому сердцу, уменьшение ударного и минутного объема
сердца, снижение АД.
В
ответ
на
это
включаются
физиологические
приспособительные механизмы:
o перераспределение крови в сосудистом русле
o перераспределение жидкостей тела с поступлением
интерстициальной
жидкости
в
кровоток,
т.е.
аутогемодилюция
o рефлекторная активация вазомоторного центра, что
приводит к резкому повышению содержания в крови
вазоактивных веществ (катехоламины, серотонин и др.), что
приводит к периферическому сосудистому спазму
25.
Периферический сосудистый спазм, как защитная реакция вначале, становится в дальнейшем одной из причин
возникновения необратимого шока, способствуя нарушению
микроциркуляции.
Периферический сосудистый веноспазм при ГШ (70% крови
находится в венах) способствует:
1. прогрессирующему ухудшению реологических свойств
крови (сладж-синдром), замедлению кровотока вплоть до
стаза
2. возникновению гипоксии, тяжелого метаболического
ацидоза, дистрофии и некроза тканей
3. гемолизу секвестрированных эритроцитов и развитию
синдрома ДВС
26.
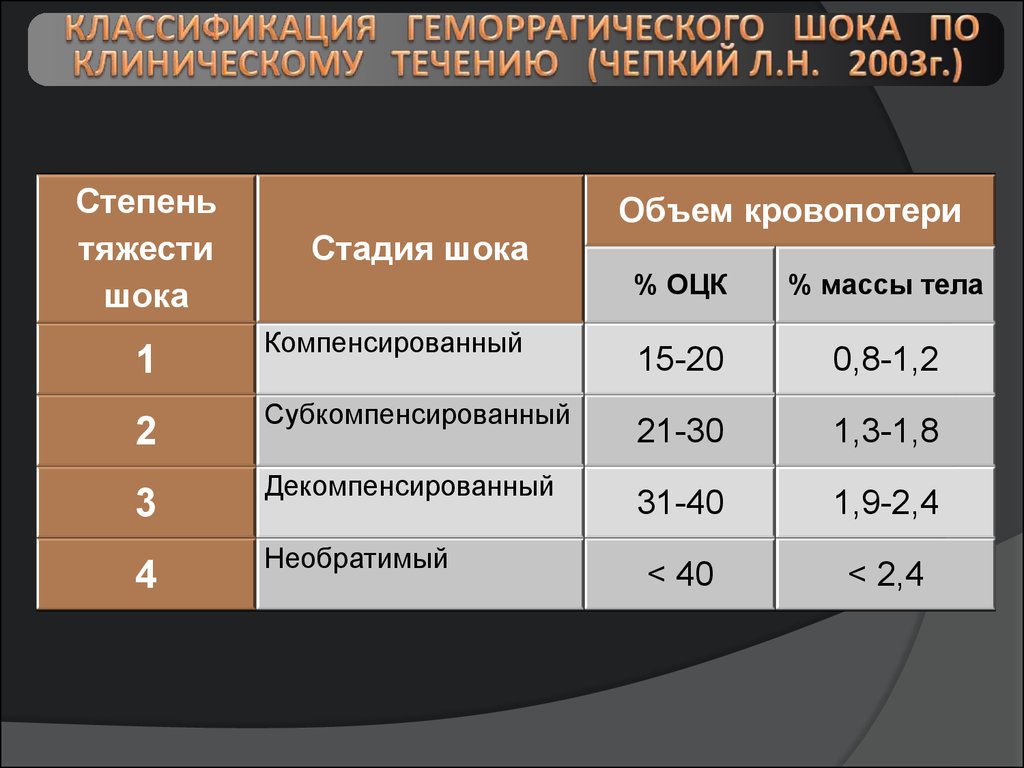
Степеньтяжести
шока
1
2
3
4
Объем кровопотери
Стадия шока
Компенсированный
Субкомпенсированный
Декомпенсированный
Необратимый
% ОЦК
% массы тела
15-20
0,8-1,2
21-30
1,3-1,8
31-40
1,9-2,4
< 40
< 2,4
27.
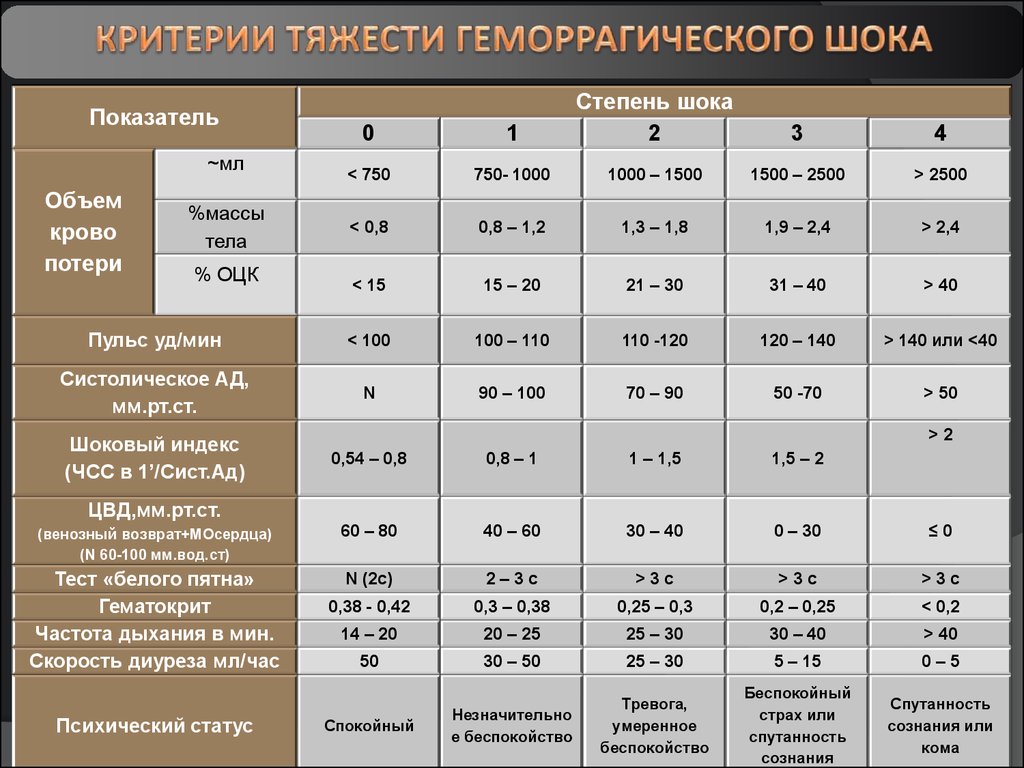
01
Степень шока
2
< 750
750- 1000
1000 – 1500
1500 – 2500
> 2500
< 0,8
0,8 – 1,2
1,3 – 1,8
1,9 – 2,4
> 2,4
< 15
15 – 20
21 – 30
31 – 40
> 40
Пульс уд/мин
< 100
100 – 110
110 -120
120 – 140
> 140 или <40
Систолическое АД,
мм.рт.ст.
N
90 – 100
70 – 90
50 -70
> 50
Показатель
~мл
Объем
крово
потери
%массы
тела
% ОЦК
Шоковый индекс
(ЧСС в 1’/Сист.Ад)
3
4
>2
0,54 – 0,8
0,8 – 1
1 – 1,5
1,5 – 2
(венозный возврат+МОсердца)
(N 60-100 мм.вод.ст)
60 – 80
40 – 60
30 – 40
0 – 30
≤0
Тест «белого пятна»
Гематокрит
Частота дыхания в мин.
Скорость диуреза мл/час
N (2c)
2–3с
>3с
>3с
>3с
0,38 - 0,42
0,3 – 0,38
0,25 – 0,3
0,2 – 0,25
< 0,2
14 – 20
20 – 25
25 – 30
30 – 40
> 40
50
30 – 50
25 – 30
5 – 15
0–5
Незначительно
е беспокойство
Тревога,
умеренное
беспокойство
Беспокойный
страх или
спутанность
сознания
Спутанность
сознания или
кома
ЦВД,мм.рт.ст.
Психический статус
Спокойный
28.
Постоянная готовность родильного дома к приему женщин слюбой по объему кровопотерей (донорская кровь, инфузионные
средства, стерильный инструментарий, одноразовые системы
переливания крови)
Наличие принципиальной схемы действия персонала
родильного блока и операционной (в ночное время – дежурная
бригада)
Готовность операционного инструментария и оборудования,
включая наборы легочно-сердечной реанимации, аппаратов ИВЛ.
Возможность экспресс-диагностики состояния жизненноважных органов и систем
Анестезиологическое пособие
Комбинированная эндотрахеальная анестезия - во время операции
Режим управляемой гемодилюции – во время операции
После операции: продленная ИВЛ на фоне лечебного наркоза
29.
Управляемая гемодилюцияКомплекс методических приемов направленных на создание в
определенный период времени дозированного разведения крови.
Сущность метода УГ
Переливание препаратов с высоким КОД, что способствует
усиленному притоку свободной воды в сосудистое русло. Для этого
используют:
стабизол, рефортан, гелофузин, альбумин, свежезамороженная
плазма.
При этом решают две проблемы:
- восстановление ОЦП
- улучшение микроциркуляции
Критерии безопасности УГ:
Ht – не ниже 0,25%
Hb – не ниже 70 г/л
КОД – не ниже 15 мм.рт.ст.
30.
ПРАВИЛА:лечение должно начинаться как можно раньше,
быть комплексным,
проводиться
с
учетом
причины,
вызвавшей
кровотечение и общего состояния здоровья.
ОСНОВНЫЕ ПРИНЦИПЫ:
Акушерские
пособия и операции по остановке
кровотечения
Оказание анестезиологического пособия
Непосредственное выведение больной из шока. ИТТ
31.
Оценка жизненно-важных функций (пульс, АД, частота ихарактеристика дыхания, психический статус)
2. Мобилизация персонала, информирование руководства
клиники
3. Создать положение Тренделенбурга для повышения
венозного возврата к сердцу.
4. Уложить беременную на левый бок для предупреждения
развития аорто-кавального синдрома, уменьшения риска
аспирации при рвоте
5. Катетеризация одной-двух периферических вен; при шоке
III – IV ст. катетеризация трех вен, одна из них центральная
6. Набирают 10 мл крови для определения группы крови и
резус-принадлежности, Hb, Ht, проводят тест Ли-Уайта
до начала инфузии
7. Ингаляция 100% кислорода со скоростью 6-8 л/мин через
носо-лицевую маску
1.
32.
ДАЛЬНЕЙШИЕ ДЕЙСТВИЯСтруйная в/в инфузия кристаллоидов (0,9% раствор NaCl,
раствор Рингера и пр.) и коллоидов (гелофузин). При шоке II
– III ст. темп инфузии 200 – 300 мл/мин.
Лечение
геморрагического
шока
является
более
эффективным при условии начала инфузии как можно
раньше, не позднее 30 минут от развития первых
проявлений шока.
При кровопотере > 2 – 2,5% от массы тела – перфторан –
плазмозаменитель с газотранспортной функцией.
Противопоказано применение глюкозы, реополиглюкина,
5% раствора альбумина.
33.
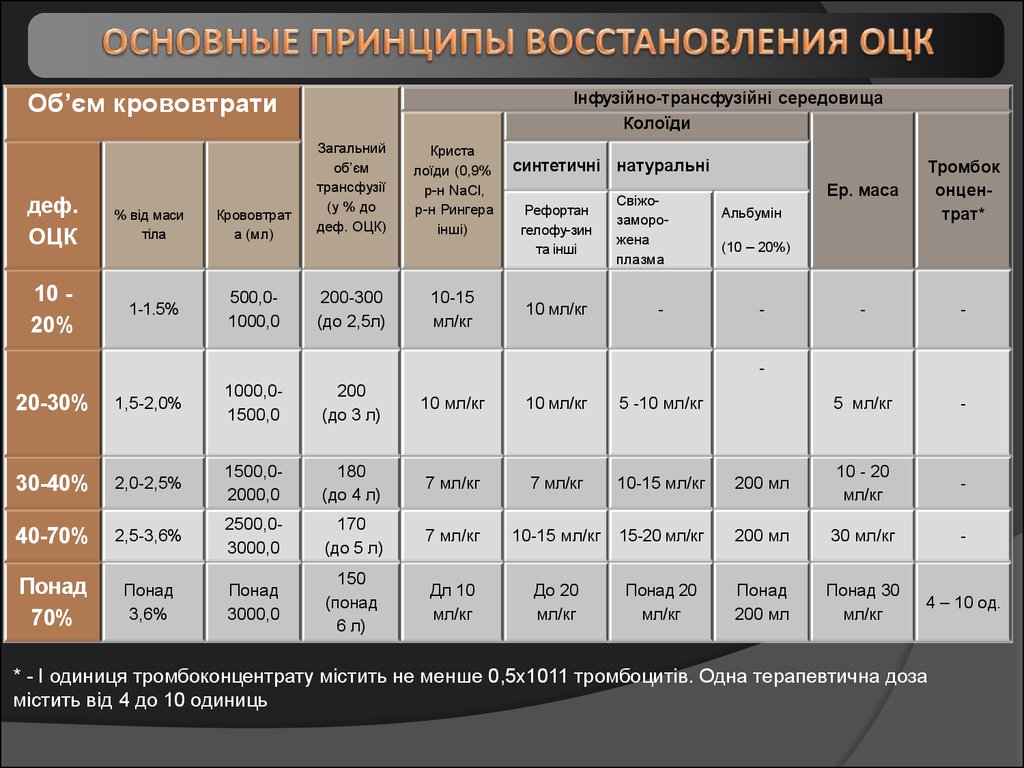
Інфузійно-трансфузійні середовищаКолоїди
Об’єм крововтрати
деф.
ОЦК
10 20%
% від маси
тіла
1-1.5%
Крововтрат
а (мл)
500,01000,0
Загальний
об’єм
трансфузії
(у % до
деф. ОЦК)
200-300
(до 2,5л)
Криста
лоїди (0,9%
р-н NaCl,
р-н Рингера
інші)
10-15
мл/кг
синтетичні натуральні
Рефортан
гелофу-зин
та інші
10 мл/кг
Свіжозаморожена
плазма
-
Ер. маса
Тромбок
онцентрат*
-
-
5 мл/кг
-
Альбумін
(10 – 20%)
-
20-30%
1,5-2,0%
1000,01500,0
200
(до 3 л)
10 мл/кг
10 мл/кг
5 -10 мл/кг
30-40%
2,0-2,5%
1500,02000,0
180
(до 4 л)
7 мл/кг
7 мл/кг
10-15 мл/кг
200 мл
10 - 20
мл/кг
-
40-70%
2,5-3,6%
2500,03000,0
170
(до 5 л)
7 мл/кг
10-15 мл/кг
15-20 мл/кг
200 мл
30 мл/кг
-
Понад
70%
Понад
3,6%
Понад
3000,0
150
(понад
6 л)
Дл 10
мл/кг
До 20
мл/кг
Понад 20
мл/кг
Понад
200 мл
Понад 30
мл/кг
4 – 10 од.
* - І одиниця тромбоконцентрату містить не менше 0,5x1011 тромбоцитів. Одна терапевтична доза
містить від 4 до 10 одиниць
34.
Суммарный объем переливаемых растворов долженпревышать измеренный или предполагаемый объем
кровопотери на 60 – 80%. Удельный вес крови не должен
превышать 60 – 70% объема кровопотери при ее
одномоментном замещении.
В дальнейшем следует придерживаться тактики
дробных отсроченных гемотрансфузий.
Введение одномоментно более 3 л консервированной
крови, как правило, приводит к развитию синдрома
массивных гемотрансфузий или гомологичной крови.
При остановке кровотечения объем гемотрансфузии не
должен быть равен объему кровопотери (при дефиците
ОЦК до 30%) вполне достаточно его замещения в среднем
на 70% при условии достаточного использования
кровезаменителей.
35.
36.
ДВС-СИНДОМ- патологический синдром, в основе которого лежит
активация
сосудисто-тромбоцитарного
или
коагуляционного звена гемостаза, вследствие чего
кровь сначала свертывается в микроциркуляторном
русле, блокирует его фибрином и клеточными
агрегатами,
а
при
истощении
потенциала
свертывающей и противосвертывающей систем,
утрачивает способность к свертыванию, что
проявляется профузным кровотечением и развитием
синдрома полиорганной недостаточности.
Приказ МЗ Украины № 676 от 2004г.
37.
эмболия околоплодными водамишок (геморрагический, анафилактический, септический)
отслойка плаценты
преэклампсия тяжелой степени
эклампсия
сепсис
септический аборт
синдром массивной гемотрансфузии
трансфузия несовместимой крови
внутриутробная смерть плода
внематочная беременность
операция кесаревого сечения
экстрагенитальные
заболевания беременной (пороки
сердца, злокачественные новообразования, сахарный
диабет, тяжелые заболевания печени и почек)
38.
Механизм развития синдрома ДВС при указанныхзаболеваниях – это попадание в кровоток избыточного
количества тромбопластических субстанций, активация
которых происходит за счет гипоксии и метаболического
ацидоза.
Сущность синдрома ДВС заключается в прижизненном
образовании тромбоцитарных и фибриновых свертков в
системе микроциркуляции.
Кроме изменений в прокоагулянтном звене гемостаза
(протромбин, тромбин, фибриноген, фибрин – ПДФ и РКМФ),
происходит активация тромбоцитарного звена гемостаза,
приводящая к агрегации и адгезии тромбоцитов с
выделением БАВ (кинины, простагландины, гистамин,
катехоламины). Эти вещества меняют проницаемость
сосудов, вызывают их спазм, открытие артерио-венозных
шунтов, замедляют кровоток в системе микроциркуляции,
способствуют стазу крови и образованию тромбов.
39.
ОСТРАЯ ФОРМА ДВС-СИНДОМАЭмболия околоплодными водами
Анафилактический шок
Бактериальный шок
ПОНРП
Технические осложнения во время интубации
Тяжелые травмы, кровотечения. Дистресс-синдром
новорожденного.
ХРОНИЧЕСКИЕ ФОРМЫ ДВС-СИНДРОМА
Тяжелые формы острого гестоза
Сердечная недостаточность
Хронические
инфекции
Антенатальная гибель плода
40.
Стадии синдромаГиперкоагуляция
(ДВС 1)
Клинические проявления
Нет кровотечения, или кровотечение с выраженными сгустками.
Кровотечение обусловлено не нарушением свертываемости, а
механической травмой
Коагулопатия
потребления
без Кровотечение с образованием рыхлых, но не лизирующихся
активации
сгустков
фибринолиза (ДВС 2)
Коагулопатия
потребления
с Сгустки крови рыхлые, быстро лизируются. На коже – петехии,
начинающейся
мраморный оттенок кожи тела. Повышенная кровоточивость
генерализацией
мест инъекций и тканей операционного поля
фибринолиза (ДВС 3)
Генерализованный
фибринолиз
или Генерализовання кровоточивость слизистых, мест инъекций,
полное
тканей
операционного
поля,
обильные
петехиальные
несвертывание крови образования и гематомы на коже, гематурия и т.д.
(ДВС 4)
41.
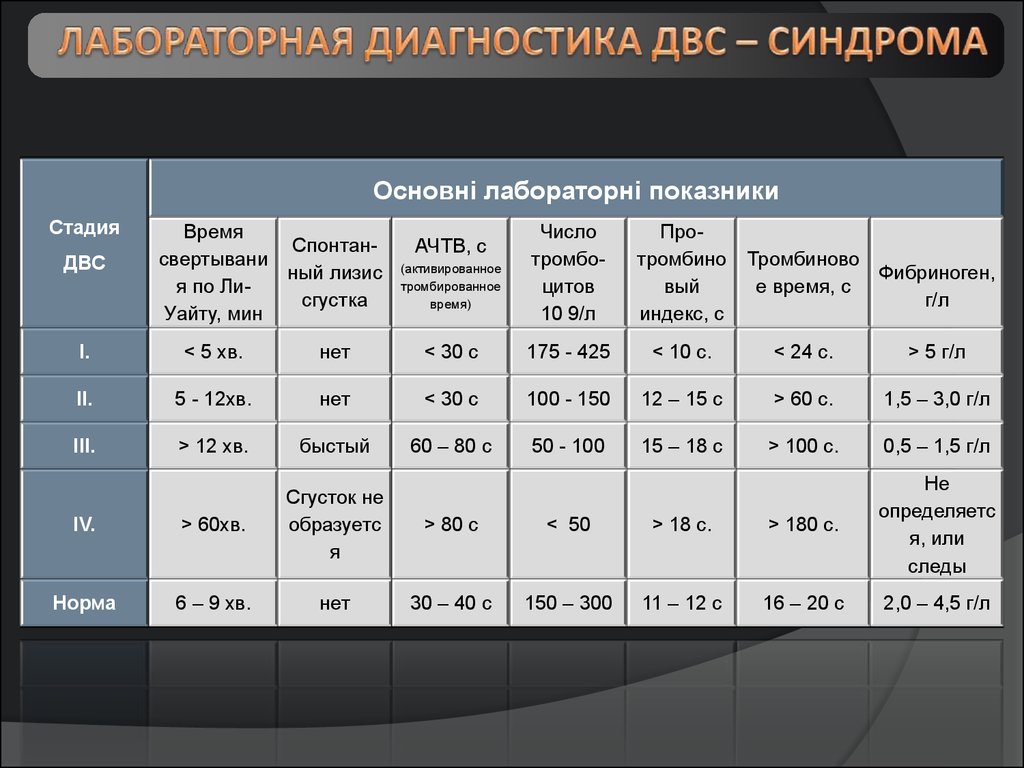
Основні лабораторні показникиСтадия
ДВС
Время
Спонтансвертывани
ный лизис
я по Лисгустка
Уайту, мин
АЧТВ, с
(активированное
тромбированное
время)
Число
тромбоцитов
10 9/л
Протромбино
вый
индекс, с
Тромбиново
Фибриноген,
е время, с
г/л
І.
< 5 хв.
нет
< 30 с
175 - 425
< 10 с.
< 24 с.
> 5 г/л
ІІ.
5 - 12хв.
нет
< 30 с
100 - 150
12 – 15 с
> 60 с.
1,5 – 3,0 г/л
ІІІ.
> 12 хв.
быстый
60 – 80 с
50 - 100
15 – 18 с
> 100 с.
0,5 – 1,5 г/л
ІV.
> 60хв.
Сгусток не
образуетс
я
> 80 с
< 50
> 18 с.
> 180 с.
Не
определяетс
я, или
следы
Норма
6 – 9 хв.
нет
30 – 40 с
150 – 300
11 – 12 с
16 – 20 с
2,0 – 4,5 г/л
42.
Адекватное своевременное лечение и профилактикасостояний, которые могут вызвать развитие ДВСсиндрома.
Своевременная оценка кровопотери и адекватное
восполнение ОЦК
По
показаниям
хирургическое
вмешательство
выполняют своевременно и в полном объеме
(экстирпация матки) и в максимально короткие сроки.
При продолжающемся кровотечении – перевязка
внутренних подвздошных артерий
43.
1.Лечение основного заболевания (хирургическое вмешательство,
медикаментозная и инфузионная терапия)
Свежезамороженная плазма в/в струйно 700 – 1000 мл,
подогретой до 37°С. При наличии кровотечения повторить
еще 1000 мл.
3. Гепарин не вводить! ( в стадии гиперкоагуляции)
4. Ингибиторы протеолиза (трасилол, контрикал, гордокс - дозы,- см.
2.
протокол)
5.
Восстановление
факторов
свертывания
крови
(криопреципитат, мужской рекомбинантный VIIa фактор – новосевен
60 – 90 мкг/кг (1-2 дозы) – индуцирует локальный гемостаз)
6.
7.
8.
9.
Тромбоконцентрат при снижении тромбоцитов ниже 50×10
9/л
Местная остановка кровотечения
Лечение синдрома полиорганной недостаточности
Теплая донорская кровь (Hb < 60 г/л, Ht < 0,25 л/л) – от
прямого донора в половинной дозе от объема кровопотери