Similar presentations:
Организация акушерско-гинекологической помощи в Российской Федерации
1.
Организацияакушерско-гинекологической помощи
в Российской Федерации
2.
Правовые основы деятельностиучреждений акушерскогинекологического профиля определены:
Конституцией Российской Федерации
Основами законодательства об охране здоровья
граждан
Семейным Кодексом Российской Федерации
Законодательством Российской Федерации о труде
3.
Уровни оказания акушерскогинекологической помощи:Амбулаторная помощь:
женская консультация;
акушерско-гинекологические кабинеты и смотровые кабинеты
поликлиники;
центр планирования семьи и репродукции;
медико-генетические консультации;
фельдшерско-акушерские пункты.
Стационарная помощь:
родильный дом;
перинатальный центр.
4.
Родильный домсамостоятельное лечебнопрофилактическое учреждение или
структурное подразделение ЛПУ,
созданное для оказания:
первичной медико-санитарной
акушерско-гинекологической
помощи женщинам в период
беременности, родов, в
послеродовом периоде,
медицинской помощи
новорожденным
и женщинам с заболеваниями
репродуктивной системы.
5.
Родильный дом осуществляетследующие функции:
оказание стационарной акушерско-гинекологической помощи женщинам в
период беременности, родов, в послеродовом периоде, оказание медицинской
помощи новорожденным детям, женщинам с заболеваниями репродуктивной
системы;
профилактика, диагностика и лечение заболеваний репродуктивной системы;
оказание медицинской помощи в связи с искусственным прерыванием
беременности;
санитарно-гигиеническое обучение женщин по вопросам грудного
вскармливания, предупреждения заболеваний репродуктивной системы, абортов
и инфекций, передаваемых половым путем;
проведение экспертизы временной нетрудоспособности;
обеспечение проведения вакцинопрофилактики новорожденных детей и
проведения их обследования на наследственные заболевания;
и другие.
6.
Структура родильного домафизиологическое отделение:
помещение для приема и выписки;
родильное отделение;
послеродовое отделение;
отделение новорожденных;
обсервационное отделение:
помещение для приема и выписки;
родильное отделение;
послеродовое отделение;
палаты для новорожденных;
изоляционный блок;
отделение патологии беременных;
лечебно-диагностические отделения и кабинеты (лаборатории,
рентген, физиотерапия, кабинет функциональной диагностики и др.);
вспомогательные службы.
7.
8.
Перинатальный центрсамостоятельное учреждение
здравоохранения или
структурное подразделение в
составе организаций
здравоохранения,
оказывающее помощь
беременным женщинам,
роженицам, родильницам и
новорожденным детям.
9.
Центр осуществляет следующие функции:оказывает консультативно-диагностическую, лечебную и
реабилитационную помощь преимущественно наиболее тяжелому
континенту беременных женщин, рожениц, родильниц,
новорожденных детей, а также женщинам с нарушением
репродуктивной функции на основе использования современных
профилактических и лечебно-диагностических технологий;
апробирует и внедряет в деятельность учреждений здравоохранения
современные медицинские технологии профилактики, диагностики и
лечения, направленные на снижение материнских, перинатальных
потерь и инвалидности детства, сохранение и восстановление
репродуктивного здоровья женщин;
осуществляет профилактику отдаленных последствий
перинатальной патологи (ретинопатии недоношенных, ДЦП);
и другие.
10.
Женская консультациясамостоятельное учреждение
здравоохранения или
структурное подразделение
учреждения здравоохранения
муниципального района
(городского округа) для
оказания по
территориальному принципу
первичной медикосанитарной (амбулаторной)
акушерско-гинекологической
помощи.
11.
Женская консультация осуществляетследующие функции:
диспансерное наблюдение беременных;
проведение физической и психопрофилактической подготовки
беременных к родам;
патронаж беременных и родильниц;
консультирование и оказание услуг по вопросам охраны
репродуктивного здоровья, применения современных методов
профилактики абортов;
организация и проведение профилактических осмотров
женского населения;
обследование и лечение беременных и гинекологических больных с
использованием современных медицинских технологий;
диспансеризация и реабилитация гинекологических больных;
12.
Женская консультация осуществляетследующие функции:
установление медицинских показаний и направление на санаторнокурортное лечение беременных и женщин с гинекологическими
заболеваниями;
искусственное прерывание беременности в ранние сроки, а также
выполнение малых гинекологических операций с использованием
современных медицинских технологий;
осуществление экспертизы временной нетрудоспособности по
беременности, родам, в связи с гинекологическими заболеваниями;
проведение мероприятий по информированию и повышению санитарной
культуры населения по различным аспектам здорового образа жизни,
сохранения репродуктивного здоровья женщин, профилактики абортов и
инфекций, передаваемых половым путем, в том числе ВИЧ;
и другие.
13.
Структура женской консультации:регистратура;
кабинет врача-акушера-гинеколога;
кабинеты специализированных
приемов: невынашивания беременности,
гинекологической эндокринологии, патологии
шейки матки, сохранения и восстановления
репродуктивной функции, гинекологии
детского и подросткового возраста,
функциональной и пренатальной диагностики;
кабинеты специалистов: терапевта,
стоматолога, психотерапевта, юриста,
социального работника, физиотерапевта,
лечебной физкультуры,
психопрофилактической подготовки;
другие подразделения: малая
операционная, процедурный кабинет,
клинико-диагностическая лаборатория,
рентгеновский кабинет, дневной стационар.
14.
Диспансеризация беременныхначинается с момента
постановки беременной на
учет (желательно до 12
недель беременности);
визиты к врачу:
1 раз в 3-4 недели до 28
недель беременности;
1 раз в 2 недели с 28 до 36
недель беременности;
1 раз в 7 дней с 36 недель
беременности.
15.
Обменная карта беременнойвыдается при постановке на учет по
беременности и содержит всю
информацию о беременной женщине:
данные общего анамнеза:
перенесенные соматические
заболевания, операции и травмы,
наследственность,
аллергологический анамнез, условия
жизни и работы, наличие
профессиональных вредностей;
данные акушерского и
гинекологического анамнеза:
перенесенные гинекологические
заболевания и операции, характер
менструального цикла, предыдущие
беременности и их исходы;
16.
Обменная карта беременнойданные общего осмотра беременной, в том числе:
вес, рост;
артериальное давление на обеих руках;
наличие отеков;
данные специального акушерского осмотра:
размеры таза;
окружность живота (ОЖ)*;
высота стояния дна матки (ВДМ, fundus)*;
пальпация живота приемами ЛеопольдаЛевицкого*;
аускультация сердцебиения плода*;
данные осмотра в зеркалах и бимануального
влагалищного исследования.
17.
Лабораторные исследованияобщий анализ мочи (перед каждой явкой к акушеру-гинекологу!);
клинический анализ крови (2-3 раза в течении беременности);
биохимический анализ крови (2-3 раза в течении беременности);
коагулограмма (2-3 раза в течении беременности);
группа крови и резус-фактор (при постановке на учет);
кровь на сифилис (RW), гепатит В (HBsAg), гепатит С (анти-HCV антитела), ВИЧ-инфекцию
(форма 50) - 3 раза в течение беременности;
кровь на комплекс TORCH-инфекций (токсоплазмоз, краснуха, ЦМВИ, герпес) - однократно по
показаниям;
посев мочи на флору - 1-2 раза в течении беременности;
кал на яйца глист - однократно;
мазок из уретры, влагалища и цервикального канала на микрофлору и гонококки - 3
раза в течение беременности;
посев из цервикального канала на флору - 1-2 раза в течении беременности;
ПЦР на скрытые инфекции (уреаплазма, микоплазма, хламидии) - 1-2 раза в течении
беременности;
мазок из носа и зева на золотистый стафилококк - 1-2 раза в течении беременности;
тест на толерантность к глюкозе.
18.
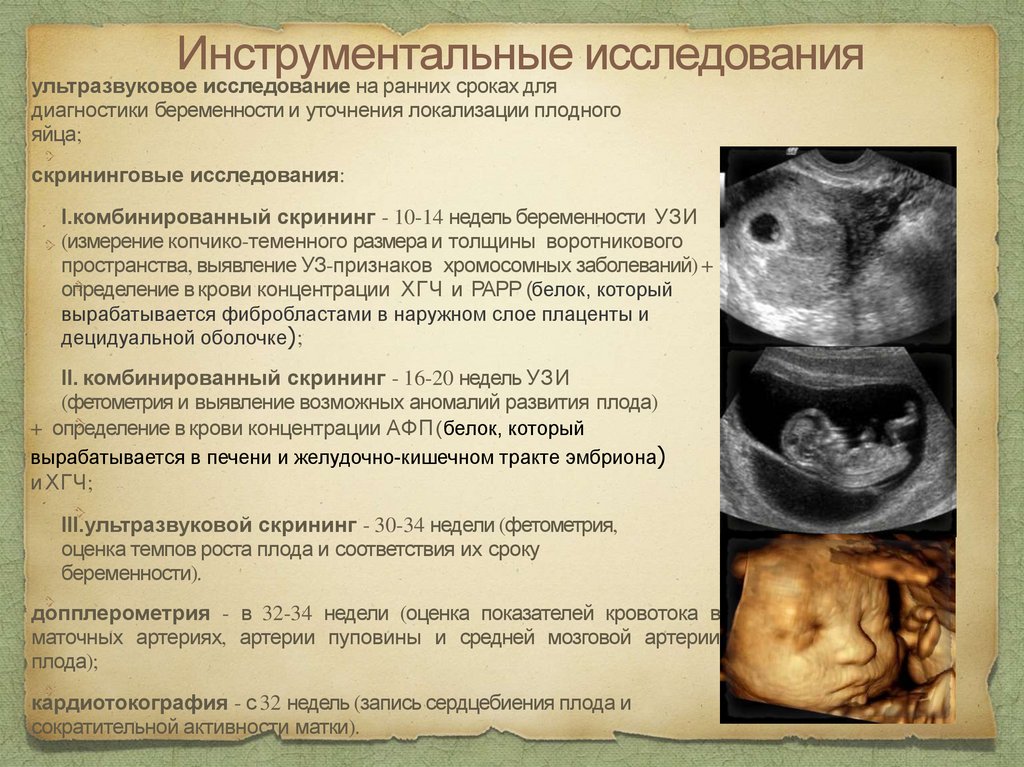
Инструментальные исследованияультразвуковое исследование на ранних сроках для
диагностики беременности и уточнения локализации плодного
яйца;
скрининговые исследования:
I.комбинированный скрининг - 10-14 недель беременности УЗИ
(измерение копчико-теменного размера и толщины воротникового
пространства, выявление УЗ-признаков хромосомных заболеваний) +
определение в крови концентрации ХГЧ и РАРР (белок, который
вырабатывается фибробластами в наружном слое плаценты и
децидуальной оболочке);
II. комбинированный скрининг - 16-20 недель УЗИ
(фетометрия и выявление возможных аномалий развития плода)
+ определение в крови концентрации АФП (белок, который
вырабатывается в печени и желудочно-кишечном тракте эмбриона)
и ХГЧ;
III.ультразвуковой скрининг - 30-34 недели (фетометрия,
оценка темпов роста плода и соответствия их сроку
беременности).
допплерометрия - в 32-34 недели (оценка показателей кровотока в
маточных артериях, артерии пуповины и средней мозговой артерии
плода);
кардиотокография - с 32 недель (запись сердцебиения плода и
сократительной активности матки).
19.
Диспансеризация беременныхОсмотры специалистов:
терапевт;
окулист;
ЛОР;
стоматолог.
20.
Родовой сертификат и декретный больничный листвыдаются врачом женской
консультации при сроке
беременности:
30 недель - для одноплодной
беременности;
28 недель - для многоплодной
беременности.
декретный больничный лист
выдается сроком на:
140 календарных дней - при
одноплодной беременности;
194 календарных дня - при
многоплодной беременности.
21.
Основные критерии качества работыродовспомогательных учреждений
материнская смертность
перинатальная смертность
22.
Материнская смертностьвсе случаи смерти женщин, наступившей в период
беременности или в течение 42 дней после её
окончания, независимо от продолжительности и
локализации беременности, от какой-либо
причины, связанной с беременностью или
отягощенной ею или её ведением, но не от
несчастного случая или случайно возникшей
причины (МКБ-10, 1995 г.).
МС =
число умерших беременных, рожениц,родильниц х 100 000
число новорожденных
23.
Материнская смертностьсмерть, непосредственно связанная с акушерскими
причинами (смерть в результате акушерских
осложнений, особенностей течения беременности, родов
и послеродового периода, в результате вмешательств,
упущений, неправильного лечения или цепи событий,
последовавших за любой из перечисленных причин);
смерть, косвенно связанная с акушерскими причинами
(смерть в результате существовавшей прежде болезни
или болезни, развившейся в период беременности, вне
связи с непосредственной акушерской причиной, но
отягощенной физиологическим воздействием
беременности).
24.
Структура материнской смертности«Легко управляемые» причины:
кровотечения;
инфекционные осложнения (сепсис);
гестоз;
«Неуправляемые» причины:
внематочная беременность;
эмболия околоплодными водами;
экстрагенитальные заболевания;
анестезиологические осложнения.
25.
Перинатальная смертностьгибель плода, наступившая в период с 22 недель
беременности до рождения, или новорожденного
до 168 часов (7 суток) постнатальной жизни.
ПС=
число метрворожденных и умерших в течение 7 сут. х
число всех родившихся детей (живыми и мертвыми)
1000
26.
Перинатальная смертностьантенатальная смертность - с 22 недель и до родов
интранатальная смертность - во время родов
мертворождаемость = антенатальная + интранатальная
неонатальная смертность - от рождения до 1 месяца
ранняя неонатальная смертность - от рождения до 1 недели
поздняя неонатальная смертность - от 1 недели до 1 месяца
постнатальная смертность - от 1 месяца до 1 года
27.
Перинатальная смертностьзависит от:
заболеваний беременных;
вредных воздействий на организм беременных;
осложнений беременности и родов;
игнорирования степени перинатального риска;
отсутствия динамического и дородового
наблюдения за состоянием матери и плода;
позднего взятия на учет по беременности.
28.
Причины перинатальной смертности:плацентарная недостаточность;
асфиксия новорожденного;
ВПР и заболевания;
синдром дыхательных расстройств;
внутриутробные и неонатальные инфекции;
родовой травматизм;
ошибки в выборе и тактике ведения беременности и
родов;
дефекты реанимации.
29.
Анатомия и физиологияженской репродуктивной
системы.
30.
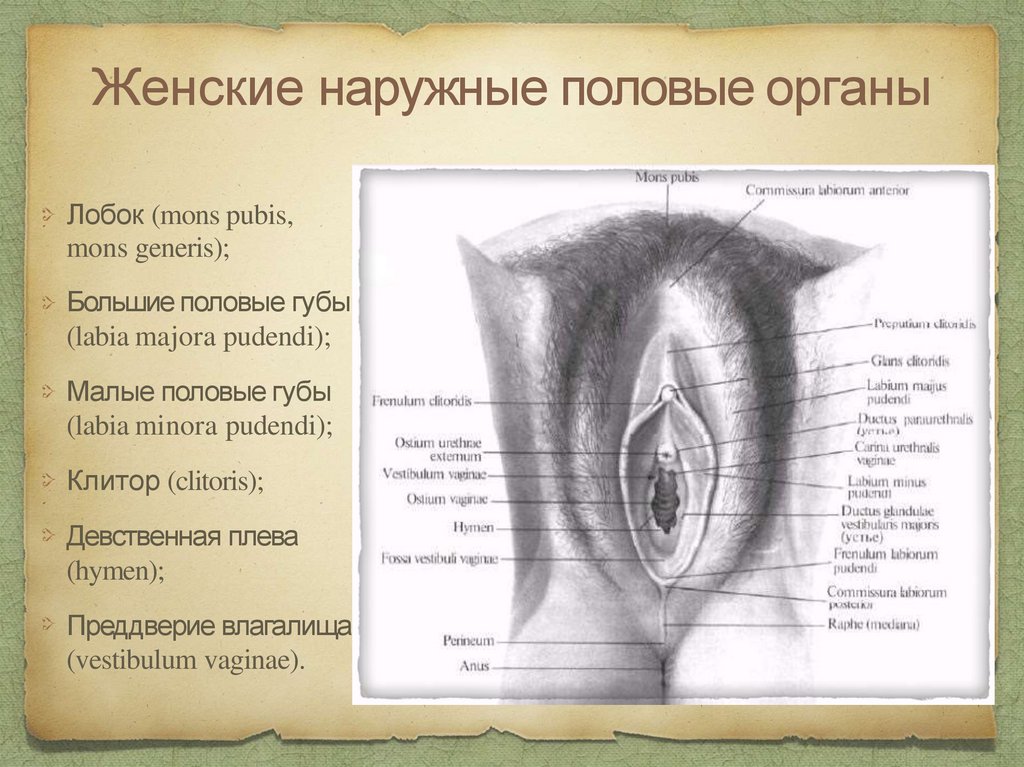
Женские наружные половые органыЛобок (mons pubis,
mons generis);
Большие половые губы
(labia majora pudendi);
Малые половые губы
(labia minora pudendi);
Клитор (clitoris);
Девственная плева
(hymen);
Преддверие влагалища
(vestibulum vaginae).
31.
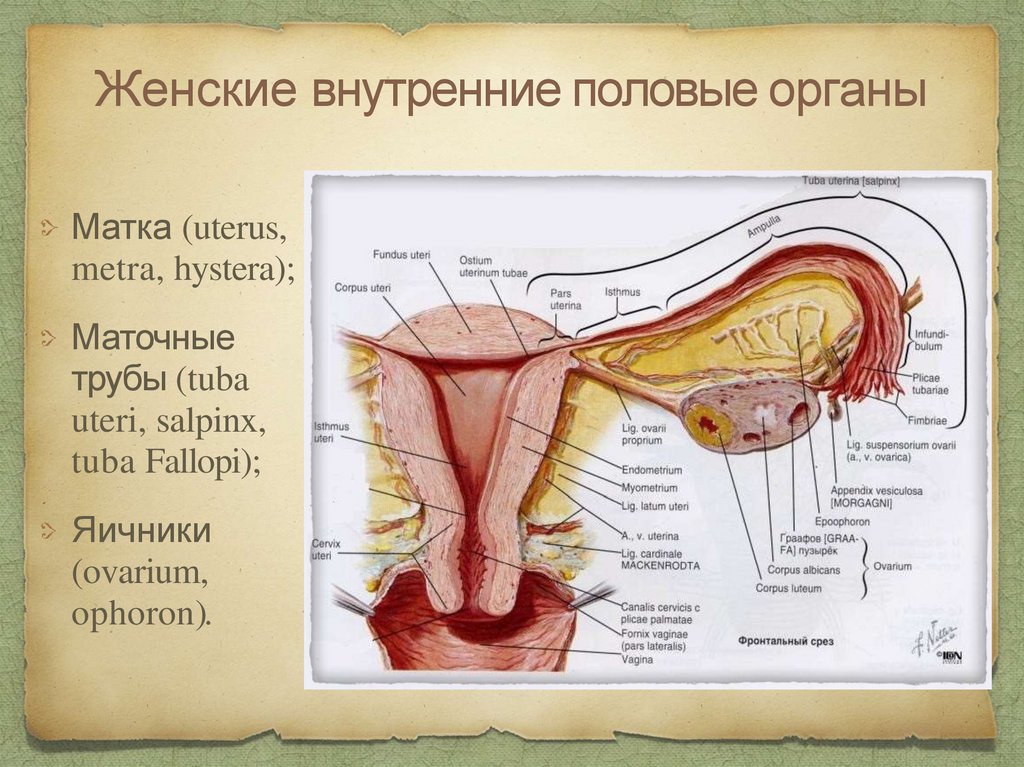
Женские внутренние половые органыМатка (uterus,
metra, hystera);
Маточные
трубы (tuba
uteri, salpinx,
tuba Fallopi);
Яичники
(ovarium,
ophoron).
32.
Менструальный цикл и его регуляцияМенструальный цикл - одно из проявлений
сложного биологического процесса в организме
женщины, характеризующегося циклическими
изменениями функции половой (репродуктивной)
системы, сердечно-сосудистой, нервной,
эндокринной и других систем организма.
Длительность менструального цикла - от первого
дня наступившей менструации до первого дня
следующей менструации (21-35 дней).
33.
Уровни регуляции менструального цикла1. Ткани-мишени (половые органы, молочные
железы, волосяные фолликулы, кожа, кости,
жировая ткань);
2. Яичники;
3. Передняя доля гипофиза (аденогипофиз);
4. Гипофизарная зона гипоталамуса
(вентромедиальные, дорсомедиальные и
аркуатные ядра);
5. Надгипоталамические церебральные структуры.
34.
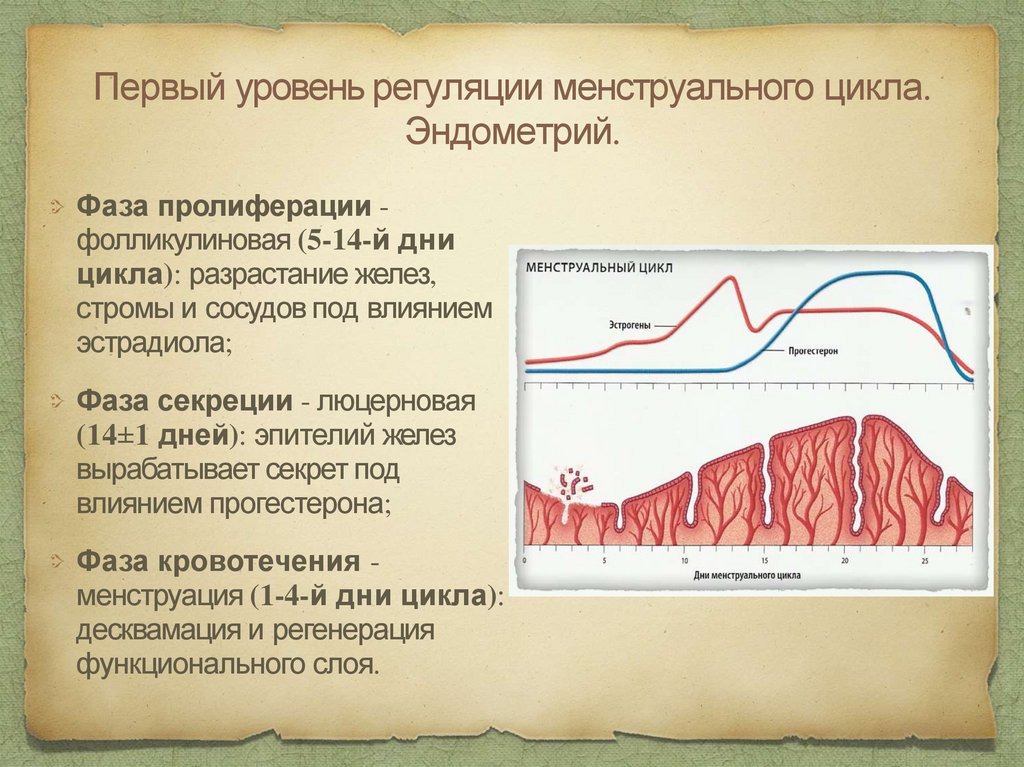
Первый уровень регуляции менструального цикла.Эндометрий.
Фаза пролиферации фолликулиновая (5-14-й дни
цикла): разрастание желез,
стромы и сосудов под влиянием
эстрадиола;
Фаза секреции - люцерновая
(14±1 дней): эпителий желез
вырабатывает секрет под
влиянием прогестерона;
Фаза кровотечения менструация (1-4-й дни цикла):
десквамация и регенерация
функционального слоя.
35.
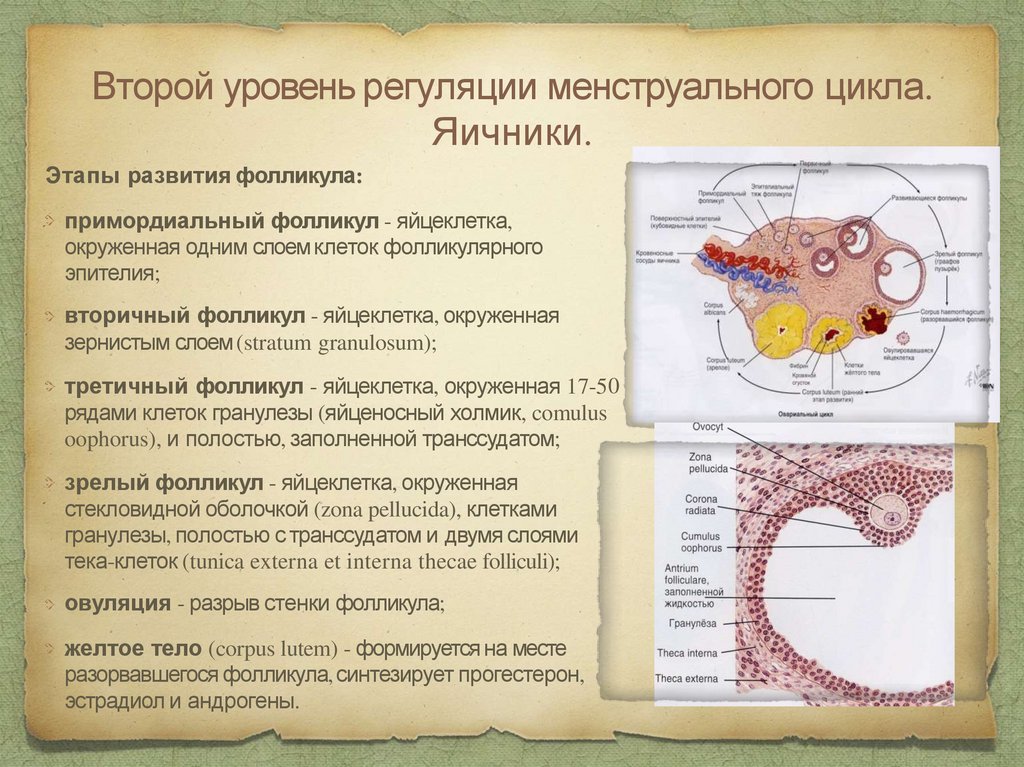
Второй уровень регуляции менструального цикла.Яичники.
Этапы развития фолликула:
примордиальный фолликул - яйцеклетка,
окруженная одним слоем клеток фолликулярного
эпителия;
вторичный фолликул - яйцеклетка, окруженная
зернистым слоем (stratum granulosum);
третичный фолликул - яйцеклетка, окруженная 17-50
рядами клеток гранулезы (яйценосный холмик, comulus
oophorus), и полостью, заполненной транссудатом;
зрелый фолликул - яйцеклетка, окруженная
стекловидной оболочкой (zona pellucida), клетками
гранулезы, полостью с транссудатом и двумя слоями
тека-клеток (tunica externa et interna thecae folliculi);
овуляция - разрыв стенки фолликула;
желтое тело (corpus lutem) - формируется на месте
разорвавшегося фолликула, синтезирует прогестерон,
эстрадиол и андрогены.
36.
Третий уровень регуляции менструального цикла.Аденогипофиз.
Фолликулостимулирующий гормон (ФСГ):
стимулирует рост фолликула;
стимулирует пролиферацию клеток гранулезы;
стимулирует образование рецепторов ЛГ на поверхности клеток гранулезы;
способствует овуляции.
Лютеинизирующий гормон (ЛГ):
стимулирует образование андрогенов в тека-клетках;
способствует овуляции;
стимулирует синтез прогестерона в лютеинизированных клетках гранулезы после овуляции.
Пролактин:
стимулирует рост молочных желез;
регулирует лактацию;
тормозит развитие фолликулов и стероидогенез в яичниках.
37.
Четвертый уровень регуляции менструального цикла.Гипофизарная зона гипоталамуса.
гонадотропин-релизинг гормон (ГТ-РГ) стимулирует выделение ЛГ и ФСГ;
дофамин – тормозит выделение пролактина гипофизом.
Пятый уровень регуляции менструального цикла.
Надгипоталамические церебральные структуры.
В первую очередь сюда относится кора головного мозга, которая
через систему нейротрансмисттеров влияет на функцию
гипоталамических нейронов, которые выделяют ГТ-РГ.
Нейротрансмисттерами являются опиоидные пептиды (эндорфины,
энкефалины)
38.
Оплодотворение.Развитие эмбриона и плода.
39.
Строение яйцеклетки1. ядро
2. протоплазма
3. блестящая оболочка
4. лучистый венец
(фолликулярные
клетки)
1
2
3
4
40.
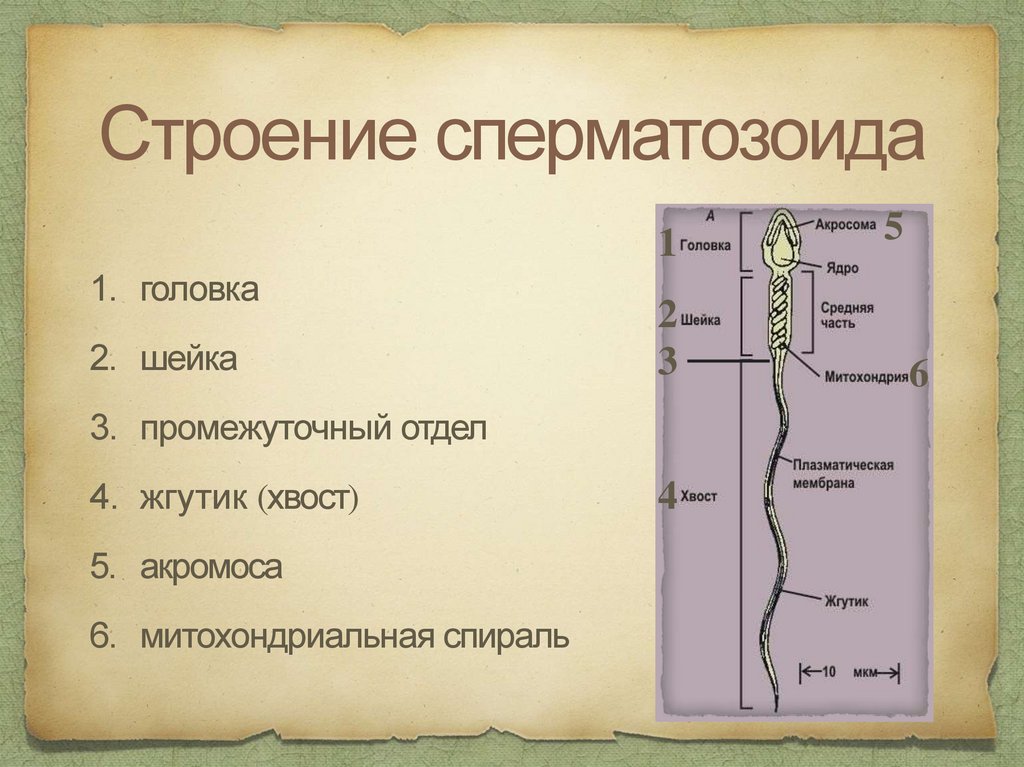
Строение сперматозоида1
1. головка
2. шейка
2
3
3. промежуточный отдел
4. жгутик (хвост)
5. акромоса
6. митохондриальная спираль
4
5
6
41.
Оплодотворениепроцесс слияния мужской (сперматозоид) и женской (яйцеклетка) половых
клеток, содержащих гаплоидный (одиночный) набор хромосом, с
образованием зиготы, имеющей диплоидный набор хромосом.
Этапы оплодотворения:
капатация - приобретение сперматозоидами при контакте с клетками
маточной трубы способности к проникновению через оболочки в
яйцеклетку;
акросомная реакция - слияние акросомной и плазматической мембран
сперматозоида, высвобождение содержимого акросомы (10-12 ферментов);
слияние гамет;
кортикальная реакция - высвобождение содержимого кортикальных
гранул яйцеклетки после оплодотворения, изменяющего свойства
оболочки яйцеклетки, предотвращая проникновение других спермиев.
42.
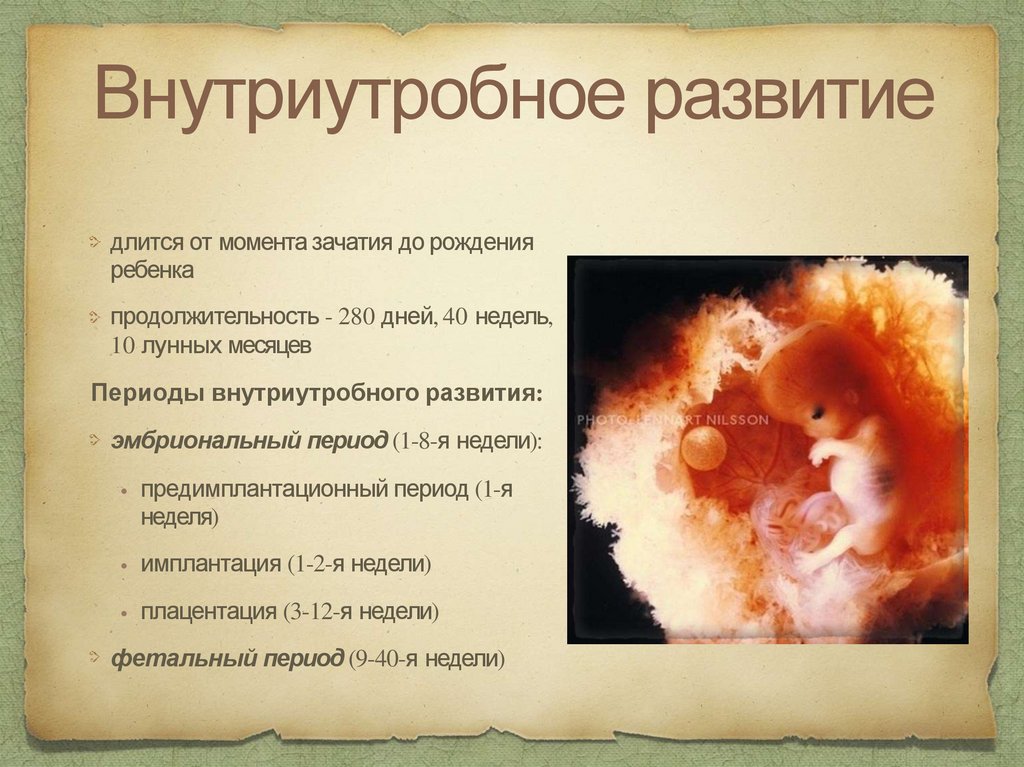
Внутриутробное развитиедлится от момента зачатия до рождения
ребенка
продолжительность - 280 дней, 40 недель,
10 лунных месяцев
Периоды внутриутробного развития:
эмбриональный период (1-8-я недели):
предимплантационный период (1-я
неделя)
имплантация (1-2-я недели)
плацентация (3-12-я недели)
фетальный период (9-40-я недели)
43.
Предимплантационный период1. Образование мужского и
женского пронуклеуса
2. Дробление на
бластомеры и
формирование морулы
1
1
2
2
3
3
(шаровидное скопление
бластомеров)
3. Формирование
бластоцисты (образование
полости, заполненной
жидкостью, и реорганизация
бластомеров с формированием
эмбриобласта и трофобласта)
44.
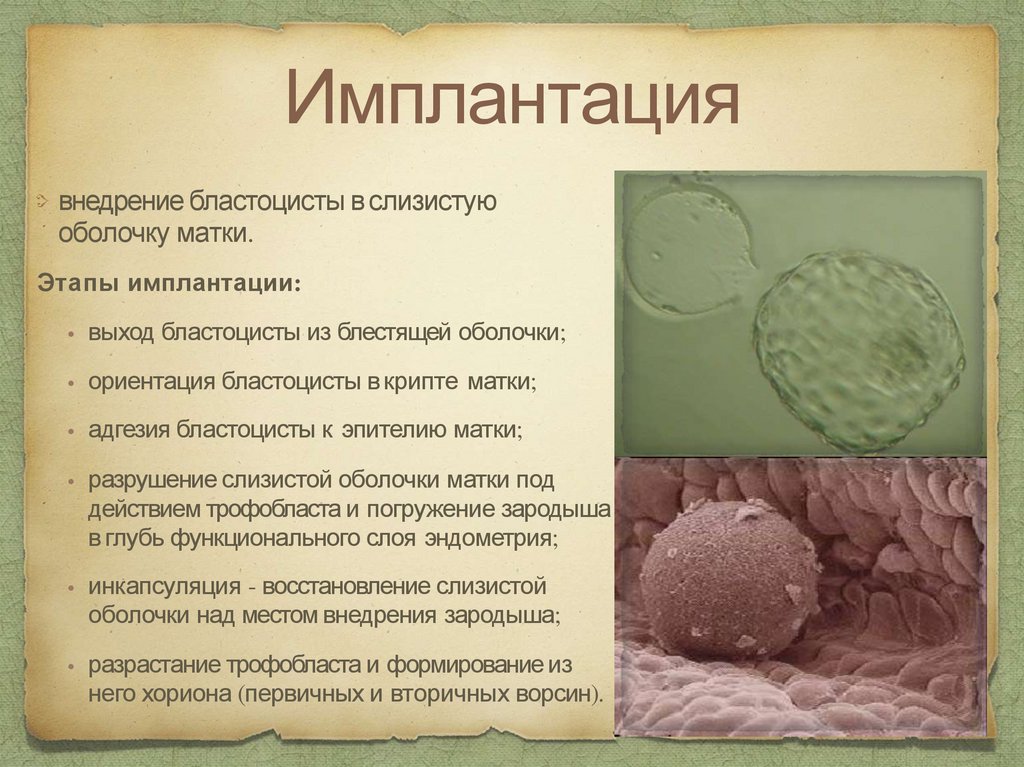
Имплантациявнедрение бластоцисты в слизистую
оболочку матки.
Этапы имплантации:
выход бластоцисты из блестящей оболочки;
ориентация бластоцисты в крипте матки;
адгезия бластоцисты к эпителию матки;
разрушение слизистой оболочки матки под
действием трофобласта и погружение зародыша
в глубь функционального слоя эндометрия;
инкапсуляция - восстановление слизистой
оболочки над местом внедрения зародыша;
разрастание трофобласта и формирование из
него хориона (первичных и вторичных ворсин).
45.
Плацентацияхарактеризуется развитием сосудистой сети ворсин с
превращением вторичных (бессосудистых) ворсин в
третичные (3-я неделя);
ворсины достигают спиральных артерий эндометрия,
разрушая их стенку, в результате кровь изливается в
межворсинчатое пространство и омывает синцитий
ворсин (гематохориальный тип плацентации) (6-я
неделя);
соединение сети пупочных сосудов плода с
сосудистой сетью плаценты и формирование плодовоплацентарного кровотока (конец 13-й недели).
46.
ОрганогенезЭмбриобласт:
1. эктобласт:
амнион;
дерма.
2. энтобласт:
желточный мешок;
энтодерма.
3. мезобласт:
мезодерма
47.
ОрганогенезЭктодерма:
нервная трубка (головной и спиной мозг);
нервные гребни (меланоциты, спинномозговые,
вегетативные, симпатические и парасимпатические ганглии,
мозговое вещество надпочечников);
кожная эктодерма (эпидермис, волосы, железы кожи, ногти).
Энтодерма:
кишечная (органы желудочно-кишечного тракта, печень,
поджелудочная железа);
желточного мешка (клетки крови и половые клетки).
48.
ОрганогенезМезодерма
дерматом (дерма кожи);
склеротом (хрящевая и костная ткань);
мимотом (скелетные мышцы);
спланхнотом (серозные оболочки внутренних
органов, миокард, кора надпочечников, кровеносные
сосуды, клетки крови, соединительная ткань, гладкая
мускулатура);
нефрогонотом (почки, половые железы,
паранефральные протоки).
49.
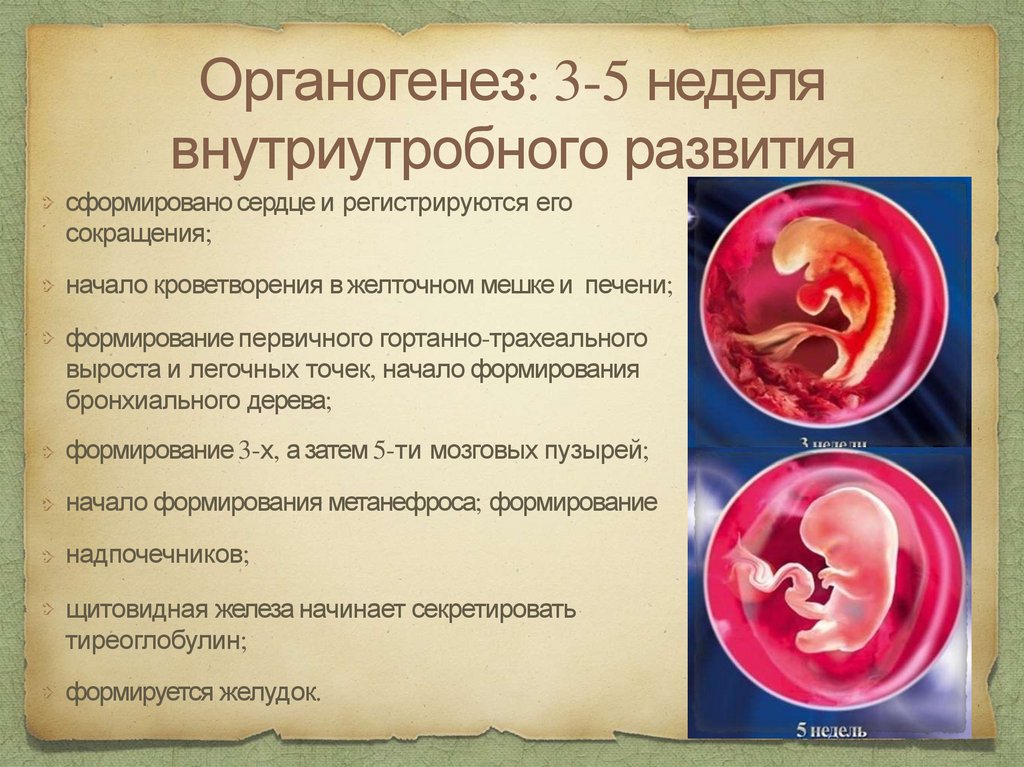
Органогенез: 3-5 неделявнутриутробного развития
сформировано сердце и регистрируются его
сокращения;
начало кроветворения в желточном мешке и печени;
формирование первичного гортанно-трахеального
выроста и легочных точек, начало формирования
бронхиального дерева;
формирование 3-х, а затем 5-ти мозговых пузырей;
начало формирования метанефроса; формирование
надпочечников;
щитовидная железа начинает секретировать
тиреоглобулин;
формируется желудок.
50.
Органогенез: 6-12 неделявнутриутробного развития
сформированы отделы сердца;
формируется тимус и лимфопоэз в нем;
появляются дыхательная мускулатура и дыхательные
движения (11 неделя);
формируются конечности;
появляются первые рефлексы и дыхательные
движения (с 7 недели);
в почках дифференцируются клубочки и
проксимальные извитые каналы (9-12 недели);
начинает функционировать аденогипофиз;
образуются тиреоидные фолликулы, способные с 10
недели аккумулировать йод;
формируется сосудистая система печени.
51.
Органогенез: 13-20 неделявнутриутробного развития
начинается гемопоэз в селезенке;
формируется лимфоидная ткань в
селезенке;
созревает кора головного мозга;
появляются координированные движения
(16 недель) и сосательный рефлекс;
в почках формируются петли Генли,
начинается образование мочи;
развивается и начинает функционировать
поджелудочная железа.
52.
Органогенез: 21-34 неделявнутриутробного развития
начинается гемопоэз в костном мозге;
заканчивается формирование бронхиального
дерева, происходит созреваниеальвеол;
начинается синтез сурфактанта;
устанавливается цикл «активность-покой»;
завершается нефрогенез.
Органогенез: 35-40 неделя
внутриутробного развития
завершение созревания всех органов и систем
организма.
53.
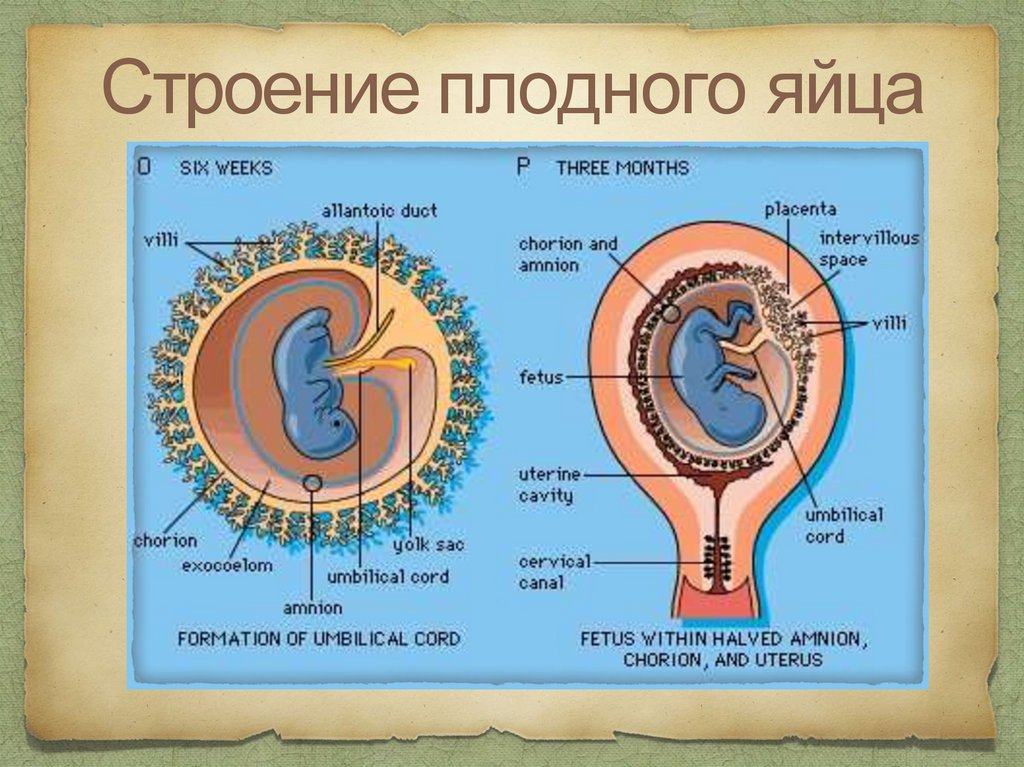
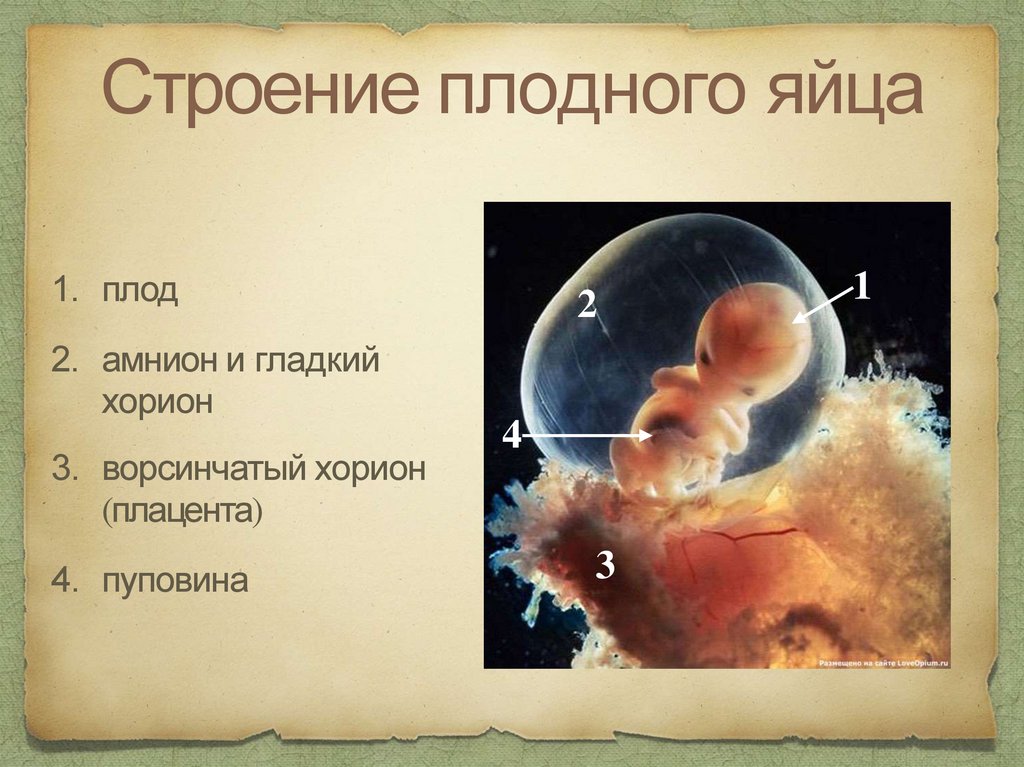
Строение плодного яйца54.
Строение плодного яйца1. плод
2. амнион и гладкий
хорион
3. ворсинчатый хорион
(плацента)
4. пуповина
2
4
3
1





































 medicine
medicine








