Similar presentations:
Неотложная и экстренная помощь на стоматологическом приеме
1.
Неотложная и экстренная помощьна стоматологическом приеме
Врач анестезиолог-реаниматолог
Артём Александрович Дунай
2.
Правовые основы оказания экстренной и неотложнойпомощи в стоматологической клинике
ФЗ №323-ФЗ от 21.11.2011г. «Об основах охраны здоровья граждан в Российской Федерации»:
Статья 11 «Недопустимость отказа в медицинской помощи»: п.2. медицинская помощь в экстренной форме оказывается медицинской
организацией и медицинским работником гражданину безотлагательно и бесплатно. Отказ в её оказании не допускается».
Статья 31 «Первая помощь»: п.1. …оказывается гражданам до оказания медицинской помощи при несчастных случаях, травмах, отравлениях и
других состояниях и заболеваниях, угрожающих их жизни и здоровья, лицами, обязанными её оказывать по федеральному закону или по
специальному правилу и имеющими соответствующую подготовку…»
Статья 32 «Медицинская помощь»:
п.1. Медицинская помощь оказывается медицинскими организациями и классифицируется по видам, условиям и форме оказания такой помощи.
п.2. К видам медицинской помощи относится:
1. первичная медико-санитарная помощь;
2. специализированная, в том числе высокотехнологичная, медицинская помощь;
3. скорая, в том числе скорая специализированная, медицинская помощь
4. паллиативная медицинская помощь.
п.4. Формами оказания медицинской помощи являются:
1) Экстренная - медицинская помощь, оказываемая при внезапных острых заболеваниях, состояниях, обострении хронических заболеваний,
представляющих угрозу жизни пациента;
2) Неотложная – медицинская помощь, оказываемая при внезапных острых заболеваниях, состояниях, обострении хронических заболеваний
без явных признаков угрозы жизни пациента;
3) Плановая – медицинская помощь, которая оказывается при проведении профилактических мероприятий, при заболеваниях и состояниях, не
сопровождающихся угрозой жизни пациента, не требующих экстренной и неотложной медицинской помощи, и отсрочка оказания которой на
определенное время не повлечет за собой ухудшение состояния пациента, угрозу его жизни и здоровью».
3.
Правовые основы оказания экстренной и неотложнойпомощи в стоматологической клинике
Статья 35 «Скорая, в том числе скорая специализированная, медицинская помощь»:
п.1. «Скорая медицинская помощь оказывается гражданам при заболеваниях, несчастных случаях, травмах, отравлениях и других
состояниях, требующих срочного медицинского вмешательства»
п.2. «Скорая, в том числе скорая специализированная, медицинская помощь оказывается в экстренной или неотложной форме
вне медицинской организации, а также в амбулаторных и стационарных условиях»
1.
2.
3.
4.
5.
6.
7.
8.
Приказ МЗ РФ 477н от 04.05.2012г. «Об утверждении перечня состояний, при которых оказывается первая помощь, и перечня
мероприятий по оказанию первой помощи»:
Отсутствие сознания.
Остановка дыхания и кровообращения.
Наружные кровотечения.
Инородные тела верхних дыхательных путей.
Травмы различных областей тела.
Ожоги, эффекты воздействия высоких температур, теплового излучения.
Отморожения и другие эффекты воздействия низких температур.
Отравления.
4.
Правовые основы оказания экстренной и неотложнойпомощи в стоматологической клинике
Приказ МЗ РФ 388н от 20.06.2013г. «Порядок оказания скорой, в том числе скорой специализированной медицинской
помощи»:
п.8. скорая, в том числе скорая специализированная медицинская помощь в амбулаторных и стационарных условиях оказывается
медицинскими работниками медицинских организаций, оказывающих медицинскую помощь в амбулаторных и стационарных
условиях.
п.11. поводами для вызова скорой медицинской помощи в экстренной форме являются внезапные острые заболевания,
состояния, обострения хронических заболеваний, представляющие угрозу жизни пациента, в том числе:
а) нарушения сознания
б) нарушения дыхания
в) нарушения системы кровообращения
г) психические расстройства, сопровождающиеся действиями пациента, представляющими непосредственную опасность для него
или других лиц
д) болевой синдром
е) травмы любой этиологии, отравления, ранения (сопровождающиеся кровотечением, представляющим угрозу жизни, или
повреждением внутренних органов)
ж) термические и химические ожоги
з) кровотечения любой этиологии
и) роды, угроза прерывания беременности
п. 13. Поводами для вызова скорой медицинской помощи в неотложной форме являются:
а) внезапные острые заболевания, состояния, обострения хронических заболеваний, требующие срочного медицинского
вмешательства, без явных признаков угрозы жизни, указанных в п. 11».
5.
Гипертонический кризАГ - синдром повышения АД при гипертонической болезни выше пороговых
значений, определенных в результате эпидемиологических исследований.
Гипертония белого халата – форма АГ, при которой повышение АД выше 140/90
происходит только в кабинете врача
Гипертоническая болезнь – хронически протекающее заболевание, основным
проявлением которого является повышение АД, не связанное с выявлением явных
причин, приводящих к развитию вторичных форм АГ
6.
Гипертонический кризГипертонический (гипертензивный) криз – внезапное повышение АД,
сопровождающееся клиническими симптомами и требующее немедленного его
снижения (ВОЗ, 1999)
Главная и обязательная черта гипертонического криза – это внезапный подъем АД до
индивидуально высоких цифр. Яркость клинической симптоматики тесно связана с
темпом повышения АД.
Диагноз гипертонического криза = уровень АД + резкий подъем АД + клиническая
симптоматика криза.
• Гипердиагностика: есть только высокое АД, но нет клинической симптоматики
• Гиподиагностика: «не высокое» АД (до 160/100 мм рт. ст.), но есть клиническая
симптоматика
7.
Гипертонический кризСостояния, при которых возможно резкое повышение АД
• Симптоматические
артериальные
гипертензии (в том
числе
феохромоцитома,
вазоренальная
артериальная
гипертензия,
тиреотоксикоз)
• Тяжелые ожоги
• Преэклампсия и
эклампсия
беременных
• Диффузные
заболевания
соединительной
ткани с
вовлечением
почек
• Черепно-мозговая
травма
• Острый
гломерулонефрит
• Гипертоническая
болезнь (в
том числе и ее
первое
проявление)
8.
Гипертонический кризТриггерные факторы внезапного повышения АД
Провоцирующие факторы
Прекращение приема гипотензивных
лекарственных средств
Психоэмоциональный стресс
Хирургические операции
Прием гормональных препаратов
Физическая нагрузка
Злоупотребление алкоголем
Употребление симпатомиметиков
Прием наркотиков
Рефлекторные
Боль
«Перерастянутый» мочевой
пузырь, не успел/ забыл посетить туалет
Острое нарушение уродинамики
при аденоме предстательной
железы и мочекаменной болезни
ЖКБ, обтурация желчевыводящих
путей
Синдром апноэ во сне
Психогенная гипервентиляция
9.
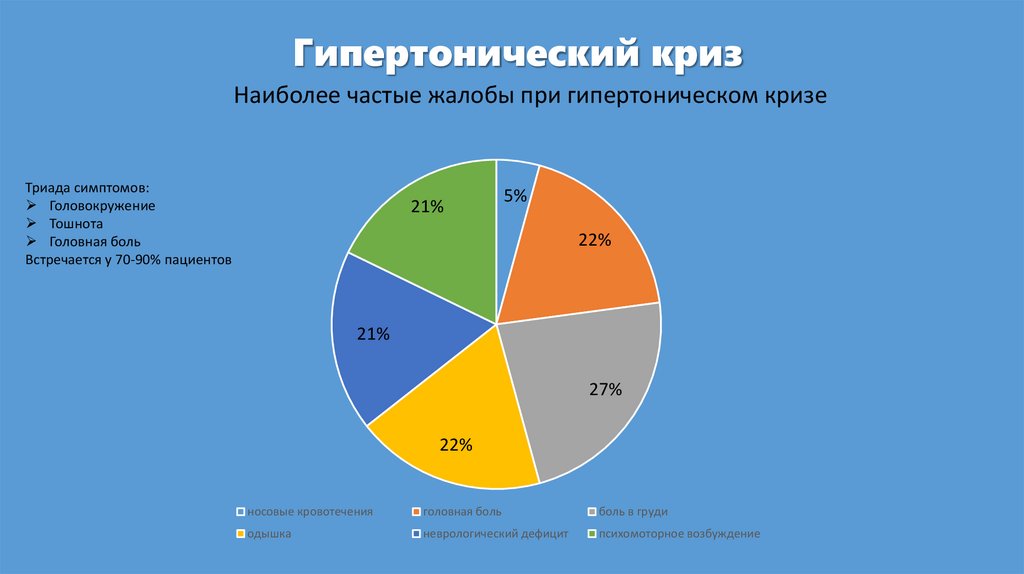
Гипертонический кризНаиболее частые жалобы при гипертоническом кризе
Триада симптомов:
Головокружение
Тошнота
Головная боль
Встречается у 70-90% пациентов
21%
5%
22%
21%
27%
22%
носовые кровотечения
головная боль
боль в груди
одышка
неврологический дефицит
психомоторное возбуждение
10.
Гипертонический кризОсложнения ГК
Осложнение
Клинические проявления
Гипертоническая энцефалопатия
Головная боль, спутанность сознания, тошнота и рвота,
судороги, кома
Острое нарушение мозгового
кровообращения
Очаговые неврологические расстройства
Острая сердечная недостаточность
Удушье, появление влажных хрипов над легкими
Острый коронарный синдром
Характерный болевой синдром, динамика ЭКГ
Расслаивающая аневризма аорты
Очень сильная боль в груди (если речь идет о грудном отделе аорты)
с развитием в типичных случаях клинической картины шока; при поражении
брюшного отдела аорты возможны нарушения кровообращения в бассейне
брыжеечных сосудов с развитием кишечной непроходимости; аортальная
недостаточность; тампонада перикарда; ишемия головного и спинного
мозга, конечностей
11.
Гипертонический кризЛечение ГК
Неотложный ГК (нет признаков
ПОМ)
Пероральные антигипертензивные
препараты
Постепенное снижение АД в
течение 2-6 часов
Экстренный ГК (есть
признаки ПОМ)
Парентеральные препараты
Быстрое снижение АД в течение 30-120 минут на 15-25%;
далее – парентеральные препараты
Пероральные препараты: фуросемид, метопролол 25, пропранолол 40, нифедипин 10 мг (не ретард),
каптоприл 25, моксонидин 0.4
Парентеральные препараты: фуросемид, метопролол, нитроглицерин (строго медленно!), урапидил –
все вводятся только внутривенно.
12.
Гипертонический кризОшибки при лечении ГК
Внутримышечное введение
магния сульфата болезненно
для пациента, а также чревато
развитием осложнений,
наиболее неприятное из
которых — образование
инфильтратов ягодицы
Дибазол не обладает выраженным
антигипертензивным действием
Применение препаратов, обладающих недостаточным
анитгипертензивным действием («Но-шпа», папаверина
и т.п.) не оправдано
Назначение следующего
антигипертензивного препарата
ранее начала действия
предыдущего чревато развитием
неуправляемой гипотонии
13.
Токсическое действие местных анестетиковСистемная токсичность местных анестетиков - измененная системная реакция на
высокую концентрацию местного анестетика в крови. Редкое, но потенциально опасное для жизни
явление
Проявления: нейротоксичность и кардиотоксичность
Нейротоксическое действие: неспецифические признаки (металлический вкус,
нечувствительность вокруг рта, диплопия, звон в ушах, головокружение);
возбуждение (беспокойство, смятение, подергивание мышц, судороги); депрессия
(сонливость, оглушение, кома или апноэ); быстрая потеря сознания с развитием
тонико-клонических судорог или без.
Кардиотоксическое действие: нарушения ритма сердца: тахикардия; брадикардия,
вплоть до асистолии; нарушения проводимости с расширением QRS-комплекса; другие варианты желудочковых аритмий
(желудочковая тахикардия, пируэтные
экстрасистолы, часто переходящие в фибрилляцию желудочков или асистолию);
сердечно-сосудистый коллапс, связанный со снижением сократимости миокарда.
Предрасполагающие факторы:
Факторы, которые могут увеличить вероятность системной токсичности местными
анестетиками, включают: пожилой возраст; сердечную недостаточность; ишемическую
болезнь сердца; метаболические (т. е. митохондриальные) заболевания; заболевание
печени; низкая концентрация белка в плазме; беременность; метаболический или
респираторный ацидоз; назначения препаратов. Пациенты с тяжелой сердечной дисфункцией, в частности с очень низкой фракцией
выброса, более склонны к возникновению системной токсичности и также более склонны
к «накоплению» анестетика из-за замедленного кровообращения.
14.
Токсическое действие местных анестетиковПомощь:
Быстрое купирование судорог помогает предотвратить развитие ацидоза и гипоксии,
которые могут усугубить кардиотоксичность анестетика.
При развитии гипотензии –
расширение объема инфузионной терапии, при неэффективности – предпочтительна
инфузия адреналина для достижения целевого уровня артериального давления.
В случае остановки сердечной деятельности - сердечно-легочная реанимация,
которая при остановке кровообращения, вызванной системной токсичностью местного анестетика имеет свои особенности.
Согласно новых рекомендаций Европейского совета по реанимации для увеличения
эффективности реанимационных мероприятий следует использовать жировую эмульсию
Существуют два основных механизма «липидного спасения»:
1. «Липидное вымывание» – местный анестетик плазмы крови связывается с липидом, в
результате чего концентрация свободного местного анестетика в плазме снижается, а
часть анестетика, фиксированного к цитоплазматической мембране по градиенту
концентраций, отсоединяется от мембраны миокардиоцита и переходит в плазму
крови, где связывается молекулами липида и 2. Липид как энергетический субстрат для митохондрий сердца. Жировая эмульсия
устраняет вызванное токсическим действием местного анестетика торможение транспорта жирных кислот в митохондриях, способствуя
восстановлению синтеза АТФ.
Последние рекомендации гласят о том, что предпочтительно более раннее начало инфузии липидной эмульсии в дозировке до 1012 мл/кг (пациенту до 70 кг болюс 1.5 мл/кг за 3 минуты, затем еще 250 мл в/в за 20 минут, а пациенту более 70 кг: болюс 100 мл за 3
минуты, далее 250 мл в/в за 20 минут.)
Профилактика
Аспирационная проба
Соблюдение диапазона рекомендуемых дозировок м/а
Посегментная местная анестезия
Использование вазоконстрикторов в растворе м/а
15.
Анафилактический шокОпределение
Анафилаксия – это жизнеугрожающая системная реакция гиперчувствительности немедленного типа, характеризуется
быстрым развитием потенциально жизнеугрожающих изменений гемодинамики и/или нарушениями со стороны
дыхательной системы.
Анафилактический шок – острая недостаточность кровообращения в результате анафилаксии, проявляющаяся
снижением систолического артериального давления (АД) ниже 90 мм рт.ст. или на 30% от рабочего уровня и
приводящая к гипоксии жизненно важных органов.
Патогенез: реакции гиперчувствительности немедленного типа, как правило, протекающие с участием
иммуноглобулинов E, фиксированных на поверхности мембран базофилов и тучных клеток (1-й тип реакций
гиперчувствительности по Gell и Coombs)
Жалобы: беспокойство, страх смерти, ощущение жара, слабость, зуд кожи, симптомы ринита, затруднение глотания,
осиплость голоса (вплоть до афонии), головокружение, шум в ушах, парестезии, головная боль, боли в животе, в
пояснице, в области сердца
Объективно: кожа бледная, иногда синюшная, одышка, стридорозное дыхание, хрипы в легких, тоны сердца глухие,
тахикардия, тахиаритмия, крапивница, ангиоотек, бронхоспазм. Может быть рвота, непроизвольное мочеиспускание и
дефекация. Диастолическое АД может не определяться. Угнетение сознания, кома. СВЯЗЬ С ВВЕДЕНИЕМ ЛС ИЛИ С
КОНТАКТОМ С ПОТЕНЦИАЛЬНЫМ АЛЛЕРГЕНОМ.
Дифдиагностика: острая сердечно-сосудистая недостаточность, инфаркт миокарда, синкопальные состояния,
тромбоэмболия легочной артерии, эпилепсия, гипогликемия, гиповолемия, передозировка ЛС, аспирация, вазовагальные
реакции, психогенные реакции, системный мастоцитоз
16.
Анафилактический шокКак протекает
1-я степень тяжести: без значимых гемодинамических сдвигов, АД снижено на 30-40 мм. рт. мт. От исходного, могут быть
предвестники (зуд, сыпь, першение в горле, кашель, чихание). Кожа обычно гиперемирована. Жалобы: чувство жара,
шум в ушах, боль в животе, боль за грудиной.
2-я степень тяжести: АДсист 90-60 мм. рт. ст. Возможна потеря сознания. Кожа бледная, возможен цианоз. Одышка,
стридор, хрипы в легких. Тоны сердца глухие, тахикардия и тахиаритмия. Жалобы те же, но более выражены.
3-я степень тяжести: АДсист 60-40 мм. рт. ст. Судороги, холодный липкий пот, цианоз губ, мидриаз, аритмия, пульс
нитевидный.
4-я степень тяжести: АД не определяется, сердечные тоны не выслушиваются. Остановка дыхания и кровообращения.
Протокол СЛР.
По характеру: а) злокачественное течение – самое неблагоприятное течение АШ с быстрым падением АД, развитием
тяжелого отека легких и глубокой комы. Данная форма резистентна к интенсивной терапии; б) острое доброкачественное
течение характерно для типичной формы АШ. Удовлетворительный ответ на интенсивную терапию, благоприятный
исход; в) затяжной характер течения АШ наблюдается после противошоковой терапии с менее острой симптоматикой,
чем в остром периоде, но с большей резистентностью к ИТ (приводит к пневмонии, гепатиту, энцефалиту). Чаще
наблюдается после аллергической реакции на ЛС пролонгированного действия, г) рецидивирующее течение
характеризуется возникновением повторного шока после купирования первоначальных симптомов (рецидивы более
резистентны к ИТ, д) абортивное течение – самое благоприятное, чаще протекает по типу асфиктического АШ,
гемодинамика страдает незначительно, купируется достаточно быстро.
По доминирующей симптоматике: типичный (кожа+АД+БрСп), гемодинамический, асфиктический, абдоминальный,
церебральный
17.
Анафилактический шокДиагностика
Для постановки диагноза «АШ» необходимо одно из трех диагностических критериев:
1) Острое начало заболевания (от нескольких минут до нескольких часов) с вовлечением кожи и/или слизистых (крапивница, зуд,
гиперемия, отек губ и языка + язычка) в сочетании с
А) респираторными нарушениями (бронхоспазм, стридор, диспноэ, свистящие хрипы, снижение сатурации);
Б) снижение АД или ассоциированные с ним поражения органов-мишеней (потеря сознания, недержание вследствие расслабления
сфинктеров);
2) Два или более из следующих симптомов, возникших остро после контакта с возможным аллергеном, НО при ОБЯЗАТЕЛЬНОМ
наличии жизнеугрожающих нарушений со стороны дыхательной и сердечно-сосудистой системы:
А) поражение кожи и/или слизистых в виде генерализованной крапивницы, зуда или эритемы, отёка губ, языка, язычка, век, ушей;
Б) респираторные проявления (стридор, снижение сатурации, одышка, бронхоспазм, чихание, кашель, заложенность носа)
В) внезапное снижение АД развитие коллапса, синкопальных состояний
Г) персистирующие гастроинтестинальные явления в виде спастических болей, рвоты
3) Снижение АД после контакта с известным для пациента аллергеном
Лабораторная диагностика: определение уровня сывороточной триптазы (недоступно в экстренном порядке)
Дифдиагностика с:
другими видами шока (кардиогенный, септический); другими острыми состояниями, сопровождающимися
артериальной гипотонией, нарушением дыханий и сознания (ОССН, ИМ, синкопальное состояние, ТЭЛА, эпилепсия,
тепловой удар, гипогликемия, гиповолемия, передоз ЛС); вазовагальными реакциями; психогенными реакциями
(истерика).
18.
Анафилактический шокЛечение
o
o
o
o
o
o
o
o
o
o
o
o
o
o
o
Прекратить введение потенциального аллергена
Позвать на помощь коллег, доставка аптечки в кабинет
Вызвать бригаду СМП, сообщить об анафилаксии!
Удалить из ротовой полости съёмные конструкции
Уложить пациента в горизонтальное положение, НЕ вертикализировать, НЕ усаживать;
Беременных – на левый бок.
ОДНАКО если у пациента на первый план выступает бронхоспазм, ему нужно дать возможность сесть с упором на руки
Наладить мониторинг АД, пульсоксиметрии (в идеале – и ЭКГ)
Незамедлительное введение эпинефрина (можно внутримышечно в верхнюю 1/3 бедра, можно через одежду) в дозе 0.5 мг
в разведении (1 мл р-ра адреналина развести в 9 мл 0.9% р-ра NaCl, ввести 5 мл полученного раствора) Катетеризация периферической вены, начало инфузионной терапии р-ром 0.9% NaCl до 2000 мл (раствор глюкозы не
вводить – риск экстравазации!), или меньше при появлении признаков ОСН.
При отсутствии эффекта в течение 5 минут, ввести ещё 0.5 мг внутримышечно
При отсутствии эффекта – внутривенное введение адреналина (капельное) под контролем сердечной деятельности
Обеспечить ингаляцию кислорода
Ввести 16 мг дексаметазона/ 150 мг преднизолона (внутривенной введение строго медленно – в течение минимум 1
минуты!)
Только после стабилизации гемодинамики допустимо введение антигистаминных ЛС
При сохраняющемся бронхоспазме – сальбутамол через небулайзер Пациентам с анафилаксией/АШ при сохраняющемся
бронхоспазме несмотря на введение эпинефрина** рекомендуется применение бета2- адреностимулятора селективного
действия [30]. Рекомендуемые дозировки: через небулайзер раствор сальбутамола 2,5 мг/2,5 мл [50, 51]. Уровень
убедительности рекомендации - С (уровень достоверности доказательств – 5)
19.
Анафилактический шокЧто запрещено
o Введение антигистаминного препарата до стабилизации состояния пациента
Начало действия антигистаминных препаратов существенно превышает начало действия эпинефрина**,
поэтому в данном случае нет пользы их немедленного введения после возникновения эпизода анафилаксии/АШ.
Но существенным ограничением является факт возможного усугубления гипотензии при быстром внутривенном
введении. Поэтому для взрослых дифенгидрамин** назначается медленно (не менее 5 мин) внутривенно в дозе
25-50 мг [46]. Детям, весом менее 35-40 кг – 1 мл/кг, максимально 50 мг. Запрещен при недоношенности и в
период новорожденности.)
o Вертикализация пациента до стабилизации гемодинамики
o Факторы риска смертельной анафилаксии: • Пожилые пациенты. • Мужской пол. • Сопутствующие
заболевания: астма, сердечно-сосудистые заболевания, мастоцитоз. • Особенности реакции:
позднее введение эпинефрина!
20.
Анафилактический шокКак профилактировать?
21.
Инородное тело в дыхательных путяхПроявления
Резкое и внезапное изменение поведения: хаотичные движения, пациент хватает себя за горло/ указывает
на него и не может говорить
Покраснение кожи лица и набухание вен головы и шеи
Кашель
Затрудненное дыхание, вдох свистящий/ лающий
Цианоз носогубного треугольника
Потеря сознания, если помощь не оказана
22.
Инородное тело в дыхательных путяхЛечение
При наличии кашля – стимулировать кашель. КАК?!?!?!?!?
Придать положение с наклоном вперед и нанести 5 ударов умеренной интенсивности в межлопаточную
область пациента по направлению к голове.
Выполнение приема Геймлиха: 5 абдоминальных толчков двумя руками, сцепленными в замок и
поставленными в область эпигастрия пациента, спереди-назад и снизу-вверх, стоя за спиной пациента и
поставив одну свою ступню между ступнями пациента (чтобы не получить удар в лицо затылком пациента)
Снова произвести 5 ударов в межлопаточную область
Рассмотреть коникотомию пункционным спсобом
При потере сознания – перевод в горизонтальное положение и выполнение приема Геймлиха из положения
«сидя на коленях пострадавшего» - толчки от себя. Вызов бригады СМП.
Проверить ротовую полость пациента и извлечь инородное тело при его визуализации
Рассмотреть коникотомию пункционным способом
Переход на СЛР 30:2
По возможности наладить инсуффляцию кислорода, ЭКГ-мониторинг
Если есть подозрения на дислокацию инородного тела за голосовую щель, но без признаков асфиксии –
госпитализация, не пытаться стимулировать кашель и не выполнять прием Геймлиха
23.
Обморок/ синкопальное состояниеПроявления:
Предвестники (может не быть): дискомфорт, ощущение дурноты, головокружение, шум в ушах, неясность
зрения, нехватка воздуха, ощущение комка в горле, онемение языка/губ/кончиков пальцев, тенденция к
брадикардии. Продолжаются 5-120 секунд.
Пациент перестает контактировать с врачом, глаза открыты, мидриаз, дыхание самостоятельное эффективное.
Падение на пол, если пациент был не в кресле.
Потеря сознания без предвестников на фоне задержки дыхания, страха, вкола иглы.
Важно: если имеется связь с введением лекарственного препарата в течение от нескольких секунд до получаса,
следует насторожиться по поводу возможной анафилаксии.
Помощь:
Оценка витальных функций, если пациент уже потерял сознание
Придать горизонтальное положение с поднятыми ногами
Ингаляция кислорода
Обеспечение пульсоксиметрии и мониторинга АД
Если сознание не восстанавливается в течение 2-5 минут и при снижении АДсист ниже 100 мм. рт. ст. –
рассмотреть возможность катетеризации периферической вены или организации внутрикостного доступа,
наладить внутривенную инфузию раствора натрия хлорида 0.9%.
Если есть позывы на рвоту – придать устойчивое боковое положение
Нет сознания дольше 5 минут – вызов бригады СМП.
24.
Обморок/ синкопальное состояние25.
Коллапс: острая сосудистая недостаточностьПроявления:
Резкая слабостью дискомфорт, ощущение дурноты, головокружение, шум в ушах, появление холодного пота,
похолодание конечностей, тахикардия. Продолжается более 5 минут
Чаще контакт с врачом сохранен, нет потери сознания
Важно: дифдиагностика с анафилаксией
Важно 2: коллапс является грозным синдромом, может свидетельствовать о серьезной угрозе жизни пациента.
Помощь:
Если все же произошла потеря сознания, оценить витальные функции
Придать горизонтальное положение с подъёмом ног под углом до 45 градусов
Наладить ингаляцию кислорода
Обеспечение пульсоксиметрии, контроля АД, глюкометрии.
Если стабилизации состояния не произошло в течение 5 минут, рассмотреть вопрос о катетеризации
периферической вены и вызове бригады СМП. Внутривенно: физраствор до 20 мл/кг, а если влажные хрипы
появятся – снизить скорость.
26.
Отек КвинкеПроявления:
Связь с введением потенциального аллергена
Зудящая сыпь по всему телу
Отек тыла кистей, стоп; языка, носовых ходов, ротоглотки
Одутловатость и цианоз лица и шеи
Осиплость голоса, кашель, одышка, затруднение вдоха, стридорозное дыхание – наиболее неблагоприятные
симптомы!
Психомоторное возбуждение
Важненько: ОК реализуется по тому же механизму, что и анафилаксия. Может молниеносно привести к асфиксии.
27.
Отек КвинкеПомощь:
Прекратить введение аллергена; вызвать СМП!
Придать горизонтальное положение
Обеспечить ингаляцию кислорода
Наладить контроль АД, пульсоксиметрии (+ЭКГ в идеале)
В/м ввести адреналина 0.5мг (5 мл раствора 1мл адреналина + 9 мл физраствора)
В/м ввести преднизолона 90 мг или дексаметазона 12 мг
При отсутствии стабилизации состояния: периферический венозный доступ, инфузия 1000 мл
физраствора
При сохраняющейся клинике, при снижении АДсист ниже 90 мм. рт. ст. – повтор 0.5 мг адреналина
в/м или в/в медленно под контролем ЭКГ
Увеличение скорости инфузии, если нет признаков ОСН (влажные хрипы, набухание вен шеи)
Если появляются признаки ларингоспазма, рассмотреть возможность коникотомии и инсуффляции
О2 в катетер
При появлении признаков бронхоспазма: ингаляция сальбутамола
Только после стабилизации состояния: в/м супрастин/ димедрол
При остановке кровообращения – приступить к СЛР
28.
Гипогликемическое состояниеПроявления:
Чувство голода без жажды
Тревожное беспокойство
Тремор конечностей
Головная боль
Повышенная потливость
Возбуждение
Тахикардия
Гипертензия
Оглушенность
Утрата сознания
Судороги
Отсутствие симптомов гипергликемии: сухость кожи, снижение тургора кожи и слизистых, мягкость глазных
яблок, запах ацетона изо рта
Быстрый эффект от в/в введения р-ра глюкозы 40%
29.
Гипогликемическое состояниеПомощь:
Оценка уровня сознания и витальных функций, и если пациент еще в сознании – обеспечить пероральное поступление
глюкозы (быстрый сладкий чай, конфета НЕ зожная с эритритом, к примеру)
Пациенту без сознания в рот лучше ничего не вливать
Если дыхание не выслушивается, или отмечается патологическое дыхание, вызвать СМП, начать СЛР
При отсутствии сознания, но сохранившихся дыхании и сердцебиении – придать горизонтальное положение с приподнятыми
ногами
Ингаляция кислорода
Обеспечить пульсоксиметрию
Произвести глюкометрию
Установить периферический венозный катетер или рассмотреть возможность установки внутрикостного доступа
Для поддержания проходимости катетера осуществлять инфузию раствора NaCl 0.9%
Внутривенно ввести 2 мл 5% раствора тиамина при отсутствии аллергии на витамины группы «B»
Внутривенно ввести раствор 40% глюкозы от 20 до 60 мл, осуществить глюкометрию
По возможности, наладить ЭКГ-мониторинг
При отсутствии улучшения после внутривенного введения раствора глюкозы или при ухудшении состояния, начать поиск иных
причин, решить вопрос о вызове СМП.
30.
Гипергликемическое состояниеПроявления:
Сахарный диабет в анамнезе (либо нам повезло, и у нас дебют заболевания)
Возбуждение или, наоборот, вялость, крайняя утомляемость
Потеря аппетита
Жажда
Частое обильное мочеиспускание
Сухость кожи
Рвота
Снижение или повышение АД, тахикардия, боль в сердце
Адинамия, сонливость
Сопор, кома
Сухая кожа, губы гиперемированы, потрескавшиеся
Язык малинового цвета, покрыт грязно-серым налетом
Запах ацетона в выдыхаемом воздухе
Снижен тонус глазных яблок
31.
Гипергликемическое состояниеПомощь:
o
o
o
o
o
o
o
o
Если пациент в сознании – обеспечить обильное питье обычной водой комнатной температуры
Пациенту без сознания в рот лучше ничего не вливать
Если дыхание отсутствует, или имеет патологические свойства, начать СЛР, вызвать СМП
Если пациент без сознания, и у него появляются рвотные позывы – придать устойчивое боковое положение, вызов СМП
Ингаляция кислорода, пульсоксиметрия
Обеспечение глюкометрии
Установление периферического венозного катетера, начать инфузию раствора NaCl 0.9% 750-1000 мл
Контроль витальных функций до приезда СМП
32.
Приступ бронхиальной астмыПроявления:
Наличие БА в анамнезе
Беспокойство, покашливание, учащение дыхания
Затрудненный выдох, слышимые на расстоянии свистящие хрипы
Цианоз носогубного треугольника, либо бледность на фоне гиперемии лица
Попытка сесть с упором на руки
Гипертензия, тахикардия, потливость
! Если есть связь внезапно развившихся симптомов ДН с введением препаратов, следует заподозрить анафилаксию
! Если произошла потеря сознания, дифференцировать с обструкцией ВДП и анафилаксией
33.
Приступ бронхиальной астмыПомощь:
Дифференцировать с ОВДП и АШ
Вывести пациента из помещения, где приступ развился
Дать возможность присесть и опереться руками на край кушетки/ стула
Оценить витальные функции: сознание, дыхание, АД и чсс, SpO2
При SpO2 более 90% (ДН 1 ст) – ингаляция ипратропия бромида + фенотерола через небулайзер в разведении с 3 мл раствора
NaCl 0.9% или сальбутамола 2.5 мг в разведении с с 3 мл раствора NaCl 0.9%
Будесонид 1 мг в небулайзер через 5 минут после ингаляции бронхолитика (повтор будесонида через 20 минут)
Кратковременная ингаляция кислорода (длительная ингаляция кислорода может ухудшить состояние)
Вызвать ли бригаду СМП?
Установить периферический венозный катетер и начать инфузию раствора NaCl 0.9% медленно для поддержания
проходимости просвета
При неэффективности ингаляции в/в ввести раствор преднизолона 60-90 мг МЕДЛЕННО!
При неэффективности преднизолона, ввести медленно раствор эуфиллина до 240 мг в течение 5 минут под контролем ЧСС
При снижении сатурации ниже 90% - ингаляция кислорода
При подозрении на развитие астматического статуса, если еще не прибыла бригада СМП, ввести медленно внутримышечно
или подкожно под контролем АД и чсс раствор адреналина 0.5 мл
ЭКГ мониторинг – по возможности
При неэффективности всех вышеперечисленных мер – повторный вызов бригады с ором
34.
Острый коронарный синдромПроявления:
Боль за грудиной, разнообразная как по интенсивности, так и по ощущениям: сжимающая/ давящая/ жгучая;
возникает в покое или при перенапряжении. Локализуется как за грудиной, так и под лопаткой, в ключице,
челюсти, в эпигастрии. Боль НЕ зависит от акта дыхания и позиции тела.
Одышка.
Аритмия: брадиаритмия, тахиаритмия (не всегда!)
слабость
35.
Острый коронарный синдромПомощь:
«Успокойся!» – крикнуть на пациента, чтобы он успокоился, придать ему удобное положение – полусидя
Вызов бригады СМП
Ингаляция кислорода
Пульсоксиметрия
ЭКГ – мониторинг по возможности
Выдать для разжевывания (с учетом противопоказаний) АСК 250-500 мг, записать факт выдачи АСК
Если в клинике имеется клопидогрель, выдать его пациенту в дозе 300 мг после согласования с диспетчером
СМП
Установить периферический венозный катетер, начать медленную инфузию раствора NaCl 0.9%
При уровне АДсист более 100 мм. рт. ст. выдать п/я пациенту нитроглицерин 0.4 мг (таблетка, спрей)
Нельзя использовать нитроглицерин: при ЧСС ≥ АДсист (пример: 110/70 и ЧСС 114); при наличии неврологических
симптомов; мужчинам, накануне принимавшим тербинафин или аналоги
При потере сознания, оценить дыхание и в случае его отсутствия, приступить к протоколу СЛР. АНД использовать
до приезда бригады СМП.
36.
Острое нарушение мозгового кровообращенияПроявления:
Сильная неожиданная слабость, онемение ноги и/или руки на одной стороне
Головокружение, головная боль, потеря координации движений
Онемение половины лица
Временная потеря зрения
Затруднение речи
Паралич
Снижение или повышение мышечного тонуса
Потеря сознания
Анизокория
37.
Острое нарушение мозгового кровообращенияПомощь:
Вызвать бригаду СМП
Кислород в нос
Пульсоксиметрия, глюкометрия, мониторинг АД
Катетеризация периферической вены
При подозрении на ишемический инсульт и АД выше 200/100: магния сульфат внутривенно в течение 2х минут
При подозрении на геморрагический инсульт антигипертензивную терапию можно проводить при уровне АД
выше 170/100
Положение с приподнятой головой и верхней частью туловища
При появлении рвотных позывов, придать устойчивое боковое положение
При нарушении витальных функций (потеря сознания, остановка дыхания и сердечной деятельности) –
приступить к выполнению протокола СЛР, обязательно делегировав помощнику сообщение сего факта
диспетчеру СМП.
38.
Острое нарушение мозгового кровообращенияДифдиагностика
39.
Судорожный синдромПроявления:
Непроизвольные сокращения поперечно-полосатой мускулатуры (локализованные или генерализованные,
тонические или клонические/тонико-клонические)
Потеря сознания на фоне генерализованных судорог
Цианоз губ и носогубного треугольника
Прикусывание языка опционально
Может случиться непроизвольное мочеиспускание
Судороги могут быть проявлением не эпилепсии, а токсического действия местных анестетиков
40.
Судорожный синдромКак же помочь?
НЕ повредить зубы шпателями, ложками и т.д.
Вызвать бригаду СМП
Просто не дать удариться головой при падении или при клонических судорогах
По мере возможности обеспечить ингаляцию кислорода и пульсоксиметрию
Если получится, установить периферический венозный катетер
Если это удалось сделать – Вы молодец, введите раствор магния сульфата 10 мл в течение 1 минуты
При рвотных позывах придать пациенту устойчивое боковое положение
Если нет дыхания, сознания… приступить к выполнению протокола СЛР
41.
Инородное тело в дыхательных путяхПроявления:
Резкое внезапное изменение поведения: хаотичные движения, метания на месте, пациент хватается за шею и
не может говорить
Покраснение кожи лица, которое впоследствии может смениться цианозом
Набухание вен шеи
Кашель, который может быть неэффективным
Быстрая потеря сознания, если помощь не оказана
Если мелкий предмет прошел ниже голосовой щели и закупорил мелкий бронх, то острой клиники может не
быть, однако, это приведет к вялотекущему воспалительному процессу, сопровождающемуся периодически
возникающим кашлем, повышением температуры, одышкой. Найти инородное тело в таком случае можно при
рентгенографии ОГК
42.
Инородное тело в дыхательных путяхПомощь:
Придать пациенту положение с наклоном туловища вперед и нанести 5 ударов между лопаток с вектором
вперед-кверху
Осуществление 5 абдоминальных толчков Геймлиха сцепленными руками в замок, расположенными в область
мезогастрия-эпигастрия, стоя за спиной у пациента: снизу-вверх и спереди-назад
При неэффективности методов – рассмотреть возможность пункционной коникотомии, пока Ваш помощник
вызывает скорую помощь
При потере сознания: перевод в горизонтальное положение и выполнения 5 абдоминальных толчков из
положения «сидя на коленях пациента» – оценить ротовую полость на предмет наличия инородного тела, если
оно визуализируется –удалить, если нет – не искать.
Коникотомия?.. В чем проблема – ткнуть в перстне-щитовидную мембрану и дунуть туда чистым живительным
кислородом?
При неэффективности всех мер, отсутствии сознания и дыхания, приступить к сердечно-легочной реанимации
А если помогло – обеспечить оксигенацию, пульсоксиметрию
А если инородное тело прошло дистальнее голосовой щели, но без признаков асфиксии – ничего не
предпринимать, дождаться прибытия бригады СМП.
43.
Остановка сердца (клиническая смерть)Проявления:
Отсутствие дыхания и сознания
Отсутствие пульсации в проекции сонных артерий
На проверку наличия сердцебиения, дыхания и сознания дается 10 секунд
44.
Остановка сердца (клиническая смерть)Помощь:
Собственная безопасность в приоритете
Оценка витальных функций за 10 секунд по принципу «вижу, слышу, ощущаю»: встряхнуть пациента, громко окрикнув его, далее приподнять за
подбородок голову пациента, разогнув шею, наклониться ухом к носу и слушать дыхание, одновременно смотря на экскурсию грудной клетки и
пальцами другой руки чувствуя пульсацию в проекции сонных артерий
Незамедлительный вызов бригады СМП помощником: место происшествия, пол пациента, возраст, признаки КС, сообщить о начале
реанимационных мероприятий; после вызова СМП помощник должен принести АНД. Параллельно необходимо начать выполнение базового
комплекса СЛР на твердой ровной поверхности (пол):
Стоя сбоку от пациента расположить ладонь основанием на грудине, вторая рука отягощает, пальцы сцеплены в замок, обе руки строго
перпендикулярны грудной клетке пациента – компрессия и полная декомпрессия грудной клетки без отрыва ладони от грудины в целях
предотвращения потери места контакта, 30 компрессий
Выполнить два вдоха мешком Амбу, дождаться полного выдоха. Нельзя осуществлять ИВЛ во время компрессий (профилактика баротравмы ДП).
Пауза между компрессиями не более 10 секунд.
Продолжать СЛР: 30 компрессий глубиной 5-6 см, частотой 100-120 в минуту, далее 2 вдоха, повторять цикл до прибытия бригады СЛР или до
нахождения АНД
Параллельно помощник пытается катетеризировать вену. НО! Введение препаратов не важнее закрытого массажа сердца и дефибрилляции!
При асистолии – внутривенно ввести раствор адреналина 1.0 мг в разведении с 9 мл натрия хлорида 0.9% каждые 5 минут на протяжении всего
комплекса СЛР
При фибрилляции желудочков: АНД предложит нанести разряд, при этом все должны отойти от пациента, а при наличии кислорода (мешок
Амбу) - убрать источник от головы пациента и электродов (риск воспламенения). После нанесения разряда продолжить СЛР, через 2 минуты
АНД проанализирует ритм и при верификации ритма «фибрилляция» АНД снова предложит нанести разряд. После трех неэффективных
разрядов внутривенно ввести амиодарон 300 мг/ 6 мл – только при фибрилляции. Если ритм «асистолия» – введение 1 мг адреналина.
Продолжать реанимационные мероприятия до приезда бригады СЛР и не прекращать их, пока медработник, готвый сменить Вас, не встанет у
пациента и не сообщит о готовности продолжить компрессии.
45.
Интенсивная терапия интраоперационного периода снижает риск развития неотложных и экстренныхсостояний за счет нейровегетативной блокады
подавление слюноотделения:
↓ атропин
оксигенация
влияние на сосудистый тонус:
↓ эналаприлат
↓ эбрантил
↓ нитроглицерин
коррекция гемостаза:
↑ транексам
↑ этамзилат
влияние на ЧСС/ противоаритмическая терапия:
↓ β-блокаторы
↓ блокаторы Ca2+ каналов
↓ амиодарон, лидокаин
↑ мезатон, норадреналин
↑ атропин, адреналин
профилактика септических осложнения
различные антибактериальные препараты для
в/в введения
нейровегетативная блокада
инфузионная терапия (консервативная)
СПВС и НПВС
46.
Литература, используемая при создании презентации:Приказ 323Н от 21.11.2011 ОБ ОСНОВАХ ОХРАНЫ ЗДОРОВЬЯ ГРАЖДАН В РОССИЙСКОЙ ФЕДЕРАЦИИ
Клинические рекомендации ФАР
Клинические рекомендации «АГ у взрослых» Российского кардиологического общества и Российского научного медицинского общества
терапевтов, 2022
УТРАТИЛ СИЛУ приказ МЗ РФ №549н от 07.08.2013 г. «Об утверждении требований к комплектации лекарственными препаратами
и медицинскими изделиями укладок и наборов для оказания скорой медицинской помощи»
Национальные рекомендации «Диагностика и лечение артериальной гипертонии» 2013 года.
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ (ПРОТОКОЛ) ПО ОКАЗАНИЮ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ АНГИОНЕВРОТИЧЕСКОМ
ОТЕКЕ Авторы: Е. Г. Рожавская, заведующая отделением неотложной кардиологии Санкт-Петербургского НИИ скорой помощи имени И. И.
Джанелидзе
• Приказ 1183н от 30.10.2020 ОБ УТВЕРЖДЕНИИ ТРЕБОВАНИЙ К КОМПЛЕКТАЦИИ ЛЕКАРСТВЕННЫМИ ПРЕПАРАТАМИ И МЕДИЦИНСКИМИ
ИЗДЕЛИЯМИ УКЛАДКИ ДЛЯ ОКАЗАНИЯ ПЕРВИЧНОЙ МЕДИКО-САНИТАРНОЙ ПОМОЩИ ВЗРОСЛЫМ В НЕОТЛОЖНОЙ ФОРМЕ
• Приказ 388н от 20.06.2013 ОБ УТВЕРЖДЕНИИ ПОРЯДКА ОКАЗАНИЯ СКОРОЙ, В ТОМ ЧИСЛЕ СКОРОЙ СПЕЦИАЛИЗИРОВАННОЙ, МЕДИЦИНСКОЙ
ПОМОЩИ
• Меморандум экспертов Российского кардиологического общества по рекомендациям ЕОК/ЕОАГ по лечению артериальной гипертензии 2018 г.
• Методические рекомендации Министерства здравоохранения Российской Федерации по системной токсичности местных анестетиков, 2020
47.
ЗаключениеБлагодарю за внимание!














































 medicine
medicine








