Similar presentations:
Эпилепсия. Клиническая картина, диагностика, лечение
1. Эпилепсия. Клиническая картина, диагностика, лечение.
2.
"Одержим бесом немым", - говорили о страдающихприпадками в библейские времена.
«Священная, демоническая, звездная, лунная болезнь» так говорили об эпилепсии когда-то.
3.
4.
5.
6. ЭПИЛЕПСИЯ
ХРОНИЧЕСКОЕ ЗАБОЛЕВАНИЕ, ПРОЯВЛЯЮЩЕЕСЯ ПОВТОРНЫМИ,ПРЕИМУЩЕСТВЕННО НЕПРОВОЦИРУЕМЫМИ ПРИСТУПАМИ С
НАРУШЕНИЕМ ДВИГАТЕЛЬНЫХ, ЧУВСТВИТЕЛЬНЫХ,
ВЕГЕТАТИВНЫХ, МЫСЛИТЕЛЬНЫХ ИЛИ ПСИХИЧЕСКИХ
ФУНКЦИЙ, ВОЗНИКАЮЩИХ ВСЛЕДСТВИЕ ЧРЕЗМЕРНЫХ
НЕЙРОННЫХ РАЗРЯДОВ В СЕРОМ ВЕЩЕСТВЕ КОРЫ
ГОЛОВНОГО МОЗГА.
7.
8. ЭПИЛЕПСИЯ
Распространенность эпилепсии впопуляции составляет 5-7 случаев на 1000,
а среди детей – до 10 на 1000.
9. ПРИЧИНЫ ЭПИЛЕПСИИ
ПЕРИНАТАЛЬНЫЕ* Энцефалопатии
* Кортикальные дисплазии
* Пороки развития
* Внутриутробные инфекции
* Генетические
10. ПРИЧИНЫ ЭПИЛЕПСИИ
ПОСТНАТАЛЬНЫЕ* Опухоли
* Черепно – мозговые травмы
* Нейроинфекции
* Сосудистые заболевания
* Интоксикации
11. Этиология эпилепсии
дегенеративныезаболевания
мозга 3,5%
инфекции
2,5%
неопластические
процессы
4,1%
сосудистые
заболевания
10,9%
Черепномозговая
травма
5,5%
идиопатические и
криптогенные эпилепсии
65,5%
врожденные причины
8,0%
Hauser et al, 1993
12.
доля случаев (%)Основные причины симптоматических эпилепсий в
разных возрастных группах
нарушения развития
мозга
цереброваскулярные
расстройства
нейродегенеративные
заболевания
инфекции
травмы мозга
другие
опухоли мозга
Annegers JF. 2001
13. КЛАССИФИКАЦИЯ ЭПИЛЕПСИИ ПО ЭТИОЛОГИИ
* Идиопатическая (с генетическойпредрасположенностью и отсутствием
структурных изменений в головном мозге)
* Симптоматическая (с известной этиологией
и верифицированными изменениями в
головном мозге, приводящими к
эпилепсии)
* Криптогенная (предположительно
симптоматическая)
14. Патогенез эпилепсии
• Механизм развития эпилепсии состоит из образованияэпилептического очага, формирования эпилептических систем в
мозге и эпилептизации головного мозга.
• Эпилептогенез развивается на уровне нейроглиального комплекса
при определенной роли эпилептического нейрона. Эпилептический
нейрон характеризуется нестабильностью мембраны, выраженной
тенденцией к ее деполяризации, лабильностью мембранного
потенциала Эпилептический очаг- группа нейронов с
патологическим электрогенезом, генерирующим чрезмерные
нейронные разряды, приводящие к гиперсинхронизации
окружающих нейронов.
• Образование (генерация) эпилептической активности связано
преимущественно с телами нейронов, а распространение
(генерализация) с дендритами и мембранами.
15. Патогенез эпилепсии
• Главной является гипотеза о нарушении баланса междувозбуждающими (глутамат, аспартат) и тормозными (ГАМК, таурин,
глицин, норадреналин, дофамин, серотонин) медиаторами.
• Основная причина поражения нервных клеток связана с активацией
«глутаматного каскада» при избыточном высвобождении глутамата.
• Накопление глутамата приводит к перерождению глутаматных
рецепторов, активации Na+ и Са++- каналов, накоплению ионов
Na+ и Са++внутри клетки, а ионов К во внеклеточной жидкости.
• Это в свою очередь способствует высвобождению Са++ из
внутриклеточного депо и активации ферментов (фосфолипазы,
протеазы и др.), накоплению арахидоновой кислоты, усилению
перекисного окисления липидов и деструкции клеточных мембран.
16.
17. Классификация эпилептических приступов
Генерализованные* Клонические
* Тонико-клонические
* Абсансы (типичные, атипичные, простые, сложные)
* Тонические
* Эпилептические спазмы
* Эпилептический миоклонус
* Миоклонус век (с абсансами или без него)
* Миоклонически-астатические
* Негативный миоклонус
* Атонические
* Рефлекторные генерализованные
18. Классификация эпилептических приступов
Фокальные эпилептические приступы – приступы, прикоторых начальные клинические и ЭЭГ-проявления
соответствуют вовлечению в процесс одной области
одного полушария мозга
А. Простые парциальные приступы
1. С моторными симптомами
а) фокальные моторные с маршем
б) фокальные моторные без марша
в) версивные
г) постуральные
е) фонаторные (вокализация или остановка речи)
негативные (остановка речи, пароксизмальная дизартрия или афазия,
стереотипное вербальное поведение)
позитивные (вокализация, речевые автоматизмы, палилалия, вербальные
галлюцинации)
19. Фокальные эпилептические приступы
2.С соматосенсорными илиспецифическими
сенсорными симптомами
а) соматосенсорные
б) зрительные
в) слуховые
г) обонятельные
д) вкусовые
е) приступы головокружения
3. С вегетативными
симптомами
(ощущения в эпигастрии,
рвота, бледность,
покраснение лица,
потливость, расширение
зрачков, непроизвольное
мочеиспускание)
20. Фокальные эпилептические приступы
4. С психическими симптомами (нарушение высшихмозговых функций)
а) дисфазические
б) дисмнестические
в) когнитивные (интеллектуальные - умственная
«диплопия», сновидные состояния, нарушения
ощущения времени)
г) аффективные (страх, злость или блаженство)
д) иллюзии
е) структурные галлюцинации
21. Фокальные эпилептические приступы
В.Сложные парциальные приступы1.Начинающиеся как простые парциальные с
последующей утратой сознания:
а) с признаками простых парциальных (с аурой)
б) с автоматизмами
2. Начинающиеся с нарушения сознания
а) только с нарушением сознания
б) с автоматизмами
22. АТОНИЧЕСКИЕ ПРИСТУПЫ
• Атонические или астатические припадки, включающиекратковременное лишение сознания пациентом, получили
свое название из-за потери мышечного тонуса и силы.
Атонические приступы чаще всего длятся до 15 секунд. При
наступлении атонических припадков у пациентов в
положении сидя может возникнуть как падение, так и
просто кивание головой. При напряженности тела в случае
падения стоит говорить о тоническом приступе. По
окончанию атонического припадка больной не помнит о
произошедшем. Пациентам, склонным к атоническим
приступам, могут рекомендовать ношение шлема,
поскольку такие приступы способствуют травмированию
головы.
23. МИОКЛОНИЧЕСКИЕ СУДОРОГИ
• Миоклонические приступы чаще всего характеризуютсябыстрыми подергиваниями в некоторых частях тела,
наподобие маленьких прыжков внутри туловища.
Касаются миоклонические припадки, в основном, рук, ног,
верхней части туловища. Даже у тех людей, кто не
страдает эпилепсией, могут возникать миоклонические
судороги при засыпании или пробуждении в виде
подергиваний либо рывков. Также к миоклоническим
судорогам относят икоту. У пациентов миоклонические
приступы касаются обеих сторон их тела. Длятся приступы
несколько секунд, потерю сознания не провоцируют.
24. АБСАНС
• Абсанс или petit mal чаще возникает в детском возрасте ипредставляет собой краткосрочную потерю сознания.
Пациент может остановиться, смотреть в пустоту и не
воспринимать окружающую действительность. При
комплексных абсансах у ребенка возникают некоторые
мышечные движения, например, быстрые моргания
глазами, движения рук или челюсти по типу жевания.
Длятся абсансы до 20 секунд при наличие мышечных
судорог и до 10 секунд при их отсутствии. При краткой
длительности абсансы могут многократно случаться даже
на протяжении 1 дня. Их можно заподозрить в том случае,
если ребенок способен иногда как бы отключаться и не
реагирует на обращение окружающих людей.
25. СИМПТОМЫ НОЧНОЙ ЭПИЛЕПСИИ
• Эпилептические приступы в процессе сна возникают у 30% пациентовс данным типом патологии. В данном случае наиболее вероятны
припадки накануне, во время сна или перед непосредственным
пробуждением.
• У сна существует быстрая и медленная фазы, в ходе которых головной
мозг имеет собственные особенности функционирования. При
медленной фазе сна электроэнцефалограмма фиксирует возрастание
возбудимости нервных клеток, индекса активности эпилепсии,
вероятности приступа. При быстрой фазе сна нарушается
синхронизация биоэлектрической активности, что приводит к
подавлению распространяемости разрядов электричества на
соседние отделы головного мозга. Это, в целом, уменьшает
вероятность возникновения приступа.
26.
• При укорачивании быстрой фазы снижается порогсудорожной активности. Депривация сна, наоборот,
повышает вероятность частых припадков. Если человек не
высыпается, он становится сонливым. Это состояние очень
похоже на медленную сонную фазу, провоцирующую
патологическую электрическую активность головного
мозга. Также приступы провоцируются и иными
проблемами со сном, например, даже единственная
бессонная ночь может стать для кого-то причиной
развития эпилепсии. Чаще всего при наличие
предрасположенности к заболеванию на развитие влияет
некоторый период, во время которого пациент имел
явный недостаток в нормальном сне. Также у некоторых
больных может повыситься острота приступов из-за
нарушений в режимах сна, слишком резких пробуждений,
от приема успокоительных средств или переедания.
27.
• Симптоматика ночных приступов эпилепсии, независимоот возраста пациента, может быть разнообразной. Чаще
всего ночным припадкам свойственны судороги,
тонические, клонические приступы, гипермоторные
действия, повторяющиеся движения.
• При лобной аутосомной ночной эпилепсии при приступах
пациент может ходить во сне, разговаривать, не
просыпаясь, испытывать страх.
• Все вышеназванные симптомы могут проявляться во
всевозможных сочетаниях у разных пациентов, поэтому
при постановке диагноза может возникать некая
путаница. Нарушения сна являются типичными
проявлениями различных патологий центральной
нервной системы, а не только эпилепсии.
28.
29.
30.
Рефлекторные эпилепсии.• Идиопатическая фотосенситивная затылочная
эпилепсия
• Другие формы эпилепсии с приступами,
возникающими вследствие зрительной
стимуляции
• Первичная эпилепсия чтения
• Стартл-эпилепсия (стимул-сенситивные
приступы)
31.
С 33 лет у пациентки отмечался дебют приступов, сопровождавшихся неприятными
ощущениями в голове, тахикардией, с последующей потерей сознания, оперкулярными
и жестовыми автоматизмами.
Длительность потери сознания составляла от 1 до 2 мин. В некоторых случаях после
фазы сложного парциального приступа (СПП) отмечалась фаза вторичногенерализованного судорожного приступа (ВГСП), когда возникали тонико-клонические
судороги в конечностях, длительностью до 1 мин.
Принципиально важно, что все пароксизмы провоцировались прослушиванием
музыки, относившейся к жанру «поп-музыки». Пациентка отмечала определенных
исполнителей и конкретные песни, вызывавшие у нее приступы.
Прослушивание классической и рок-музыки не вызывало возникновение приступа.
Немузыкальные звуки, а также мысли о музыке также не приводили к возникновению
пароксизма.
Со слов пациентки, приступ начинался через 1-2 мин. от начала песни в виде
неприятных ощущений в голове и появления тахикардии. Частота приступов – около 1
раза в неделю.
Через 10 лет отмечено присоединение редких неспровоцированных ночных вторичногенерализованных судорожных приступов. Отношение частоты спровоцированных
эпилептических приступов к спонтанным составляло 10:1.
Через 18 лет после дебюта эпилепсии были назначены препараты вальпроевой
кислоты в дозе 1000 мг в сут., что не привело к урежению приступов. Прием топирамата
150 мг в сут. в сочетании с карбамазепином 400 мг в сут. привел к прекращению
приступов на фоне прослушивания музыки, с их спонтанным возобновлением через 3
мес. в виде возникновения аналогичных по кинематике музыкогенных СПП.
32.
ВГСП более не возникали. При проведении ночного ВЭЭГ-мониторинга (на фоне
приема топирамата 150 мг в сут. и карбамазепина 400 мг в сут.) во время
бодрствования и сна в медиобазальных отделах левой височной области
зарегистрирована эпилептическая активность.
Во время ВЭЭГ-мониторинга пациентке дали прослушать песню, которая, с ее
слов, вызывала эпилептические приступы. На 2-й мин. прослушивания
обследуемая сообщила о появлении у нее ощущений «спутанности в голове».
Через 30 сек. после появления первых ощущений пациентка перестала
реагировать на окружающих, на вопросы не отвечала.
В этот момент у нее отмечались автоматизированные движения: пациентка
повторяла одну и ту же фразу, пыталась снять с себя диагностическое
оборудование.
Длительность пароксизма – около 3 мин. После окончания у пациентки
отмечалась спутанность сознания.
На ЭЭГ за 10 сек. до появления первых жалоб пациентки зарегистрировано
появление в левой заднелобно-височной области серийных острых волн,
комплексов острая медленная волна, амплитудой до 50 мкВ.
33.
Таким образом, можно говорить о возникновении у пациенткимузыкогенного эпилептического приступа, развившегося по схеме
«простой парциальный психический приступ с вегетативным
компонентом → аутомоторный эпилептический приступ», с источником
иктальной (постприступной) эпилептической активности в левой
височной области.
По данным МРТ головного мозга, у пациентки отмечались лишь признаки
начальной сосудистой энцефалопатии при отсутствии структурных
изменений мезиальных отделов головного мозга. Потенциальноэпилептогенных фокальных изменений не обнаружено
34. РЕФЛЕКТОРНАЯ ЭПИЛЕПСИЯ С ХОЛОДОВЫМ ТРИГГЕРОМ
• Больной П., 18 лет, студент технического вуза, родился от4-й, нормально протекавшей беременности. Роды в срок,
родовой период без особенностей, закричал сразу. Масса
тела при рождении 4400 г. С самого рождения
беспокойный, на фоне плача отмечался тремор
подбородка. На грудном вскармливании находился в
течение одного года. До трехлетнего возраста наблюдался
беспокойный ночной сон. При резких громких звуках
ребенок вздрагивал. Рос и развивался соответственно
возрасту. Половое созревание в срок. Из перенесенных
заболеваний — ОРВИ, пневмония, ветряная оспа. Успешно
учился в массовой школе. Наличие пароксизмальных
состояний в семье родители отрицают.
35.
• Первый приступ в возрасте 3,5 лет: мальчиквнезапно побледнел, «обмяк», был без сознания
около 30 секунд.
• С каким-либо провоцирующим фактором связать
возникновение приступа родители затрудняются.
Следующий приступ через 6 месяцев, со слов
матери, возник после того, как ребенок смотрел на
падающий снег. Наблюдалось резкое тоническое
напряжение мышц конечностей и туловища, утрата
сознания до одной минуты, с последующей
кратковременной дезориентацией, затем ребенок
уснул. В возрасте 5 лет — два атонических
припадка, потеря сознания около 30-40 секунд; в
обоих случаях ребенок играл на улице во время
снегопада.
36.
• В дальнейшем, с шестилетнего возраста, приступы тоникоклонических судорог, атонические приступы с потерейсознания до одной минуты с последующей
кратковременной дезориентацией и сонливостью
отмечались преимущественно в холодное время года.
Приступы провоцировались при виде снега, кроме того,
при тактильном контакте со снегом, льдом, холодной
водой, в том числе при попытке достать что-либо из
морозильной камеры. Один из приступов, со слов отца
пациента, развился после того, как он дал ребенку в руки
мороженое в летнее время.
• Более того, с 8-летнего возраста аналогичные приступы
разворачиваются в ответ на упоминание о снеге, льде,
холоде, в разговоре, при чтении соответствующей
литературы и просмотре телепередач.
37.
• Припадки легче провоцируются и становятся чаще на фоненедосыпания, утомления, психического стресса, бездеятельности;
реже отмечаются в периоды, когда больной увлечен чем-либо, на
фоне положительных эмоций, во время каникул, насыщенных
поездками, экскурсиями. В целом же частота приступов, неуклонно
возрастая, достигла 8-10 в холодное время года, 5-6 — в течение
теплого.
• Все приступы пациентом амнезировались, сообщает только, что
иногда перед приступом чувствует, что «белеет перед глазами»,
«деревенеют ноги», и если в этот момент начинает двигаться, то
приступ может и не развиться. С целью предотвращения припадков
избегает не только тактильных контактов с заведомо холодными
предметами, но даже мысленных представлений о них.
38.
• При обследовании пациента соматический иневрологический статус без патологии. Общие анализы
крови и мочи, биохимические показатели крови без
отклонений от нормы.
• При проведении ЭЭГ после депривации ночного сна, во
время вербальной и тактильной провокации (разговор о
снеге, прикосновение ладоней пациента ко льду)
зарегистрированы разряды высоких острых альфа- и тетаволн по всем отведениям, больше в задних. МРТ головного
мозга выявило умеренную гипотрофию полушарий
головного мозга. Субарахноидальные пространства слегка
расширены базально в зоне задней и средней черепной
ямки.
39.
Понятно, что полностью исключить подобные контакты, особенно в зимнее
время, нельзя; количество припадков у данного пациента в этот период
достигает 8-10, поэтому в качестве медикаментозной терапии больному
назначен тимонил-ретард (карбамазепин) 300 мг в сутки.
С целью исключения подкрепления условного рефлекса проведена
рациональная семейная психотерапия, корригирующая микросоциальную
среду больного, предусматривающая снижение вероятности стрессов,
сбалансированное отношение к больному, исключающее гиперопеку. Наряду
с этим рекомендован активный, насыщенный образ жизни, который должен
модулировать функциональное состояние потенциально нормальных и
функционально сохранных нейронов больного, в том числе нейронов
лимбического круга и неспецифической ретикулярной формации, тем самым
препятствуя вовлечению их в эпилептическую активность под воздействием
синаптической бомбардировки со стороны патологически измененных
нейронов.
С пациентом проводилась индивидуальная когнитивно-поведенческая
психотерапия, включающая разъяснение сути заболевания, создание
оптимистического взгляда на жизнь.
На фоне проводимого лечения приступов зафиксировано не было. По данным
ЭЭГ, отмечалась нормализация биоэлектрической активности. Пациент стал
спокойнее, активнее, многократно гулял на улице во время снегопада.
40.
• Гиперэкплексия (синонимы - усиленныйрефлекс испуга, болезнь испуга, болезнь
Кока) - редкое генетически
детерминированное заболевание,
основным проявлением которого является
усиленный рефлекс испуга в сочетании со
значительным повышением мышечного
тонуса в ответ на неожиданные слуховые,
соматосенсорные и зрительные стимулы.
41.
• В 1962 г. О. Kok и G.W. Bruyn [1] описали семью сзаболеванием (прослеживался аутосомно-доминантный
тип наследования), которое проявлялось с рождения
флексорным мышечным гипертонусом, усилением
рефлекса испуга и эпилепсией (у отдельных членов семьи).
Рефлекс испуга иногда сопровождался генерализованным
повышением мышечного тонуса с последующим падением,
а мышечный гипертонус становился менее выраженным с
возрастом. В шести описанных авторами поколениях семьи
было найдено 29 человек, у которых отмечались эти
симптомы. Данное описание во многом напоминало
клинический случай, описанный позже Н. Stevens «Прыгающий француз из штата Мэн»
42. Провоцирующие факторы при рефлекторных приступах
* Зрительные стимулы (мелькающий свет,фотосенситивные паттерны)
* Мыслительный процесс (приступы,
индуцированные
мышлением и праксисом)
* Музыка
* Еда
* Чтение, разговор по телефону
* Горячая вода
* Резкий звук (стартл-эпилепсия)
43.
44.
45. ПОВЕДЕНИЕ БОЛЬНЫХ ЭПИЛЕПСИЕЙ
• Эпилепсия воздействует не только на состояние здоровья пациента,но и на его поведенческие качества, характер и привычки.
• Психические нарушения у эпилептиков возникают не только по
причине приступов, но и на основе социальных факторов, которые
обусловлены общественным мнением, предостерегающим от
общения с такими людьми всех здоровых.
• Чаще всего у эпилептиков изменения характера касаются всех
областей жизни.
• Наиболее вероятно возникновение медлительности, медленного
мышления, тяжеловесности, вспыльчивости, приступов проявления
эгоизма, злопамятности, обстоятельности, ипохондричности
поведения, склочности, педантизма и аккуратности.
46. ПОВЕДЕНИЕ БОЛЬНЫХ ЭПИЛЕПСИЕЙ
• Во внешности также мелькают характерные дляэпилепсии особенности. Человек становится сдержанным
в жестикуляции, медлительным, немногословным, его
мимика оскудевает, черты лица становятся мало
выразительными, возникает симптом Чижа (стальной
блеск глаз). При злокачественной эпилепсии постепенно
развивается слабоумие, выражаемое в пассивности,
вялости, равнодушии, смирении с собственным
диагнозом. У человека начинает страдать лексикон,
память, в конце концов, пациент ощущает полное
равнодушие ко всему вокруг, помимо собственных
интересов, что выражается повышенным эгоцентризмом
47. Диагноз эпилепсии -
Диагноз эпилепсии Клинико-электро-анатомическийАнализ жалоб, сбор анамнеза,
неврологический осмотр,
нейропсихологическое тестирование,
анализ данных ЭЭГ, нейровизуализации!
48. НЕВРОЛОГИЧЕСКИЙ ОСМОТР включает в себя выявление:
• Очаговые неврологические симптомов• Нарушений высших психических функций
• Ориентировочную оценку интеллекта и
поведения
• Визуальную регистрацию эпиприступов:
абсансов, миоклоний, негативных миоклонусов
(атонических)
49.
50. ЦЕЛИ ЭЭГ-ИССЛЕДОВАНИЯ
* Оценка биоэлектрической активности головногомозга
* Определение характера патологической
активности:
- локализация эпилептического очага
- электрическая характеристика приступа
* Контроль эффективности терапии
51. МЕТОДЫ ЭЭГ-ИССЛЕДОВАНИЯ
• Рутинная ЭЭГ (30минут)
• ЭЭГ-мониторинг
(более 1 часа)
• Видео-ЭЭГмониторинг
• ЭЭГ сна –
полисомнография
52. Детская абсанс-эпилепсия: ЭЭГ
53. МЕТОДЫ НЕЙРОВИЗУАЛИЗАЦИИ позволяют:
* Исключить жизнеугрожающиесостояния
* Определить характер
структурного дефекта головного
мозга
* Определить локализацию
патологического очага
* Определить прогноз
54. Структурные изменения в головном мозге при туберозном склерозе
• Корковые туберсы располагаютсяв виде выступов над единичной
или прилегающими бороздами.
Они расширяют борозду и
сглаживают грань между серым и
белым веществом.
• Субэпендимальные узлы
визуализируются в стенках
боковых желудочков, реже — в
стенках III и IV желудочков мозга,
с возрастом в субэпендимальных
узлах происходит постепенное
отложение кальция.
Фото из личного архива автора
55.
ТестПолная панель для диагностики
эпилепсии (53 гена)
Эпилепсия у младенцев 38 генов
Эпилепсия у детей 40 генов
Эпилепсия у подростков 21 ген
Прогрессирующие миоклонус
эпилепсии 12 генов
Гены
56. МРТ: большая врожденная порэнцефалическая киста
57. ДИАГНОЗ ЭПИЛЕПСИИ (согласно комиссии ILAE, 2001)
* Описание пароксизмального события (возможнопо данным анамнеза)
* Классификация приступа (анамнез, визуальное
наблюдение, ЭЭГ)
* Диагностика формы эпилепсии
(клиника+ЭЭГ+нейровизуализация)
* Установление этиологии (МРТ, биохимические
исследования,кариотипирование, мышечная
биопсия и т.д.)
* Диагностика сопутствующих заболеваний и
установление степени инвалидизации
58. Дифференциальная диагностика эпилепсии
около20%
больных
получают
хроническую
противоэпилептическую медикаментозную терапию
ошибочно!!!
психогенные
«псевдоэпилептические»
приступы
(расстройства личности, тревожные и соматоформные
расстройства)
соматогенные приступы (синкопы, мигрень, преходящие
нарушения кровообращения)
нейрогенные приступы (дискинезии, тики, панические
атаки)
59. Основные различительные признаки эпилептических и псевдоэпилептических приступов
ПризнакПсевдоэпилептические
приступы
Эпилепсия
провоцирующий фактор
Всегда!!!
может быть
начало и частота и
продолжительность
постепенное, частота очень
высокая, минуты и десятки
минут
внезапное, частота зависит от
тяжести процесса, обычно
короткая
сознание
может быть изменено, но не
утрачено
как правило утрачено
судороги
асимметричные,
аритмичные, не
соответствуют топической
нейрофизиологии
ритмичные, симметричные
движения
беспорядочные, колотящие,
вращения, вычурные с
признаками произвольности
ритмичные, тонические,
клонические, миоклонические,
непроизвольные
реакция зрачков на свет
сохранна
отсутствует
60. Основные различительные признаки эпилептических и псевдоэпилептических приступов
ПризнакПсевдоэпилептические
приступы
Эпилепсия
глаза
закрыты, при пассивном
открывании пациент
оказывает сопротивление
открыты, движения
дискоординированы
неврологическая
органическая симптоматика
нет
есть
травматизм
нет
есть
непроизвольное
мочеиспускание
почти никогда
часто
после припадка
симптоматики нет
сон, вялость, парезы
демонстративность
всегда происходит в
присутствии третьих лиц
нет
изменения на ЭЭГ
нет
есть
61.
При появлении «ауры» - необычного состояния – предвестника приступанеобходимо:
1. Положить пациента на плоскую кровать или пол,
2. Перенести в безопасное место (дальше от воды, уличного движения,
острых предметов и углов)
3. расстегнуть одежду, особенно у горла.
4. под голову положить подушку/свернутую куртку.
5. Во время приступа больного нельзя переносить, кроме тех случаев,
когда ему может угрожать опасность, например, на проезжей части,
возле огня, на лестнице или в воде.
62.
Держать больного, ограничивая его движения.Пытаться открыть рот больного, даже если произошло прикусывание
языка/щек, чтобы не усилить травму, которая уже произошла в
начале приступа.
Ни в коем случае не допускайте запрокидывания головы, так как
есть риск западения языка и пациент может задохнуться!
Поливать больного водой.
Делать искусственное дыхание.
После приступа пытаться разбудить больного, встряхивая его,
постукивая, давая нюхать острые запахи или применяя какие-либо
другие способы.
63.
После приступа у пациентаможет быть слабость,
истощение. Необходимо дать
пациенту возможность
восстановиться.
Нужно оставаться рядом и
дождаться, когда закончится
период постприступной
спутанности сознания и сознание
полностью восстановится. *
Если вслед за приступом у больного возникает
возбуждение, неадекватное поведение, либо
агрессивные действия по отношению к окружающим,
важно сохранять спокойствие и самообладание.
Умеренно сдерживать пациента в его проявлениях,
при этом минимально провоцировать его на
противодействие.*
*http://www.neuroplus.ru/bolezni/epilepsiya/pervaya-pomoshch-pri-pristupeepilepsii.html (27.03.14)
64. Лечение эпилепсии
Лечение эпилепсии
1857 - соли брома
1912 - фенобарбитал
1938 - дилантин (фенитоин) дифенин
1946 - тридион (триметадион) триметин
1954 - майсолин (примидон) гексамидин
1960 - заронтин (этосуксимид) суксилеп
1974 - тегретол (карбамазепин) финлепсин
1975 - клонопин (клоназепам)
1978 - депакин (VPA) конвульсофин
1990 - ламотриджин ( ламиктал )
1995 – топирамат (топамакс)
1999 – леветирацетам (кеппра)
2009 – лакосамид (вимпат)
2012 – зонегран
2014 – файкомпа
2017 - бривиак
65. ТРЕБОВАНИЯ К АНТИЭПИЛЕПТИЧЕСКИМ ПРЕПАРАТАМ
- Высокая эффективность- Широкий спектр терапевтического
воздействия
- Отсутствие реакции аггравации
- Хорошая переносимость
- Доступность для населения
66. Классификация антиэпилептических препаратов (комиссия ILAE)
1.2.
3.
4.
Базовые АЭП: вальпроаты и группа карбамазепина.
«Промежуточные» АЭП: сукцинимиды и
бензодиазепины.
Новые АЭП: топирамат (топамакс, макситопир),
левитирацерам (кеппра), ламотриджин (ламиктал,
ламолеп), лакосамид (вимпат), тиагабин, вигабатрин,
фелбамат, окскарбазепин, габапентин, зонисамид
(зонегран), файкомпа (перампонел).
Старые АЭП: барбитураты и гидантоины
67.
• При симптоматической эпилепсии необходимопроводить лечение основного заболевания
• Если это сделать невозможно, то основными
средствами лечения становятся препараты,
действие которых направлено на патогенетические
процессы развития эпилепсии.
• Противоэпилептические препараты являются
основными в лечении симптоматической
эпилепсии.
68.
• До начала лечения целесообразно провестиразъяснительную работу с больным и членами его семьи.
• Следует обсудить цели лечения, преимущества
назначенного препарата, его возможные побочные
действия, включая аллергические реакции, возможную
смену дозы препарата или его замену.
• Следует обратить особое внимание на целесообразность
ведения дневника приступов.
69.
• Основной целью лечения больных эпилепсией являетсяпредотвращение или уменьшение (по интенсивности и
частоте) приступов (потеря или нарушение сознания,
поведенческие и вегетативные расстройства и др.),
наблюдаемых при периодически возникающих приступах
различных форм эпилепсии.
• Начинать лечение рекомендуется с применения одного
препарата (монотерапия)
• Принцип монотерапии – «один больной - один врач один препарат» является ведущим принципом терапии
больных эпилепсией
70. ПРЕИМУЩЕСТВА МОНОТЕРАПИИ
! Значительно снижается риск возникновенияпобочных эффектов
! Снижается риск тератогенеза
! Отсутствует отрицательное взаимодействие между
различными антиэпилептическими препаратами
! Удобство приема одного препарата
! Меньшая стоимость лечения
71.
• При подборе ПЭП учитывают химические свойствапрепарата, период его полураспада, элиминацию —
биотрансформацию (метаболизм) и экскрецию
(выделение).
• Скорость элиминации лекарственного средства
определяет длительность его действия.
• Если препарат вводится через промежутки времени,
меньшие его элиминации, происходит нарастание его
концентрации в плазме.
• Потому желательно, чтобы интервалы между приемом
разовых доз ПЭП соответствовали скорости их
элиминации.
72.
• Дозу ПЭП целесообразнее подбирать с учетом массы телапациента.
• Рекомендуется начинать лечение с малой дозы с
постепенным ее повышением для достижения
клинических результатов при минимуме побочных
реакций.
• После того как достигнут желаемый эффект, следует (при
наличии такой возможности) определить уровень ПЭП в
крови. Если приступы прекращаются при относительно
небольшой дозе препарата, нет необходимости повышать
дозу.
73.
• Условия успешного лечения:• 1) индивидуальный подбор лекарств и их доз
• 2) непрерывность
• 3) длительность
• 4) комплексность
• 5) преемственность лечения.
• При правильном использовании ПЭП возможно
подавление приступов у 70—80%
• больных, в том числе у 60% — полное
74.
В процессе лечения больных эпилепсиейнеобходим систематический контроль
неврологов и психиатров за формированием
эпилептоидных черт личности –
агрессивности, злобности, назойливости,
эксплозивности, снижения интеллектуальных
функций
75.
• Наряду с информацией о состоянииклинической картины, необходим и
контроль за динамикой результатов ЭЭГисследований
76.
• К лекарственным препаратам, применяемым приэпилепсии, предъявляют определенные требования:
• желательно, чтобы ПЭП можно было принимать внутрь,
поэтому ПЭП должны хорошо всасываться из ЖКТ, хорошо
проникать через ГЭБ, обладать высокой активностью и
значительное время сохранятся в крови в относительно
стабильной концентрации,
• Седативный, снотворный и другие эффекты
неаллергической и аллергической природы крайне
нежелательны, так как ПЭП принимают в течение многих
месяцев и лет.
77.
• При их использовании не должны возникать кумуляция, привыкание илекарственная
• зависимость, они должны обладать малой токсичностью и большой
широтой терапевтического действия.
• Желательно, чтобы они были эффективны при разных формах
эпилепсии, что особенно важно при лечении смешанных ее форм
• Каждая из этих групп характеризуется определенным спектром
противоэпилептического действия.
• Лечение каждой из форм эпилепсии проводят определенными
противоэпилептическими препаратами.
• Основным критерием выбора препарата является форма эпилепсии и
тип припадка.
• Поэтому и классифицируют противоэпилептические средства, обычно
исходя из их применения при определенных формах эпилепсии
78.
79.
80.
81.
82.
83. ПРЕПАРАТЫ ВАЛЬПРОЕВОЙ КИСЛОТЫ (ДЕПАКИН, КОНВУЛЬСОФИН)
* Препараты выбора в лечении большинства формидиопатической генерализованной и
парциальной эпилепсии, а также криптогенной
генерализованной эпилепсии
* Дозировки (средние): 600-1800 мг\сут, 30-50
мг\кг\сут. ОБЯЗАТЕЛЬНО – титрование дозы!!!
* Возможные побочные эффекты: прибавка веса,
алопеция, тошнота, тромбоцитопения, тремор,
гипотиреоз, гепатит (редко)
84. Препараты группы карбамазепина (финлепсин)
* Препараты выбора в лечении большинства формсимптоматической парциальной эпилепсии
* Высокая эффективность при эпилепсии с
изолированными генерализованными
судорожными приступами
* Дозировки: 400-1000 мг\сут, 10-30 мг\кг\сут
* Возможные побочные эффекты: сыпь, диплопия,
вялость
85. ПРЕПАРАТЫ БАРБИТУРОВОЙ КИСЛОТЫ
* Препараты: фенобарбитал, гексамидин, бензонал* Эффективны при парциальных формах эпилепсии
и при изолированных генерализованных
судорожных приступах
* Эффективны при неонатальных судорогах
• Дозировки фенобарбитала: 50-200 мг\сут (3-5
мг\кг\сут) в 1-2 приема
• ПОБОЧНЫЕ ЭФФЕКТЫ:
Сонливость, гиперактивность, снижение
концентрации внимания, школьной
успеваемости, тошнота, рвота дисменорея
86. ПРЕПАРАТЫ СУКЦИНИМИДА
* Высоко эффективны при всех типах абсансов имиоклонических приступов
* Дозировки: 500-1000 мг\сут (15-30 мг\кг\сут)
* Применяется 2-3 раза в сутки
* Возможные побочные эффекты: сонливость,
головокружение, рвота
87. ПРИМЕНЕНИЕ БЕНЗОДИАЗЕПИНОВ
* Препараты: клоназепам, реланиум, радедорм,фризиум
* Применяются только как добавочные!!!
* При всех формах эпилепсии с частыми и
серийными приступами
* Возможные побочные эффекты: сонливость,
снижение внимания, психозы, слюнотечение,
нарушения дыхания
* NB! Постепенная потеря эффективности –
значимый «-» этой фармгруппы.
88.
• I. Генерализованные формы эпилепсииБольшие судорожные припадки
(grand mal; тонико-клонические судороги):
• Вальпроевая кислота (1000- 2500 мг/сут)
• Ламотриджин (100-200 мг/сут)
• Малые приступы эпилепсии
• (petit mal; absense epilepsia):
• Этосуксимид (1000-1500 мг/сут)
• Вальпроевая кислота (1000- 2500 мг/сут)
89.
II.Фокальные формы эпилепсии
Вальпроевая кислота (1000- 2500 мг/сут)
Карбамазепин (600 – 1200 мг/сут)
Топирамат (200-600 мг/сут)
Ламотриджин (100-200 мг/сут)
Зонисамид (100-500 мг/сут)
В качестве дополнительных препаратов:
Леветирацетам (1000-3000 мг/сут)
Лакосамид (100-400 мг/сут)
Перампанел (2-8 мг/сут)
90. Отмена противоэпилептических препаратов
приступать к отмене лечения эпилепсии можно приследующих условиях:
• 1) Отсутствие всех видов пароксизмов (ремиссия) в
течение 3(5) лет. Перед началом постепенной отмены
ПЭП проводят контрольное ЭЭГ после 3-дневной отмены
ПЭП.
• 2) Регресс имевшихся ранее характерных для эпилепсии
изменений на ЭЭГ (пароксизмальная активность,
дизритмия и пр.) и возникающая в связи с этим стойкая
нормализация ЭЭГ.
• 3) Отсутствие изменений личности и значительных
91.
• С учетом этих критериев больного постепенно(примерно в течение года) под контролем ЭЭГ
переводят с комбинированной терапии на
монотерапию, при этом сохраняется прием
препарата, который обеспечивает основной
лечебный эффект или является специфическим
для лечения имевшихся у больного ранее
припадков.
• Если перевод на монотерапию не сопровождается
обострением заболевания и ухудшением
показателей на ЭЭГ в течение 6—12 мес, то
можно приступить к снижению суточной дозы и
оставшегося (основного) ПЭП. Сначала на 1/3 (в
течение 6 мес), затем на 2/3 (6 мес) и закончить
92.
• После этого больной наблюдается без леченияПЭП в течение года.
• В этот период желателен ЭЭГ-контроль 2—3 раза
в год. Если весь период снижения доз ПЭП и год
после их отмены проходят благополучно, то
можно сделать заключение о практическом
выздоровлении больного от эпилепсии, но и
после этого больному следует соблюдать
определенный режим, не допуская факторов,
провоцирующих эпилептические проявления
(прием алкоголя, перегревание, депривация сна и
др.)
93.
• Если у больных имеется грубая церебральнаяпатология со стойкой органической
неврологической симптоматикой (ДЦП,
цистоцеркоз, токсоплазмоз мозга, последствия
контузии головного мозга и т.п.), то даже в случае
успешного лекарственного лечения вторичной в
таких случаях эпилепсии, по-видимому, должен
сохраняться прием минимальной
поддерживающей дозы ПЭП
94. ПРИЧИНЫ ОТСУТСТВИЯ ЭФФЕКТИВНОСТИ АЭП
!!! наличие прогрессирующего заболевания илигрубого структурного дефекта головного мозга
!!! неправильно установленный диагноз эпилепсии
!!! неадекватный выбор препарата
!!! неадекватная дозировка
невыполнение пациентом условий лечения
95. Срыв медикаментозной ремиссии
• Самостоятельная отмена\изменение дозыАЭП
• Нарушение режима приема АЭП
• Несоблюдение общего режима (алкоголь,
депривация сна и т.д.)
• Необоснованная замена АЭП
• Отсутствие коррекции дозировки
96. Показания к нейрохирургическому лечению.
• Показанием к хирургическому лечению эпилепсииявляются случаи ее фармакорезистентности.
• При парциальной эпилепсии для установления факта
резистентности необходимо убедиться в отсутствии
эффекта трех классов препаратов — карбамазепинов,
вальпроатов и по крайней мере одного из новых
лекарственных средств.
• Резистентными признают также больных, у которых
отмечаются явления лекарственной непереносимости.
97.
• При этом хирургический метод лечения эпилептическихпароксизмов чаще применяется при вторичном ее
происхождении, прежде всего в тех случаях, когда их
причиной оказываются объемные, спаечные или
рубцовые процессы в полости черепа.
• Целью нейрохирургического вмешательства обычно
является по возможности полная резекция
эпилептогенной зоны.
• При невозможности удаления эпилептогенной зоны, в
частности, при ее недоступности, оперативное
вмешательство может быть направлено на
предотвращение генерализации эпилептических
разрядов.
98.
• Хирургическое лечение включает открытые,стереотаксические или сочетанные оперативные
вмешательства, позволяющие воздействовать как на
поверхностные, так и на глубинные очаги
пароксизмальной активности, а также на пути
распространения судорожного разряда или снижения
судорожной «готовности» головного мозга.
• Из открытых операций по показаниям выполняется
гиректомия, передняя височная лобэктомия, с
ограниченной гирэктомией лобной или теменной долей
мозга в расширенной эпилептической зоне
99.
Стереотаксическая деструкция подкорковыхобразований производится одномоментно или
поэтапно, односторонне или двусторонне.
Операции выполняются на следующих структурах:
Таламических(вентролатеральное ядро и
срединный центр);
• Субталамических(поля Фореля);
• Стриопалидарных(бледный шар);
• Медиобазальных височных(миндалевидное тело)
100.
• Необходимо отметить, что хирургическоелечение больных эпилепсией в настоящее время
рассматривается не как завершающий этап
лечения фармакорезистентных форм
симптоматической эпилепсии, а как один из
факторов воздействия на патологический
процесс. После операции больным, даже с
отмечаемой ремиссией эпиприпадков, требуется
продолжать противоэпилептическое лечение в
течение 3-5, лет, а в случаях их сохранения или
рецидива употреблять их постоянно всю жизнь.
101.
102. VNS - терапия
Метод заключается в проведении постоянной стимуляции блуждающегонерва. Принцип вмешательства заключается в имплантации генератора
импульсов, который по кабелю постоянно подаёт электрические
импульсы с заданными врачом параметрами на электрод, который
находится на левом блуждающем нерве.
Методика позволяет предотвратить патологическую эпилептическую
активность и, тем самым, уменьшить их частоту и тяжесть. VNS-терапия
мире применяется с 1990 года и изначально применялась для лечения
эпилепсии, однако в ходе лечения данных больных было установлено
что методика также эффективна в лечении тяжелых депрессий.
Успешная VNS терапия приводит к снижению частоты и тяжести
приступов. Оптимальный уровень снижения достигается за период до
нескольких месяцев до 1-2х лет, имеет стойкий эффект и потенциально
усиливается со временем.
Противопоказано пациентам перенёсшим билатеральную или левую
цервикальную ваготомию
103. КЕТОГЕННАЯ ДИЕТА
• Синдром дефицита транспортера глюкозы I типа (GLUT1) (синонимы— Glut1-DS, G1D или De Vivo Disease) относится к редким
генетическим расстройствам с преимущественным поражением ЦНС.
Заболевание впервые описано в 1991 г. К настоящему времени в
мире зарегистрировано около 500 таких пациентов. Частота GLUT1
не зависит от пола, расы и национальности
• Среди генетических аспектов GLUT1 рассматриваются мутации в гене
SLC2A1, чаще спонтанные, хотя в некоторых семьях описывается
аутосомно-доминантное наследование. Редко GLUT1 наследуется по
аутосомно-рецессивному типу.
• Ребенок с GLUT1 при рождении не имеет фенотипических
особенностей. В дальнейшем заболевание развивается по двум
вариантам: классическому — эпилептическому (у 90% пациентов) и
неэпилептическому (у 10% больных). Для классического варианта
характерна манифестация в первые месяцы жизни в виде
полиморфных эпилептических приступов: генерализованных тоникоклонических, миоклонических, атипичных абсансов, атонических и
104.
• В настоящее время единственным эффективнымсредством лечения детей с GLUT1 является кетогенная
диета (КД). Высокожировая низкоуглеводная кетогенная
диета сопровождается образованием кетоновых тел,
которые способны проникать через
гематоэнцефалический барьер с помощью транспортера
MCT-1 и обеспечивать альтернативный энергетический
метаболизм в ЦНС.
• Метод КД был разработан раньше для лечения
фармакорезистентной эпилепсии. Как свидетельствуют
данные литературы и результаты собственных
наблюдений, использование КД при эпилепсии позволяет
достичь положительного эффекта в виде снижения
частоты приступов на 50—75% более чем у половины
пациентов и полное прекращение приступов — у 18%. В
105. Примерное меню
Энергетическая ценность — 1430 ккал,белок — 19,8 г/сут, углеводы — 16 г/сут,
жиры — 143 г/сут.
Завтрак
Творог Агуша 50 г
Масло сливочное 27 г
Сливки 35% 24 г
Морковь 18 г
Обед
Щи из св. капусты, вегетарианские
150 г
Сметана «Валио» 15 г
Мясо отварное (говядина) 12 г
Масло растительное
рафинированное 24 г
Огурцы свежие 35 г
Полдник
Кефир жирный 93 г
Сыр «Российский» 10 г
Масло растительное
рафинированное 30 г
Ужин
Горбуша отварная 13 г
Капуста цветная 85 г
Масло сливочное 82,5% 20 г
Масло растительное
рафинированное 18 г
106.
107. Продукты, запрещенные при эпилепсии:
• сахар;любые сладости, особенно приготовленные из муки разных видов.
мучные изделия любого вида (макароны, хлеб, пельмени);
обезжиренные продукты любого типа;
алкоголь;
газированные напитки;
напитки, содержащие кофеин;
Углеводы в диете при эпилепсии запрещены
сладкие фрукты, ягоды (груши, персики, абрикосы, малина,
клубника, черешня строго запрещены);
• крахмалистые овощи (картофель, тыква, батат);
• бобовые любого типа.
• Ни кофе, ни крепкий чай любого вида, ни сладкое при эпилепсии,
нельзя ни в коем случае. А любая сладость, даже самая
натуральная, приближает человека к очередному приступу.
108. Что можно есть?
мясо не диетическое: говядина, телятина, свинина будут отличной основой
рациона, желательный способ приготовления: варка, на пару;
птица без ограничений;
субпродукты, в особенности – печень, сердце или мозги, подойдут как
птичьи субпродукты, так и животного происхождения;
морепродукты – кальмары, мидии, креветки, морская капуста не только
богаты необходимым белком и жирами, но также содержат множество
полезных веществ, благотворно влияют на другие системы организма;
рыба жирных сортов, приготовленная любым способом, наиболее полезна
она в запеченном, отварном виде и при готовке на пару;
молоко и любые молочные продукты, некоторые сыры при эпилепсии
особенно полезны;
кисломолочные продукты;
яйца;
орехи (кешью, миндаль, грецкие, фундук, кедровые).
различные растительные масла, наиболее полезными из них считаются
кокосовое, льняное, оливковое и подсолнечное.
109. Что можно есть?
• Разрешены фрукты с малым содержаниемсахаров: яблоки, грейпфруты, ананасы,
апельсины.
• Список разрешенных овощей также жестко
ограничен. Пациенту с эпилепсией можно
добавить в рацион немного зелени,
огурцов, помидоров, капусты.
110. ЭПИЛЕПТИЧЕСКИЙ СТАТУС И ЕГО ЛЕЧЕНИЕ
По определению экспертов ВОЗ, эпилептический статус представляет собой
фиксированное эпилептическое состояние, возникающее вследствие
продолжительного эпилептического припадка или припадков,
повторяющихся с
короткими интервалами.
При ЭС в межприступном периоде сознание не восстанавливается. При ЭС
джексоновских припадков сознание может быть сохранено. Варианты ЭС
соответствуют типам эпилептического припадка.
Если между припадками сознание восстанавливается, это называется
серией судорожных припадков.
ЭС – неотложное состояние, при котором необходимо быстрое и
интенсивное лечение для предотвращения значительного повреждения
мозга и смертности.
111.
Вариантов эпилептического статуса столько, сколько форм эпилептических
припадков.
Поэтому при эпилептическом статусе возможны различные фокальные и
генерализованные судорожные и бессудорожные эпилептические
пароксизмы.
При пролонгированном эпилептическом статусе длительность
составляющих
его припадков сокращается, наступает мышечная атония, исчезают
реакции на
болевые раздражители, нарастают дыхательные и гемодинамические
нарушения,
углубляются проявления комы.
Все это ведет к тому, что до сих пор при эпилептическом статусе весьма
значительна смертность. По данным В.А. Карлова, в Москве при
эпилептическом
статусе она составляет около 6% в условиях отделений реанимации
крупных
больниц и 19% - в больницах, не располагающих реанимационным
отделением
112. ЭПИЛЕПТИЧЕСКИЙ СТАТУС
это патологическое состояние,характеризующееся эпилептическими
припадками длительностью более 5 мин,
либо повторяющиеся припадки в
промежутке между которыми функции ЦНС
полностью не восстанавливаются
113. Эпилептический статус
• частота в пределах 20 на 100 000населения и приблизительно
трехкратное увеличение частоты у
представителей негроидной расы
• встречаемость статуса выше у мужчин, с
преобладанием в раннем детстве и
пожилом возрасте
• смертность от ЭС генерализованных
судорожных припадков находится в
пределах 10-20% и достигает 80% при
симптоматическом статусе.
114. Факторы провокации ЭС (Карлов В.А. 2002)
• Депривация сна и нарушение режима приема АЭП30%
• Алкогольные эксцессы
20%
• Обострение некурабельной эпилепсии
15%
• Быстрое снижение дозировки АЭП
14%
• Соматическое заболевание
6%
• Воздействие нескольких факторов
30%
• Отсутствие факторов провокации
13%
115. Рефрактерный ЭС
• эпилептический статус, некупируемый врезультате назначения препаратов первой и
второй очереди выбора при длительности его
более 30 мин.
• Вероятность неблагоприятного исхода
пропорциональна длительности статуса
116. Клинико-лабораторные изменения, возникающие во время эпилептического статуса
• Общие изменения: КЩС, уровня глюкозы,артериального давления
• Дополнительные изменения: травмы челюсти,
головы, аспирационная пневмония,
повреждения опорно-двигательного аппарата,
отек легких, аритмии, инфаркт миокарада,
эксикоз, ДВС-синдром, лейкоцитоз, плейоцитоз
в СМЖ.
117. Традиционное лечение ЭС
• Терапия на месте• В машине скорой помощи
• В реанимационном отделении
118. Алгоритм купирования эпилептического статуса
• Предотвращение травматизма• Доступ к кубитальным венам
• Восстановление проходимости дыхательных
путей
• в/в медленно препарат первой очереди выбора
из группы бензодиазепинов – диазепам
(седуксен, реланиум, сибазон) по 2-4 мл на 10
мл изотонического раствора.
• в/в медленно лоразепам 4 мг (1 ампула по 1 мл),
действие до 12 часов, не оказывает негативного
влияния на дыхание и гемодинамику.
119.
При тяжелом ЭС и задержке госпитализации при отсутствии эффекта от
повторного введения седуксена становится обоснованным переход на
барбитураты ультракороткого действия: гексенал или тиопентал-натрия.
Данные препараты вводятся внутривенно в виде 1% раствора. Вводить следует
медленно, в дозе не более 300—400 мг. Следует помнить, что данные
препараты оказывают мощное угнетающее воздействие на дыхательный центр
и при их передозировке возможна остановка дыхания центрального генеза,
поэтому медицинскому персоналу, не имеющему клинического опыта работы с
данными препаратами в условиях стационара, рекомендовать их для
использования на этапе скорой медицинской помощи нецелесообразно.
Вместо тиопентал-натрия может вводиться раствор оксибутирата натрия в/м 1
мл 10% на 10 кг массы тела или в/в — 20% раствор 10 мл медленно 1—2 мл в
мин.
Следует помнить, что данную расчетную дозу следует вводить на физрастворе,
в/в, капельно, медленно в течение 15—20 минут.
При быстром, струйном, в/в введении данный препарат сам по себе может
вызвать возникновение судорожного синдрома.
120.
• Объективным показателем достаточности наркоза являетсясужение зрачков, при этом учитывают состояние дыхания, пульса,
АД.
Параллельно ведется наблюдение за состоянием сердечной
деятельности, КОС, а также проводится соответствующая коррекция
нарушенных функций.
В реанимационном отделении лечебные мероприятия направлены
на нормализацию основных параметров гомеостаза, устранение
ДВС-синдрома, улучшение микроциркуляции и полное устранение
судорожного синдрома.
• Целесообразно подключить больного к системе для внутривенного
введения жидкости, поставить постоянный катетер.
121. Лечение эпилепсии у женщин: беременность и грудное вскармливание
• Серьезное внимание применению лекарственныхпрепаратов при беременности начали уделять в 60-х гг.
XX века, когда разразилась «талидомидовая» трагедия.
• Талидомил, широко применявшийся в качестве
успокаивающего и снотворного средства, стал причиной
рождения более 10 тыс. детей с уродствами
122.
123.
124.
125.
• Немецкий химик Отто Амброс занималсяизучением отравляющих газов.
Заключенные концентрационного лагеря
«Освенцим» казались ему идеальными
лабораторными животными. За
чудовищную манеру постановки научных
экспериментов он был в 1948 году
приговорен к 8-летнему заключению.
126.
127.
• В 1954 году Амброс досрочно вышел на свободу иустроился на работу в крупную фармацевтическую
компанию Grünenthal. Вскоре после этого компания
запатентовала новую молекулу. Генрих Мюктер, научный
директор Grünenthal, радостно заявил, что молекулу
удалось найти «совершенно случайно».
• Существует гипотеза, что Отто Амброс синтезировал
молекулу талидомида еще в 1944 году в процессе своих
научно-практических изысканий в Освенциме. При
регистрации новой молекулы в Grünenthal заявили, что
они уже провели большое количество испытаний на
людях. Когда и где были проведены эти испытания,
осталось загадкой.
128.
• Как бы то ни было, талидомид был зарегистрирован вкачестве анксиолитического (снижающего тревожность)
средства. Противосудорожный эффект, ради которого
препарат задумывали, оказался незначительным. Однако у
нового лекарства обнаружился прекрасный
успокаивающий и снотворный эффект. С заманчивым
рекламным слоганом «Глубокий естественный сон,
длящийся всю ночь» талидомид вышел на рынок.
• В августе 1958 года компания Grünenthal разослала
информационные письма с сообщением, что талидомид
препарат прекрасно справляется с симптомами раннего
токсикоза беременных — беспокойством, тошнотой,
бессонницей. Препарат был назван «лучшим лекарством
для беременных и кормящих матерей» и уже через 2 года
продавался в 46 странах.
129.
• Один из сотрудников лаборатории Grünenthal весной 1956года дал препарат своей беременной жене. 25 декабря 1956
года она родила девочку без ушей — первую жертву
талидомида. Никто не забил тревогу — дети с пороками
развития рождались и раньше. Но через несколько лет
количество детей с фокомелией («тюленьими лапами» —
врожденным недоразвитием конечностей) выросло
настолько, что игнорировать этот всплеск было невозможно.
• Уже в 1961 году в медицинских журналах появились
публикации акушеров из разных стран, описывающих связь
«эпидемии фокомелии» с приемом талидомида на ранних
сроках беременности. Компания Grünenthal отозвала
препарат с рынка, но более 50 лет отказывалась признавать
свою вину в рождении детей с тяжелыми аномалиями.
130.
• В большинстве случаев эпилепсия не является противопоказаниемдля беременности и родов. Беременные женщины должны
находиться под совместным наблюдением эпилептолога, акушерагинеколога и генетика.
• Это обусловлено тем, что:
• Во-первых, прекращение приема антиконвульсантов может вызвать
повышение частоты и усиление тяжести припадков, что крайне
неблагоприятно для плода.
• Во-вторых, применяемые препараты в определенных дозах
• (карбамазепин, фенитоин, вальпроаты) обладают тератогенным
действием и вызывают развитие дефектов нервной трубки плода.
• По большинству данных, частота нарушений не превышает 1-2,5%.
Менее выражено действие ламотриджина, который применяется в
режиме монотерапии
131.
• Кормление ребенка грудью возможно приприеме большинства препаратов в
• терапевтических дозах. Так, производные
вальпроевой кислоты не проникают в женское
молоко и не накапливаются в нем. Напротив,
проникновение карбамазепина в материнское
молоко достигает 45%.
• В любом случае необходимо наблюдение
педиатра и эпилептолога
132. РЕАБИЛИТАЦИЯ И АБИЛИТАЦИЯ
• Лечение больного должно сочетаться с его реабилитацией.• Если удается добиться успеха в лечении, то увеличивается диапазон
возможных для больного занятий. Во многих случаях он может
возвратиться к труду, хотя для этого, возможно, понадобиться
специальное обучение новой для него профессии.
• У детей, которые оказались больными в раннем возрасте, речь должна
вестись об абилитации — овладении навыками и знаниями,
приспособлении к требованиям бытия. Необходимо повышенное
внимание к их воспитанию и обучению.
• Желательно, чтобы врач, осуществляющий лечение больного
эпилепсией, провел разъяснительную работу с родственниками и
близкими людьми своего пациента. Надо иметь в виду, что в процессе
заболевания личность болеющего может существенно измениться.
Психологическое состояние больного в значительной степени зависит от
социальной среды, отношения близких, преподавателей, сверстников,
сослуживцев и т.д.
133. ТРУДОУСТРОЙСТВО БОЛЬНЫХ ЭПИЛЕПСИЕЙ
Существует давно установленное правило: больные эпилепсией не могут
допускаться к работе водителем, машинистом, на значительной высоте, у
огня и движущихся механизмов. Это правило должно соблюдаться прежде
всего для безопасности самого больного. Если заболевание проявилось с
детства, родителям надо заранее подумать о будущей профессии их
ребенка. Если же заболевает взрослый человек и ему нельзя будет
заниматься работой по имеющейся специальности, может встать вопрос о
необходимости овладения новой для него профессии.
134.
• Однажды девятилетняя девочка Кессиди Меган (Cassidy Megan) изШотландии, страдающая от эпилепсии, решила показать другим
людям, что она ничем не отличается от них. За свои девять лет
ребенок уже успел ощутить на себе пренебрежение со стороны
взрослых и сверстников, которые воспринимали ее заболевание
неадекватно, считая его чем-то вроде формы сумасшествия.
• «Привет, мое имя – Кессиди Меган.
• Мне девять лет, я болею эпилепсией. Я придумала Фиолетовый
День, потому что хотела рассказать всем об этом заболевании,
особенно о том, что эпилепсия бывает разная, и что люди с
эпилепсией – такие же, как и все остальные.
• Я также хотела, чтобы люди, страдающие эпилепсией, знали, что они
не одиноки и всегда есть те, кто их поддержит.
• Раньше я боялась сказать людям о своем диагнозе, потому что я
думала, что они будут смеяться надо мной или избегать меня,
бояться.
• За пределами школы я такая же девочка, как и все. Мне нравится
играть на открытом воздухе с моими друзьями, заботиться о моих
четырех домашних животных, проводить время со своей семьей».
• Инициативу Кессиди Меган поддержала Ассоциация больных
эпилепсией Новой Шотландии, а затем и другие ассоциации больных
эпилепсией по всему миру.
135.
Лавандовый – международный цвет
эпилепсии. Считается, что фиолетовый
цвет благоприятно воздействует на
нервную систему, уменьшает тревогу,
фобии и страхи. В ФИОЛЕТОВЫЙ ДЕНЬ,
26 марта каждого года
распространяется информация о
болезни и о первой помощи, которую
можно оказать страдающим от нее
людям.
К Фиолетовому дню приурочены
конференции специалистов
эпилептологов и психиатров, которые
призваны решать актуальные вопросы
терапии эпилепсии, делиться опытом
успешного лечения и применения
антиэпилептических препаратов.
В эпилептологических центрах
проходят праздничные мероприятия и
акции для пациентов. Кроме того,
проводятся аукционы, ярмарки,
концерты и спортивные состязания, на
которых собираются средства для тех,
кому не повезло жить с этим
диагнозом.
136. Эпидемиологическая связь между мигренью и эпилепсией
• Механизм взаимосвязи мигрени и эпилепсии сложен имультифакториален.
• Коморбидности мигрени и эпилепсии могут способствовать
общие факторы риска. Риск мигрени выше среди пациентов
с посттравматической эпилепсией. Черепно-мозговая
травма (ЧМТ) также является фактором риска мигрени;
таким образом, коморбидность мигрени и эпилепсии
может быть связана с тем, что ЧМТ повышает риск обоих
заболеваний. Однако воздействием подобных факторов
риска нельзя объяснить все случаи коморбидности, т. к.
риск мигрени повышен среди пациентов и с
идиопатической, и с криптогенной эпилепсией
137. Клиническая взаимосвязь мигрени и эпилепсии
1. Сосуществование мигрени и эпилепсии. Оба заболевания протекаютодновременно, увеличивая риск распространенности друг друга, но приступы
протекают независимо.
2. Эпилепсия, индуцированная мигренью (мигралепсия). Мигренозная аура
провоцирует эпилептические приступы.
3. Иктальная или постиктальная головная боль. Головная боль является частью
приступа или постприступного периода.
4. ”Первичные” синдромы, имеющие признаки как мигрени, так и эпилепсии,
при этом нет никаких внешних причин для их развития:
• затылочные эпилепсии (например, доброкачественная затылочная
эпилепсия);
• доброкачественная роландическая эпилепсия.
5. ”Вторичные” синдромы мигрень-эпилепсии. Мигрень и эпилепсия у
пациентов имеют внешнюю причину:
• митохондриальные болезни (например, MELAS);
• органические изменения (артериовенозные мальформации затылочных
долей), нейрофиброматоз;
• синдром Штурге–Вебера.
138.
• Эти расстройства могут существовать и независимо друг отдруга.
• Мигрень может быть триггером эпилепсии (мигралепсия);
эпилепсия может запускать головную боль.
Эпилептические приступы и головная боль сосуществуют
при ряде конкретных синдромов. Например, при
доброкачественной эпилепсии детского возраста с
затылочными пароксизмами (Benign Epilepsy of Childhood
with Occipital Paroxysms (BEOP)).
• Кроме того, оба заболевания могут иметь общую причину,
например травму головы, артериовенозную
мальформацию или нейрофиброматоз. Наконец мигрень
может быть предиктором неблагоприятного прогноза у
пациентов с эпилепсией.
139.
140.
141.
• Дифференцировка эпилепсии от мигрени с аурой иногдаможет вызывать затруднения, особенно когда отсутствуют
тонические или клонические двигательные проявления.
• В данном случае могут помочь характеристики ауры:
мигренозная аура длится дольше (более 5 минут), чем
эпилептическая (менее 1 минуты).
• Различаются не только длительность, но клинические
проявления ауры: вегетативные, психические или
соматосенсорные характерны для эпилепсии, в то время
как комбинация позитивных и негативных зрительных
феноменов, таких как мерцающая скотома, говорит в
пользу мигрени
142.
• Если при эпилепсии диагностическое идифференциально-диагностическое значение ЭЭГ трудно
переоценить, ее информативность при мигрени
существенно ниже.
• Записи ЭЭГ во время приступа мигрени с аурой, как
правило, не содержат патологии. При мигренозной ауре
описано региональное замедление, однако
воспроизводимость и специфичность этой находки
невысоки.
• Описанные ранее ЭЭГ- маркеры мигрени, такие как
реакция усвоения ритма при высоких частотах
ритмической фотостимуляции, а также замедление во
время гипервентиляции, встречаются среди детей и без
мигрени; такие находки следует считать неспецифичными
143.
• В связи с тем что мигрень и эпилепсия частовзаимосвязаны, практикующие врачи не должны
забывать о потенциальной коморбидности. Когда
заболевания коморбидны, принцип “минимум
диагнозов” неприменим.
• В исследовании семей с эпилепсией только 44 %
пациентов, имеющих мигрень на основании данных
самостоятельно заполненных опросников, сообщили о
том, что врач установил им диагноз “мигрень”.
• Число пациентов, сообщивших об установленном им
диагнозе мигрени, было на удивление низким, с учетом
того что все они уже получали лечение по поводу
эпилепсии.
144.
• Почему же коморбидность мигрени и эпилепсии часто нераспознается? Эпилепсия расценивается врачами как более
серьезное заболевание. В результате симптомы мигрени могут
игнорироваться или относиться на счет эпилепсии. Кроме того,
выявление атипичных симптомов мигрени может быть весьма
затруднительным; множество форм эпилепсии и других
пароксизмальных расстройств могут имитировать мигрень. Ряд
пациентов с сочетанием мигрени и эпилепсии могут не сообщать
врачу о
• головной боли, потому что она купируется антиэпилептическими
препаратами (АЭП). Нельзя исключать, что самоопросники,
применявшиеся пациентами в ряде исследований, вели к
гипердиагностике мигрени.
145.
• При планировании стратегии лечения эпилепсии и мигрени следуетучитывать возможность коморбидности. Несмотря на то что
трициклические антидепрессанты и нейролептики часто используются
для лечения мигрени у пациентов с коморбидной эпилепсией, не
следует забывать, что данные препараты могут снижать “порог
приступов”. Препараты для профилактики мигрени могут
одновременно быть эффективными для лечения другого
заболевания; например, при сочетании мигрени с артериальной
гипертензией широко используются β-адреноблокаторы и блокаторы
кальциевых каналов [35]. При сочетании мигрени и эпилепсии следует
отдавать предпочтение препаратам, эффективным в отношении обоих
расстройств (вальпроатам и топирамату).
146.
• Вальпроат натрия – антиконвульсант, рекомендованный FDA (Foodand Drug Administration) для профилактики мигрени. Его
эффективность была подтверждена двойными слепыми плацебоконтролируемыми исследованиями. Дозы препарата, применяемые
для профилактики мигрени (обычно не более 500 мг/сут),
существенно ниже тех, что используются для лечения эпилепсии.
Вторым АЭП, рекомендованным FDA для профилактики мигрени,
является топирамат.
• В недавних исследованиях была подтверждена эффективность 50–100
мг/сут топирамата для профилактики мигрени. Имеются данные, что
габапентин, леветирацетам, тиагабин и зонизамид эффективнее
плацебо в лечении мигрени, однако по этим препаратам
недостаточно объективных данных.
• Ламотриджин эффективен в отношении мигренозной ауры, но не
головной боли. АЭП в качестве профилактики мигрени
предпочтительнее β-адреноблокаторов для пациентов с депрессией,
болезнью Рейно, бронхиальной астмой и диабетом
147.
• Мигрень – первичная форма головной боли(ГБ), проявляющаяся приступами
пульсирующей односторонней ГБ,
продолжительностью 4-72 часа, которая
сопровождается повышенной
чувствительностью к свету, звуку, тошнотой
и/или рвотой.
148.
149.
• Мигрень является хроническимнейроваскулярным заболеванием с
наследственной предрасположенностью.
Основное звено патогенеза –
периодическое развитие периваскулярного
нейрогенного воспаления мозговых
сосудов, в первую очередь, сосудов
твердой мозговой оболочки
150.
• При воздействии эндогенных и экзогенныхмигренозных триггеров возбудимость
тригеминальной системы, гипоталамуса,
корковых и некоторых других структур
головного мозга усиливается, возникает
активация тригеминального ганглия,
сенсорного спинномозгового ядра
тройничного нерва и волокон тройничного
нерва, иннервирующих сосуды ТМО –
тригемино-васкулярных волокон.
151.
• Активация тригеминоваскулярной системы(ТВС) сопровождается выбросом из тригеминоваскулярных окончаний болевых
провоспалительных пептидов-вазодилататоров
(в первую очередь, кальцитонин-генродственного пептида (КГРП или CGRP)), а
также нейрокинина A и субстанции P.
Возникающие затем вазодилатация и
нейрогенное воспаление приводят к активации
болевых рецепторов в стенке сосудов ТМО.
Болевые импульсы поступают в сенсорную кору
головного мозга, и таким образом формируется
ощущение пульсирующей ГБ.
152.
• Сохраняющаяся гипервозбудимость ТВС,центральных ноцицептивных структур и
истощение противоболевой системы
постепенно приводят к формированию
перманентной гиперчувствительности
(сенситизации) болевых структур, что
способствует учащению приступов ГБ и, в
конечном счете, к хронизации М.
153.
• Механизм мигренозной ауры связываютвозникновением и распространением в
направлении от зрительной коры к
соматосенсорной и лобно-височной
областям головного мозга волны
деполяризации (возбуждения) нейронов –
распространяющаяся корковая депрессия
(РКД). Скорость и топография РКД
определяют темп, характер и
• последовательность симптомов
мигренозной ауры
154.
155.
156.
Диагностические критерии мигрени с аурой(2018)
157. Диагностические критерии хронической мигрени (2018)
158. Диагностические критерии лекарственно-индуцированной головной боли
Диагностические критерии лекарственноиндуцированной головной боли159.
• Анамнез пациентов с М. имеет характерныечерты.
• Типично возникновение первых приступов в
молодом возрасте, до 20 лет и наличие
аналогичных ГБ у родственников
(наследственный анамнез).
160.
• Пациенты рассказывают об особых периодахсвоей жизни, во время которых менялось течение
М: урежение или полное прекращение приступов
ГБ во время беременности или с наступлением
менопаузы;
ухудшение/прогрессирование/хронизация М под
воздействием эмоционального стресса,
депрессии и/или тревоги, избыточного приёма
лекарственных препаратов с обезболивающим
действием, применения гормональных
пероральных контрацептивов и в период
преклимакса у женщин.
161.
• В анамнезе пациентов с М часто имеетсяуказание на различные сопутствующие
соматические и психические расстройства,
среди которых наиболее распространены
эмоционально-аффективные нарушения
(депрессия, тревожные расстройства),
расстройства сна (инсомния, бруксизм,
синдром беспокойных ног, апноэ во сне),
другие хронические болевые синдромы, в т.ч.
боль в спине и болевая дисфункция височнонижнечелюстного сустава, а также синдром
раздраженного кишечника, аллергия,
ожирение, сердечно-сосудистые заболевания
162.
• Рекомендуется у пациентов с любойформой М с помощью расспроса выявлять
сопутствующие коморбидные нарушения
(КН), в первую очередь, депрессию,
тревожные расстройства, нарушение сна и
другие болевые синдромы
163. Диагностические исследования
• у большинства пациентов с М инструментальныеметоды исследования не выявляют никаких
специфических изменений.
• У ряда пациентов при проведении стандартной МРТ
головного мозга в Т2 режиме могут обнаруживаться
единичные субклинические гиперинтенсивные очаги
в субкортикальном белом веществе полушарий
мозга, реже в стволовых структурах. Предполагают,
что эти очаговые изменения являются следствием
преходящих нарушений церебральной перфузии,
которые по данным магнитно-резонансной
томографии регистрируются во время повторных
приступов М.
164.
• Показано, что М может являтьсянезависимым фактором риска развития
субклинического очагового ишемического
поражения головного мозга. Поскольку эти
очаги не имеют специфических
морфологических признаков, они не могут
считаться нейровизуализационными
маркерами М.
165.
• Рекомендуются инструментальныеисследования при редких формах МА и
осложнениях М:
• МРТ головного мозга и магнитнорезонансная ангиография головного мозга с
целью исключения органической патологии
головного мозга (уровень убедительности
рекомендаций – В (уровень достоверности
доказательств – 2)).
• В случае обнаружения патологии, лечащий врач должен
принять решение о необходимости дополнительного
обследования для исключения патологии церебральных
сосудов (артериовенозных мальформаций, диссекции
сонных артерий) или сердца (открытого овального окна).
166. Перечень настораживающих симптомов - «сигналов опасности» у пациентов с головной болью
167. Дифференциальная диагностика у пациентов с М чаще всего проводится с ГБН, кластерной (пучковой) ГБ, хронической пароксизмальной
гемикранией и цервикогенной ГБ.А также с:
транзиторная ишемическая атака (ТИА) и инсульт;
гигантоклеточный артериит;
диссекция (расслоение) артерий, аневризмы и артериовенозные
мальформации;
церебральный венозный тромбоз;
опухоль головного мозга;
субарахноидальное кровоизлияние;
антифосфолипидный синдром и тромбофилии;
эпилепсия (при сочетании мигренозной ГБ с эпилептическим приступом);
синдромы MELAS (митохондриальная энцефаломиопатия с лактатацидозом
и инсультоподобными эпизодами) и CADASIL (церебральная аутосомнодоминантная артериопатия с субкортикальными инфарктами и
лейкоэнцефалопатией).
168. Лечение:
• поведенческая терапия,• купирование приступов ГБ,
• профилактическое лечение.
169. Цели лечения М.:
• уменьшение частоты и тяжести приступовГБ,
• снижение количества принимаемых
лекарств,
• коррекция коморбидных нарушений (КН),
• профилактика хронизации заболевания,
• улучшение качества жизни пациентов.
170.
ПРОШЛОЕ - ЭРГОТАМИН171.
НАСТОЯЩЕЕ - ТРИПТАНЫ,ПРОФИЛАКТИЧЕСКАЯ
ТЕРАПИЯ
172.
173.
174.
175.
176.
177.
178.
179.
180.
181.
182.
183.
184.
185.
186.
187.
188.
189.
190.
191.
192.
193.
194.
195.
196.
197.
198.
199.
200.
201.
202.
203.
204.
205.
206.
207.
208.
209.
210.
211.
212.
213.
214.
215.
216.
217.
218.
219.
220.
221.
222.
223.
224.
225.
226.
227.
228.
229.
230.
231.
232.
ИТОГИ РЕАЛЬНОЙПРАКТИКИ
233.
234.
235.
236.
ЧТО МЫ ОЖИДАЕМ ВБУДУЩЕМ?
ГЕПАНТЫ
237.
238.
239.
240.
241.
242.
243.
ЛАСМИДИТАН244.
245.
246.
247.
248.
ИНГИБИТОРЫ РАСАР249.
250. Купирование приступов мигрени легкой и средней тяжести
Препараты выбора:
ацетилсалициловая кислота 1000 мг;
ибупрофен 400 мг – предпочтителен для первичного
использования;
напроксен 500 мг;
парацетамол 1000 мг – эффективность ниже НПВП и АСК;
диклофенак 50 мг в саше – действует быстрее таблеток;
кетопрофен 75 или 150 мг.
Не рекомендуются:
метамизол натрия – риск агранулоцитоза;
опиоидные анальгетики;
кофеин, кодеин или барбитураты - высокий риск
лекарственного абузуса и ЛИГБ.
251.
При мигрени с тошнотой и/или рвотой:• метоклопрамид в/м совместно с приемом
анальгетика;
• при тошноте метоклопрамид 10 - 20 мг
внутрь или домперидон 20 - 30 мг.
252. Купирование тяжелых приступов мигрени
При неэффективности другиханальгетиков/антипиретиков/НПВП
назначаются селективные агонисты серотониновых 5HT1рецепторов (триптаны):
суматриптан 50 или 100мг, элетриптан 40 или 80 мг,
золмитриптан 2,5 или 5 мг;
• приём в первые 30 минут от начала ГБ;
• не назначаются во время ауры;
• при одновременной ауре и ГБ приём только в конце фазы
ауры или вначале фазы ГБ;
• повторный приём через 2 часа после первой дозы;
• не следует применять более 2 доз в сутки;
• не более 10 дней в месяц;
253.
• при неэффективности одного триптанапереход на другой препарат этой группы;
• противопоказаны при ИБС, окклюзии
периферических сосудов,
неконтролируемой АГ;
• противопоказаны при мигрени со
стволовой аурой.
254.
• Мигренозный статус (МС) — типичныйизнуряющий приступ мигрени, длящийся
более 72 ч, на протяжении которого
допускаются ремиссии до 12 ч, связанные
со сном или действием препаратов
255. Купирование мигренозного статуса:
в стационаре:
метоклопрамид 10 мг в/кап в NaCl в течение 20 мин;
хлорпромазин 0,1 мг/1 кг веса в/кап в NaCl;
декскетопрофен 50 мг в/в;
кеторолак 60 мг в/м или 30 мг в/в;
магния сульфат 2 г в/кап в NaCl – только для лечения статуса
мигренозной ауры при М. с аурой;
вальпроевая кислота 800 - 1000 мг – кроме женщин
детородного возраста;
дексаметазон 10 - 24 мг в/в – для профилактики рецидива
приступа, но не лечение ГБ.
Не рекомендовано:
дроперидол в/в - риск побочных реакций;
галоперидол в/кап - высокий риск побочных реакций.
256. Профилактическая терапия
Показания:• 3 и более тяжёлых дезадаптирующих приступа ГБ за месяц при адекватном
купировании приступов;
• ГБ ≥ 8 дней в месяц;
• при пролонгированной ауре даже при небольшой частоте приступов;
• неэффективность или плохая переносимость препаратов для купирования
приступов М.;
• хроническая мигрень;
• лекарственный абузус, ЛИГБ;
• подтипы М. с риском инсульта: мигренозный инфаркт или мигренозный
статус в
• анамнезе, М. со стволовой аурой, гемиплегическая М.;
• тяжелые коморбидные нарушения;
• по предпочтению пациента.
Эффективная профилактика - через 3 мес. сокращение
дней с ГБ на 50%.
257. Профилактические средства первого выбора:
• метопролол 100 - 200 мг/сут;• пропранолол 80 - 160 мг/сут;
• топирамат с титрованием дозы от 25 мг до 100 мг-200 мг в
сутки, приём вечером, до 12 месяцев;
• при хронической М. ботулинический токсин типа А гемагглютинин комплекс 155 - 195 ЕД
• по протоколу PREEMPT;
• при ГБ 4 дня и более в месяц курсом 6-12 месяцев и
дольше:
• фреманезумаб п/к 225 мг ежемесячно или 625 мг каждые
3 мес.;
• эренумаб п/к 70-140 мг ежемесячно
258. Профилактические средства второго выбора:
• атенолол 100 мг/сут;• амитриптилин 50 - 150 мг/сут и венлафаксин
75 - 150 мг/сут;
• кандесартан 16 мг/сут;
• вальпроевая кислота 400 - 1500 мг внутрь
(нежелательно у женщин в детородном
возрасте).
259. Немедикаментозное лечение:
комбинирование с фармакологическим лечением М;
при сопутствующих психических расстройствах - индивидуальная когнитивноповеденческая терапия (КПТ), психотерапия и методы психологической релаксации;
нейропсихологическая реабилитация с помощью биологической обратной связи
(БОС);
дополнительная профилактика - рефлексотерапия при заболеваниях ЦНС
(акупунктура);
при выраженной дисфункции перикраниальных мышц - постизометрическая
релаксация;
лечебная физкультура 20-60 минут 3-4 раза в неделю;
дополнительно блокады большого затылочного нерва системными
кортикостероидами и местным анестетиком;
дополнительная профилактика - неинвазивная высокочастотная ритмическая
транскраниальная магнитная стимуляция (ТМС);
для купирования приступов ГБ и профилактики М. - внешняя стимуляция первой
ветви тройничного нерва аппаратом Цефали;
для лечения рефрактерной ХМ - инвазивная нейростимуляция (НС) большого
затылочного нерва.
260. Расписание болезней
Статья 24 «в»:• различные формы мигрени с частыми (1 и
более раз в месяц) и длительными (сутки и
более) приступами, потребовавшими
лечения в стационарных условиях;
(категория «В»)








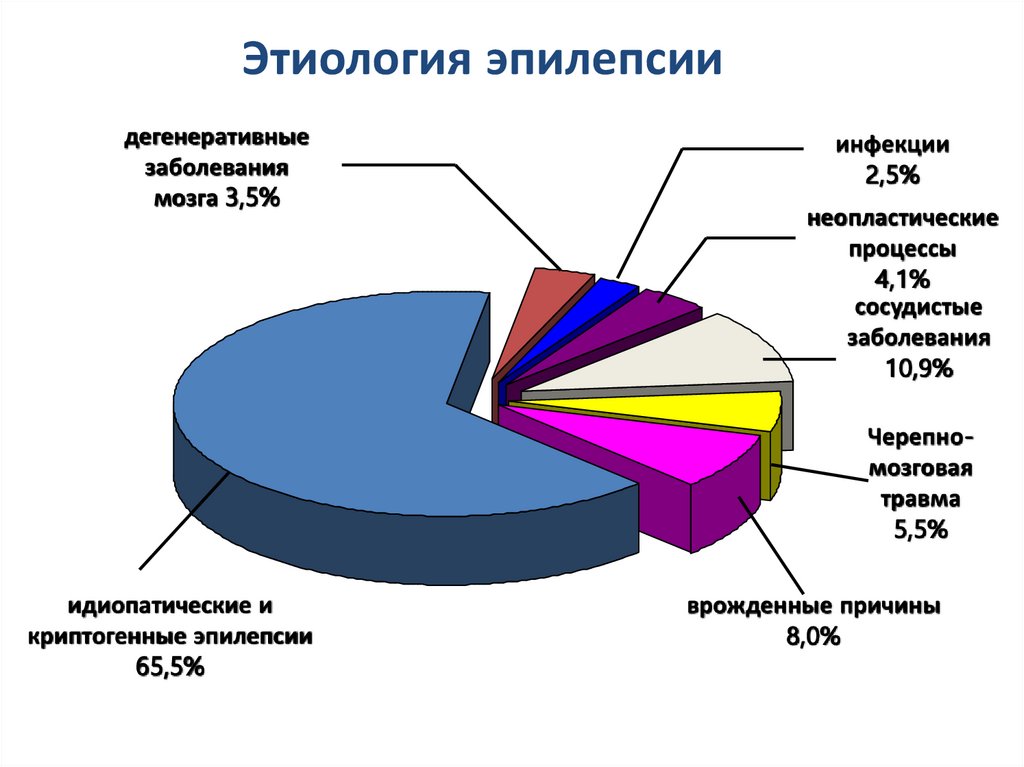
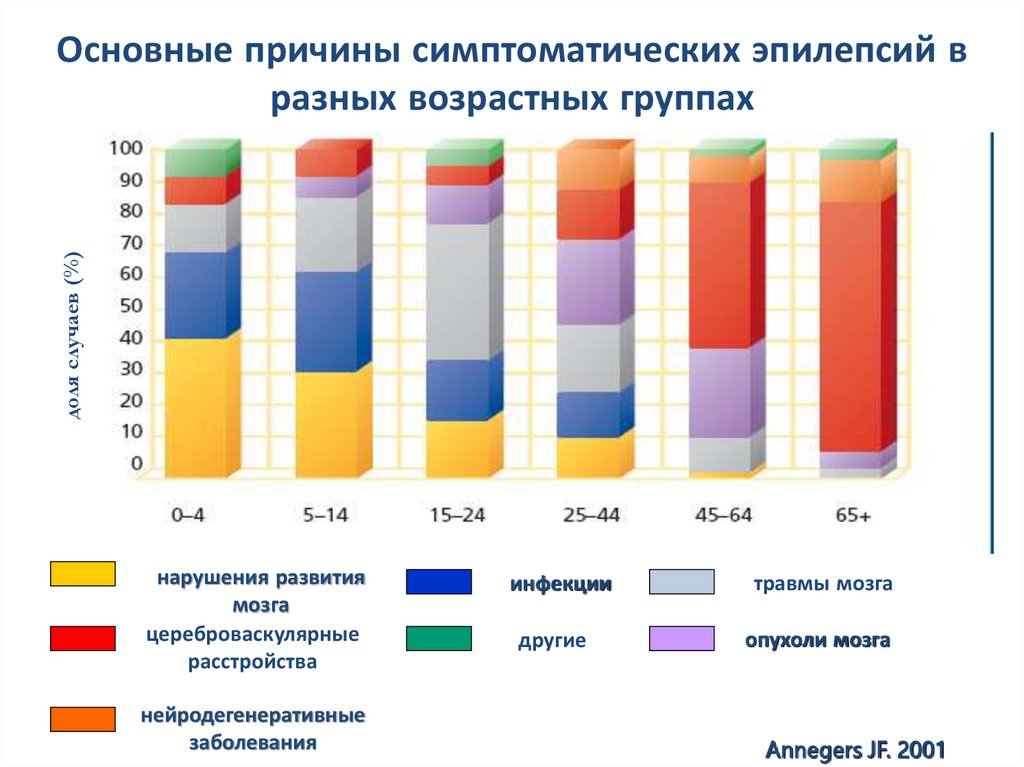



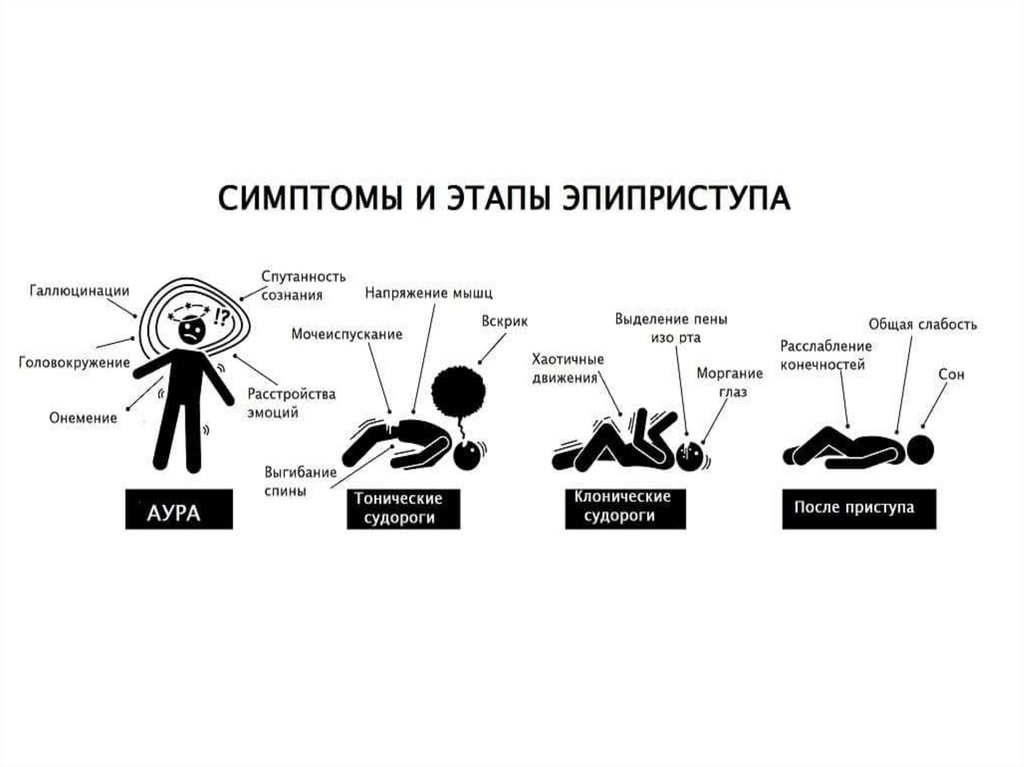































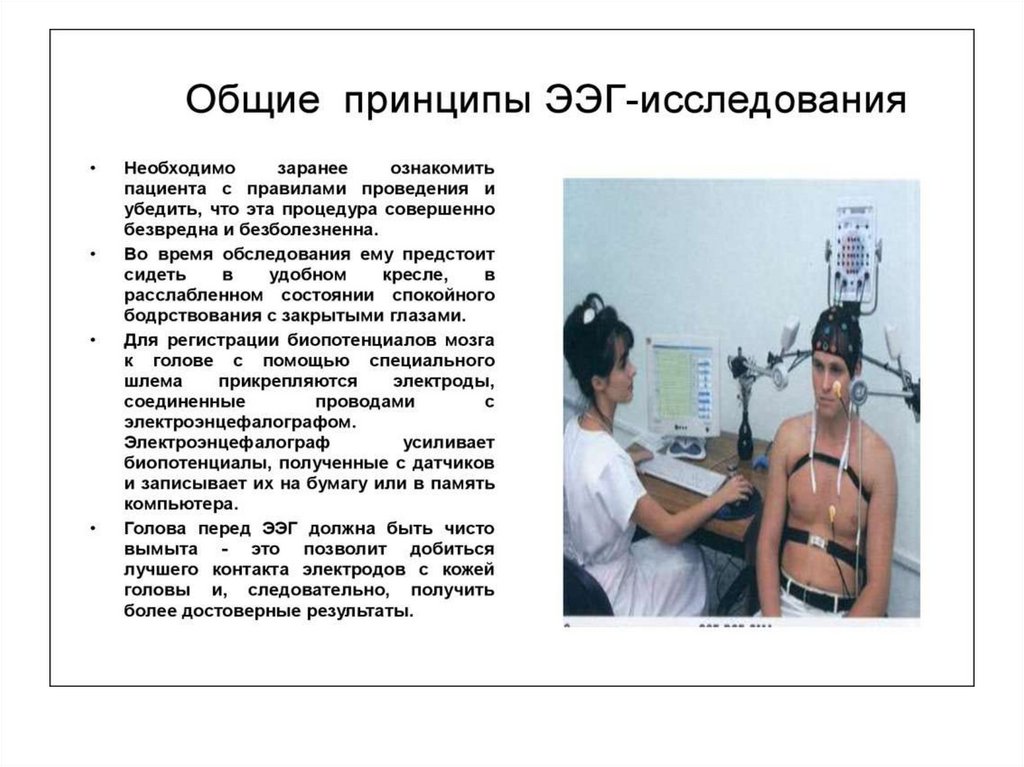


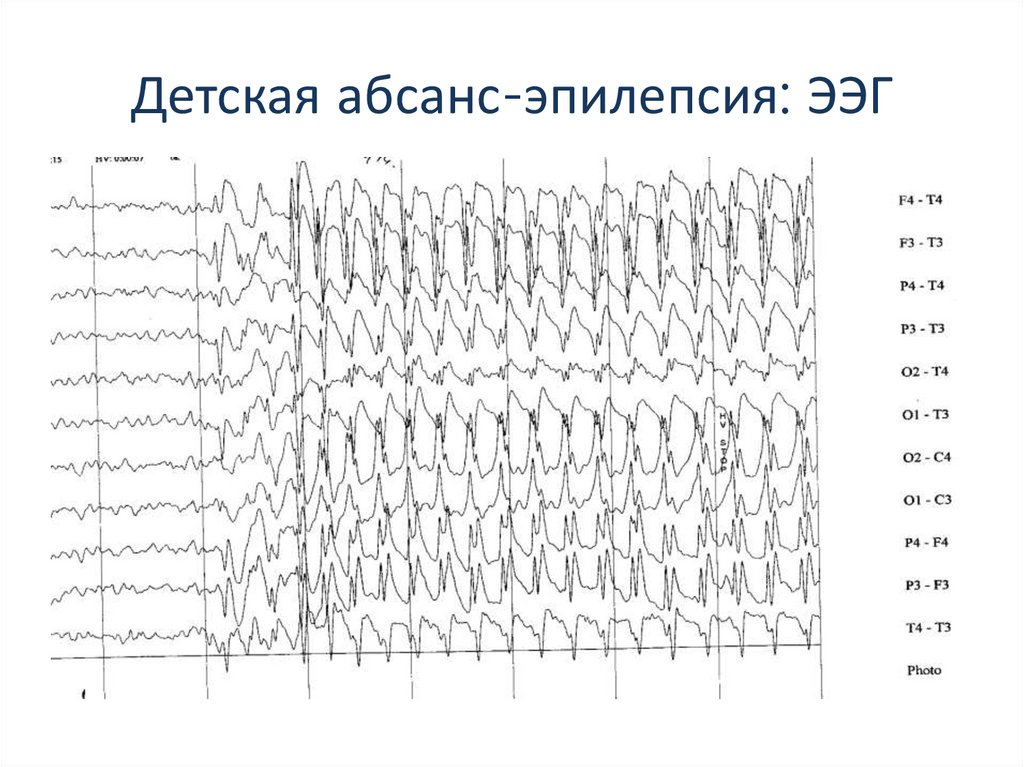

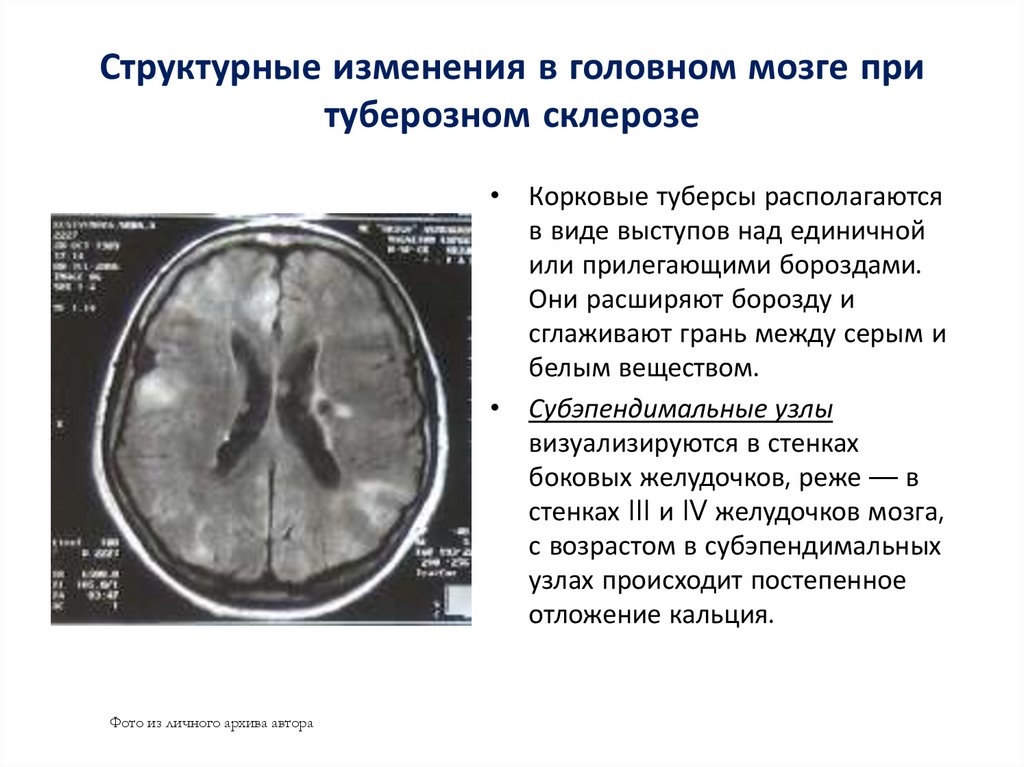
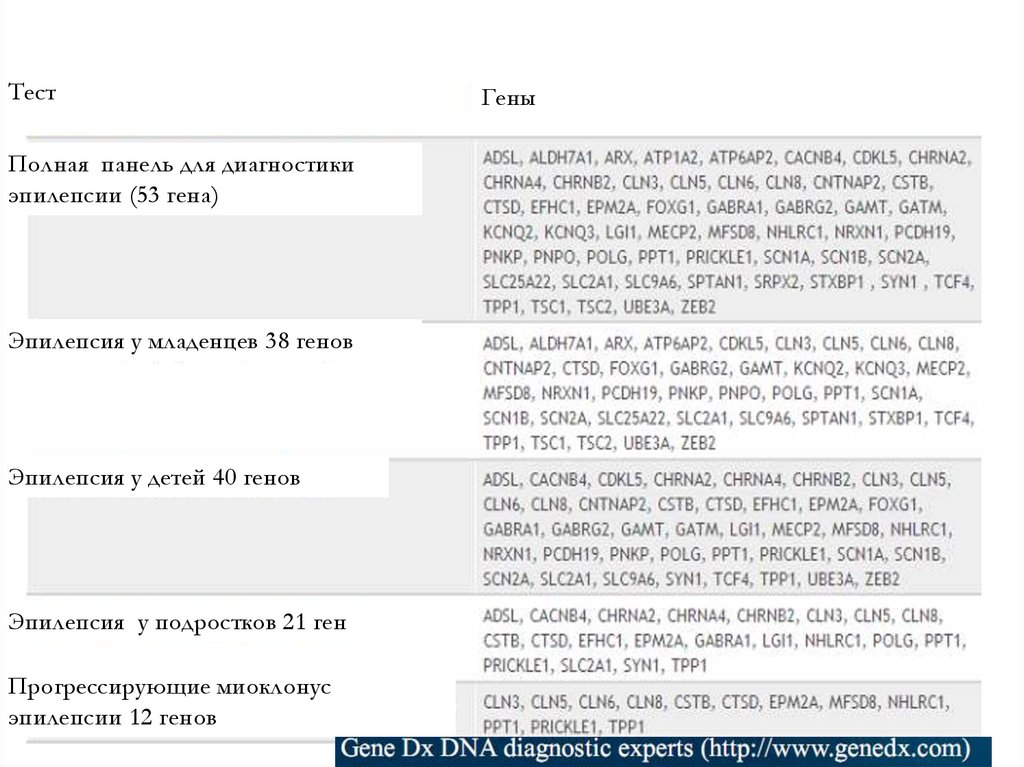
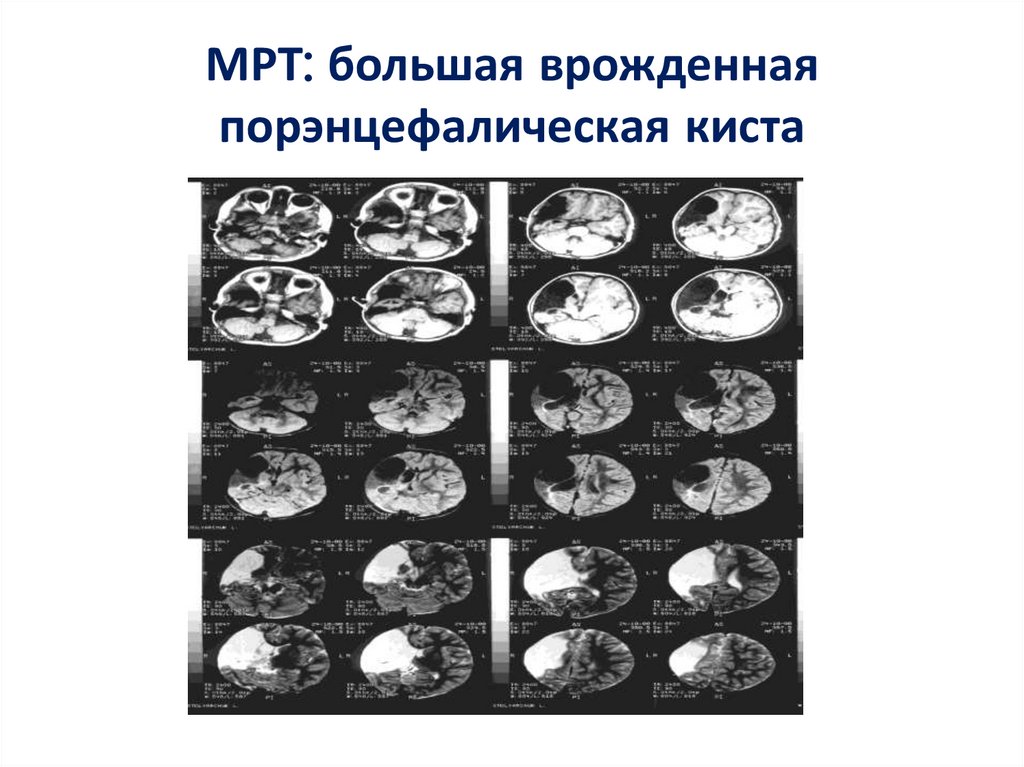


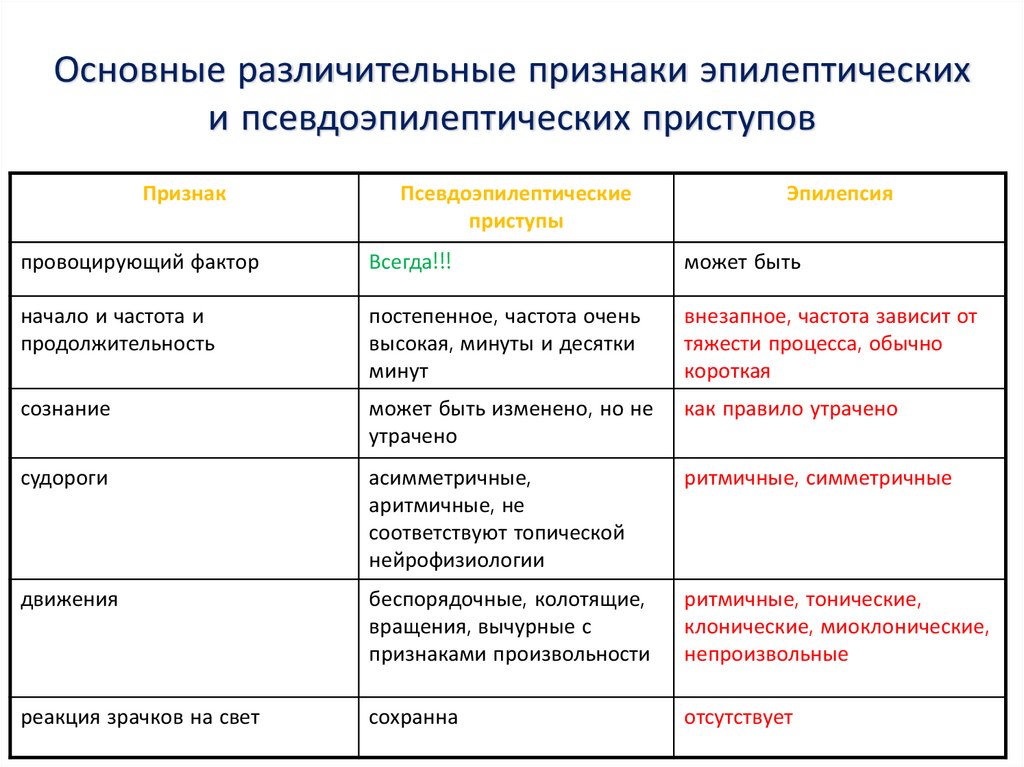
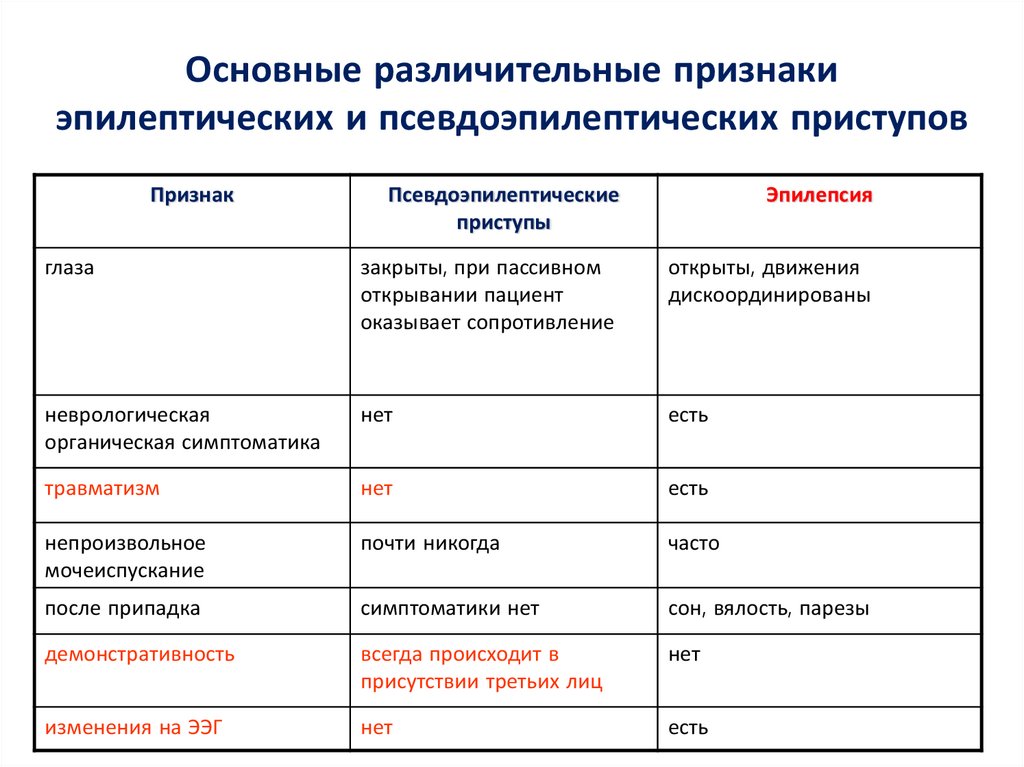

















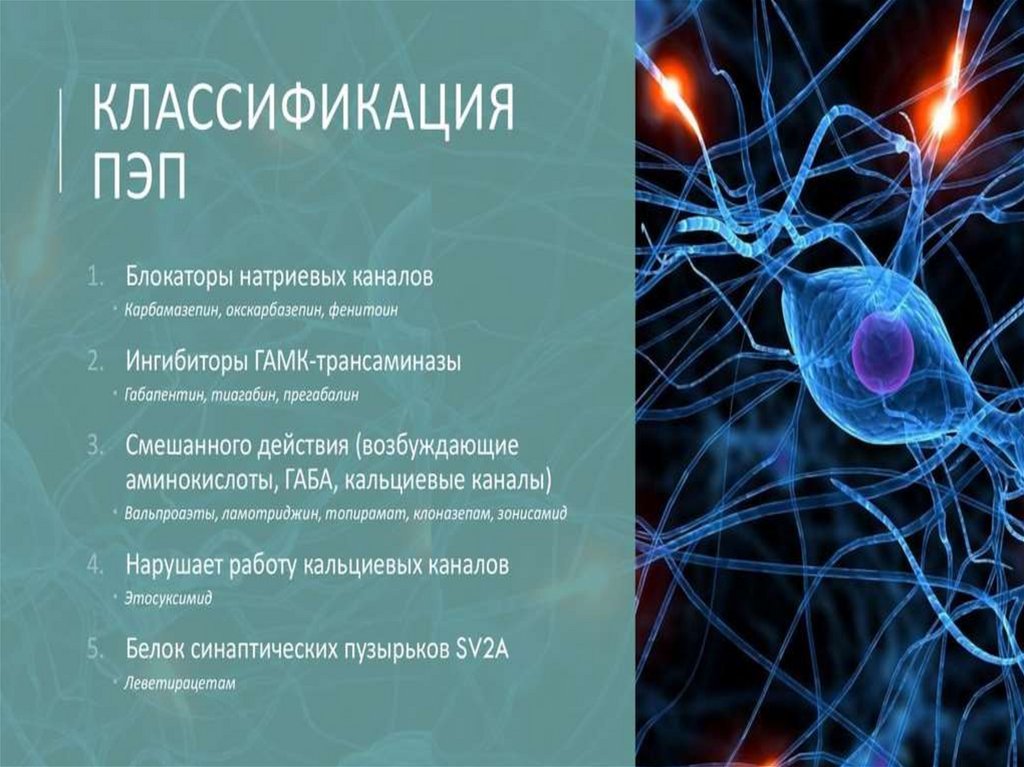



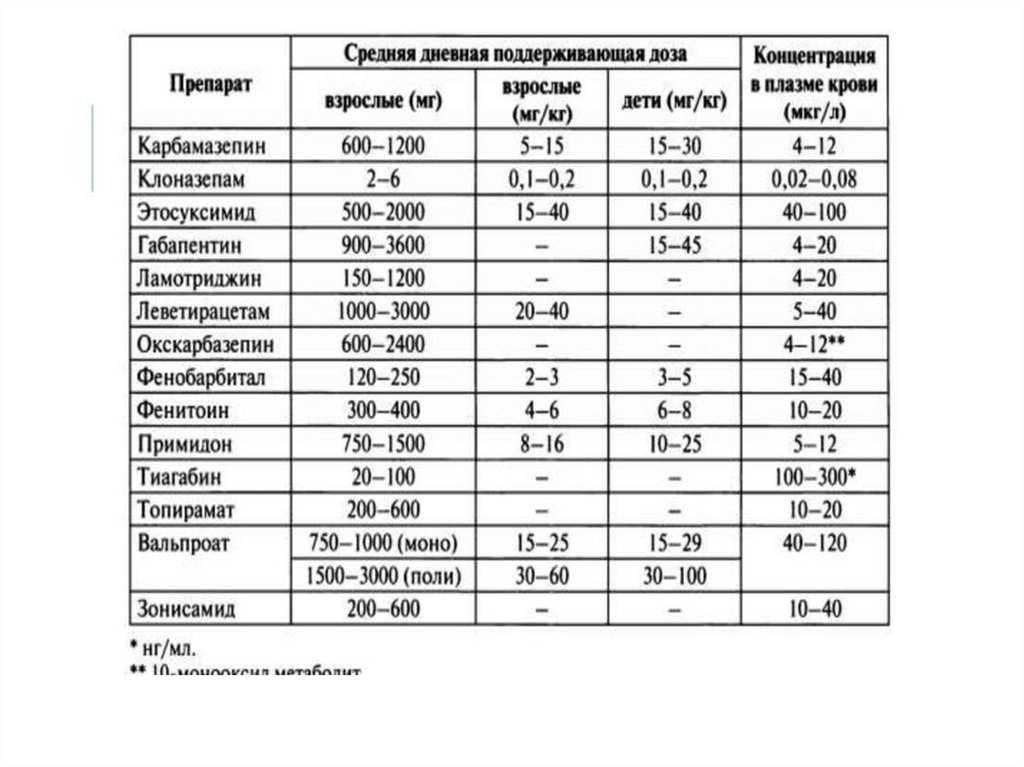


















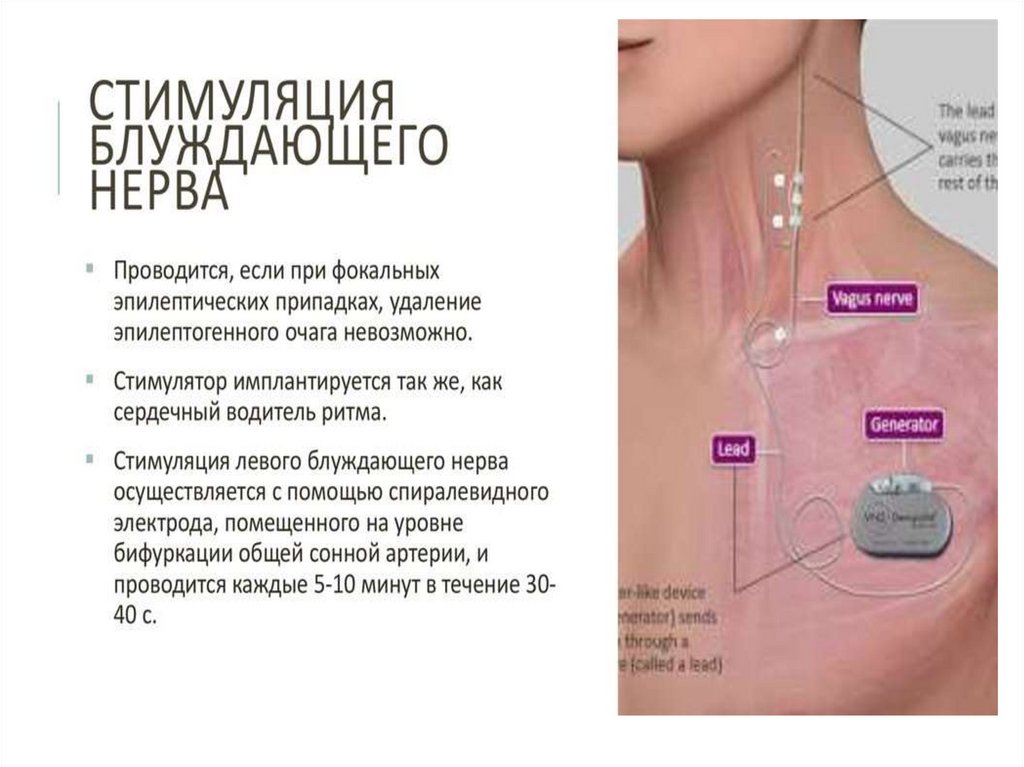






















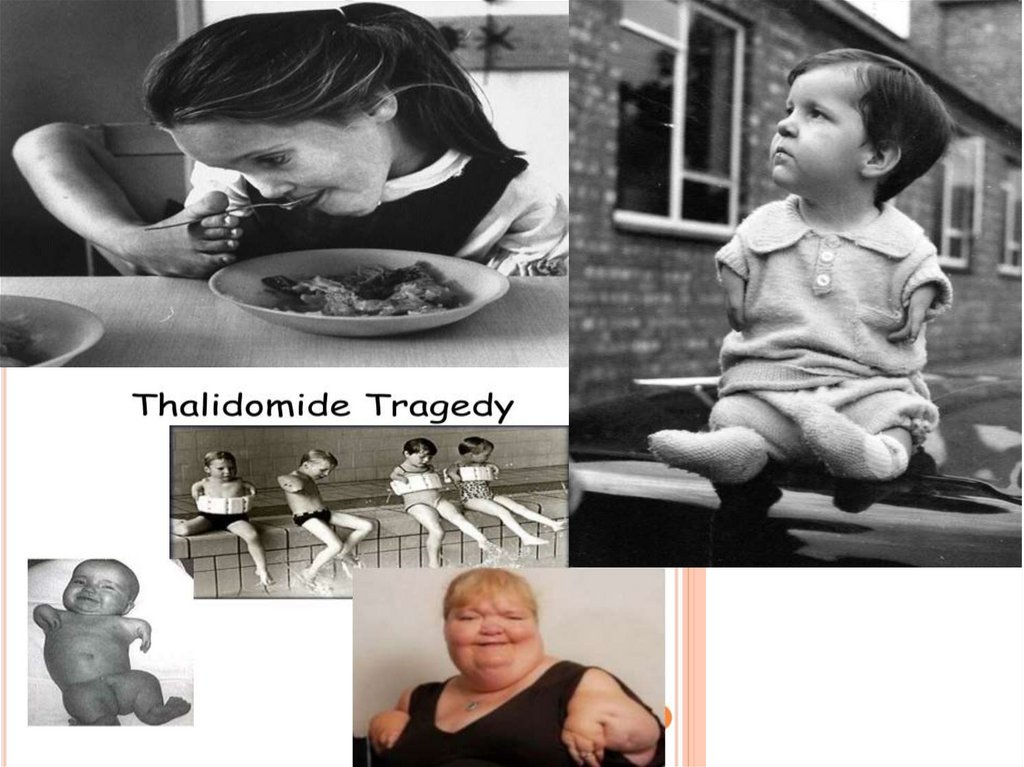














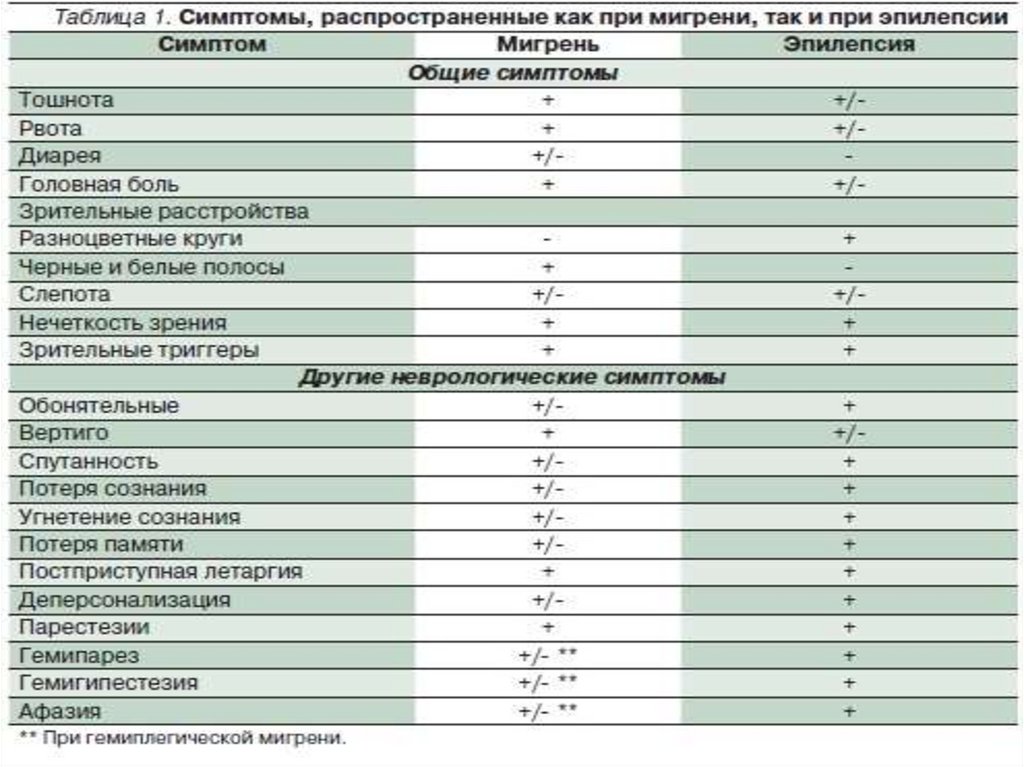
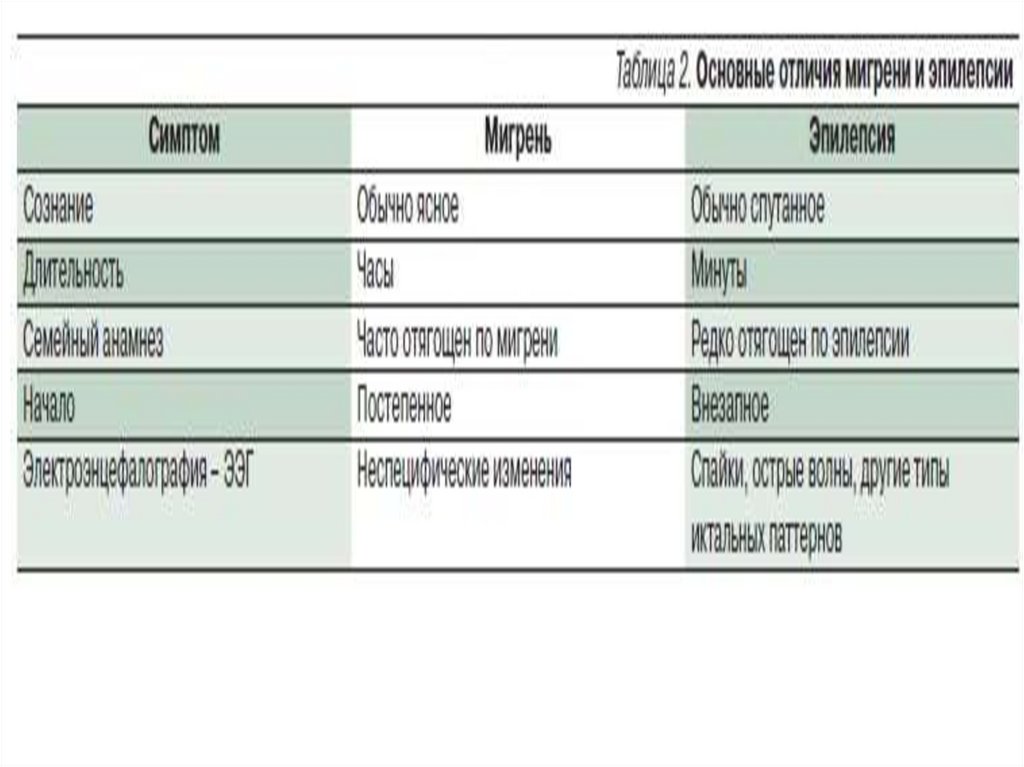















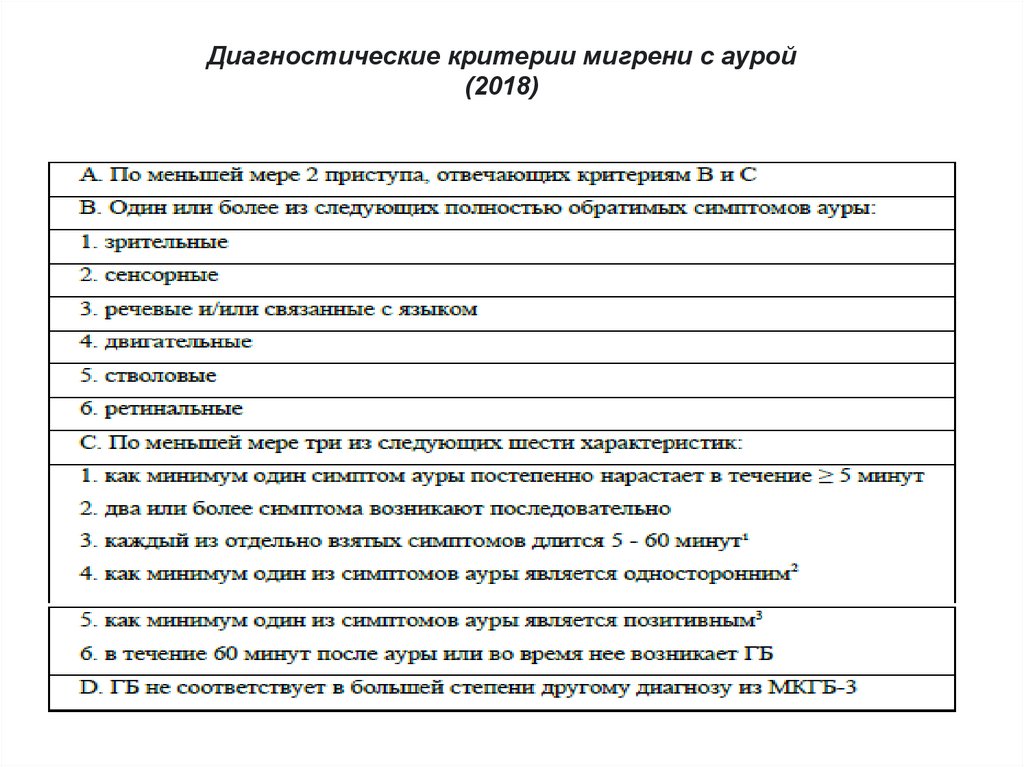

















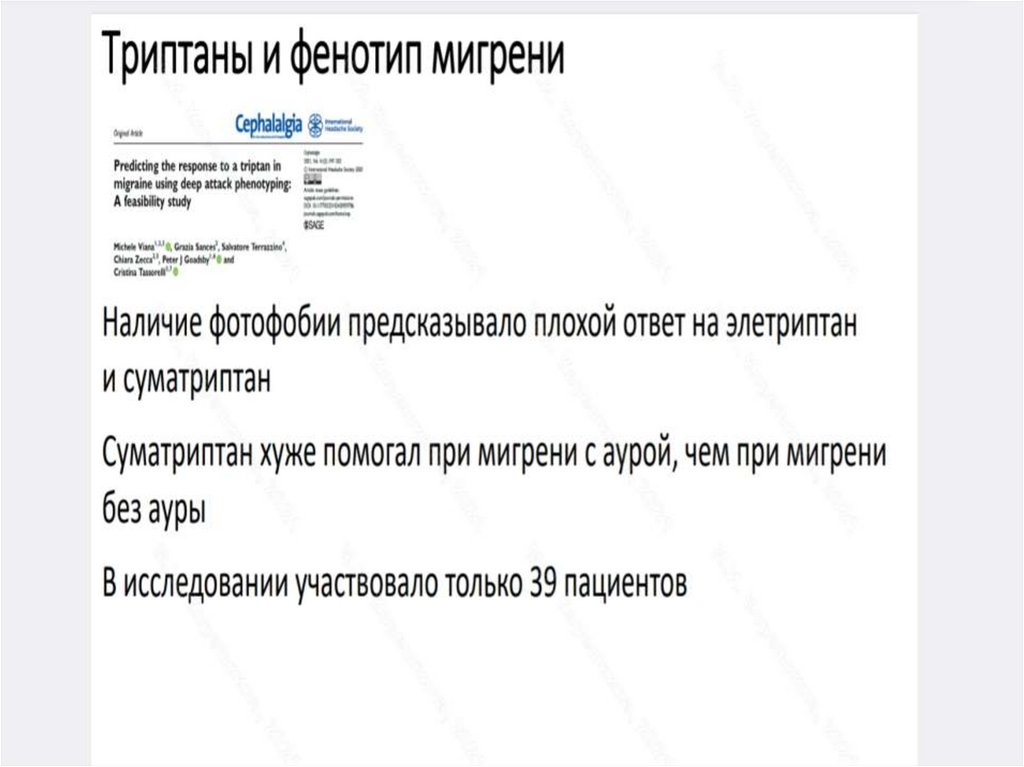

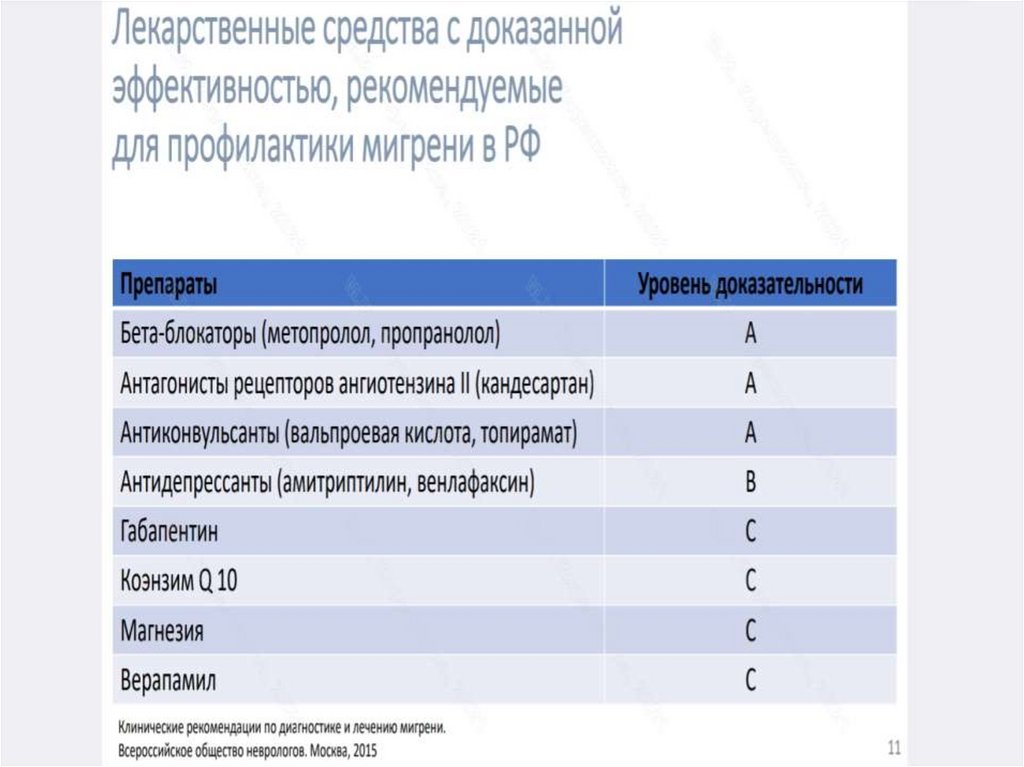




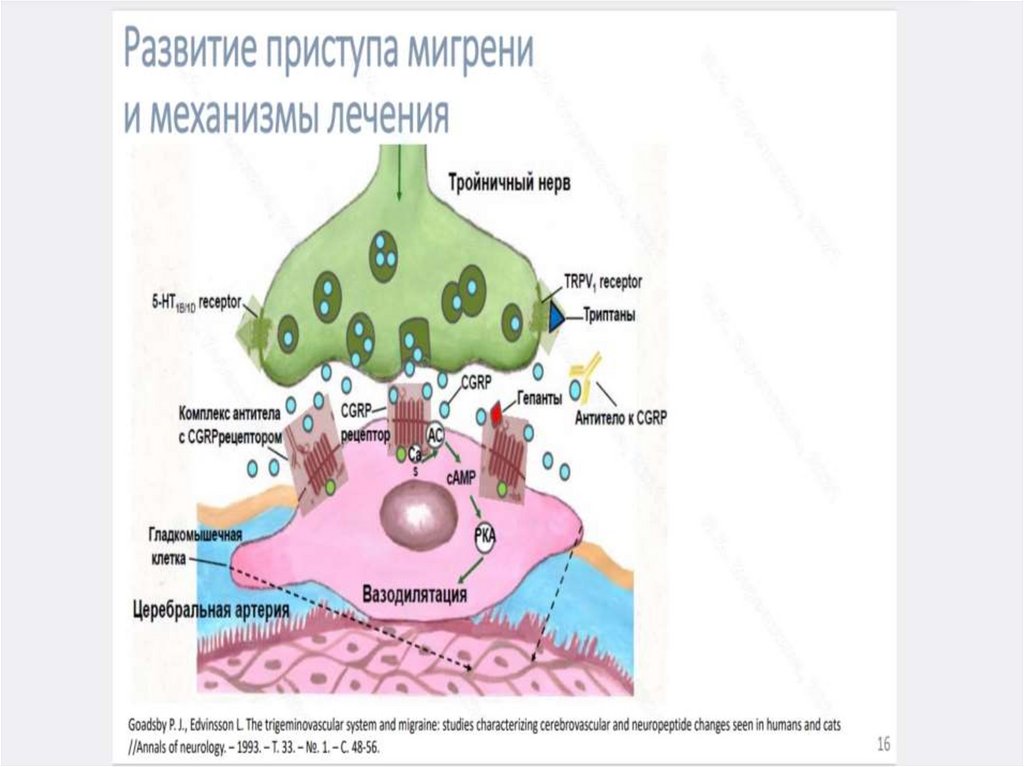
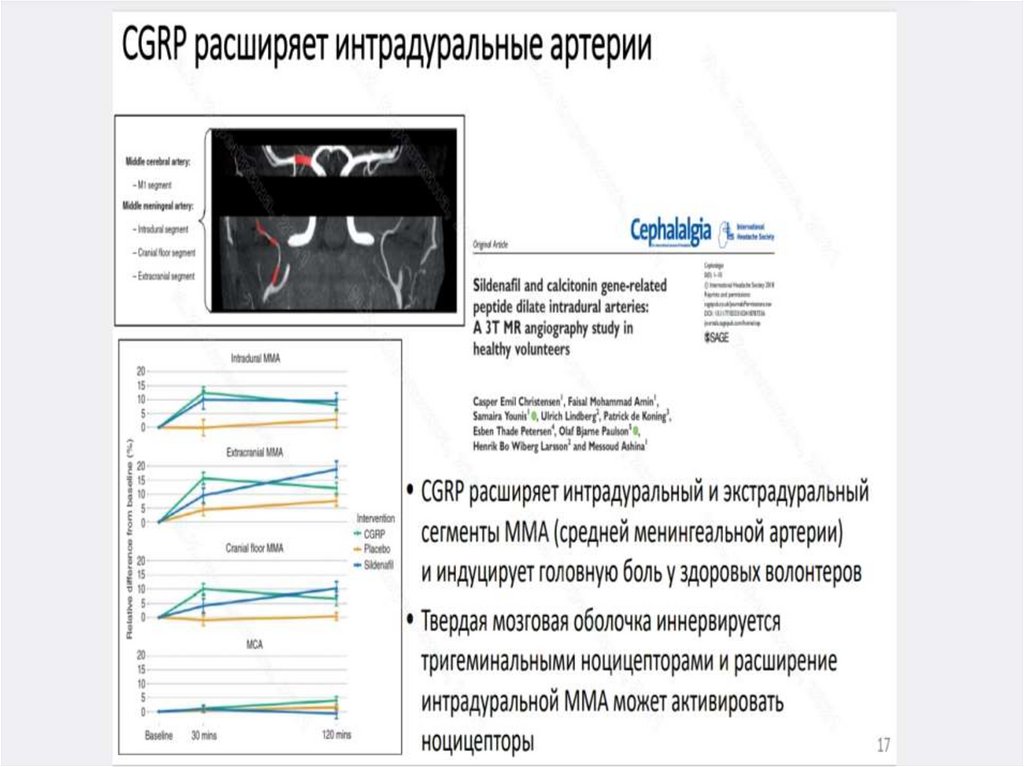
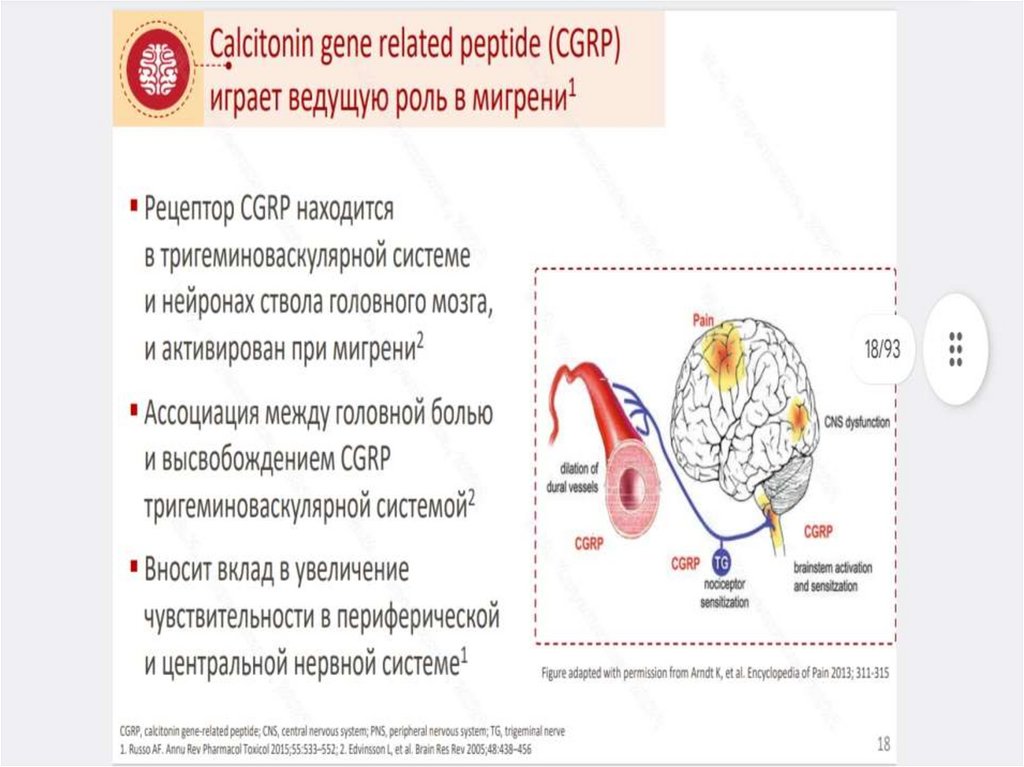


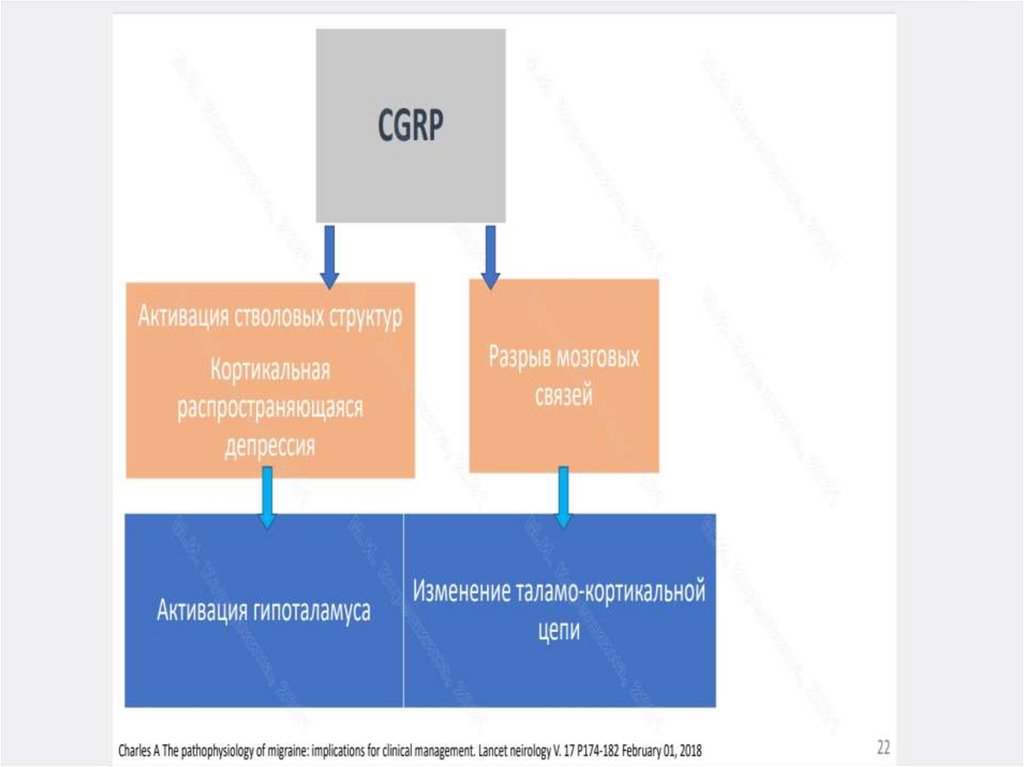





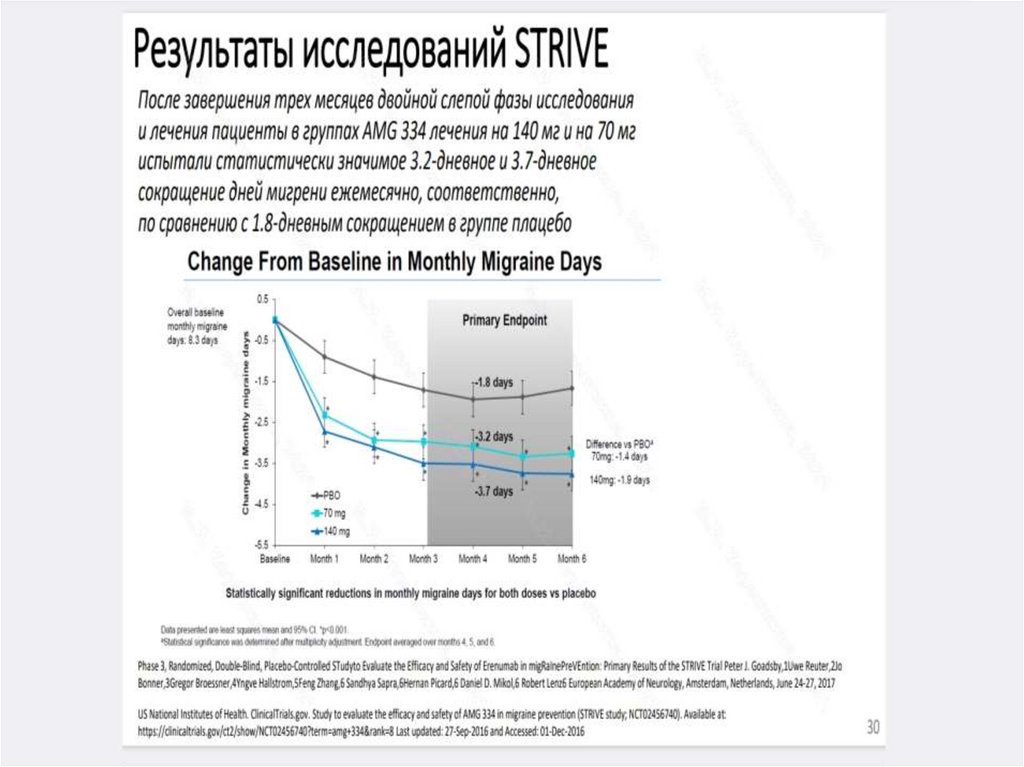

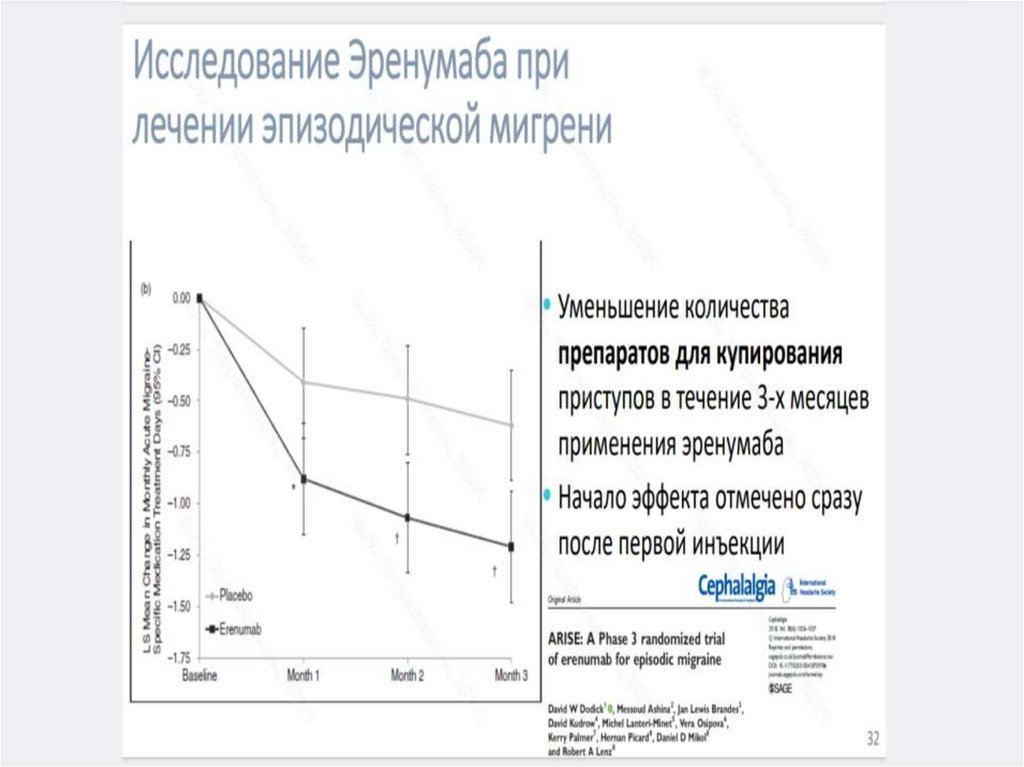
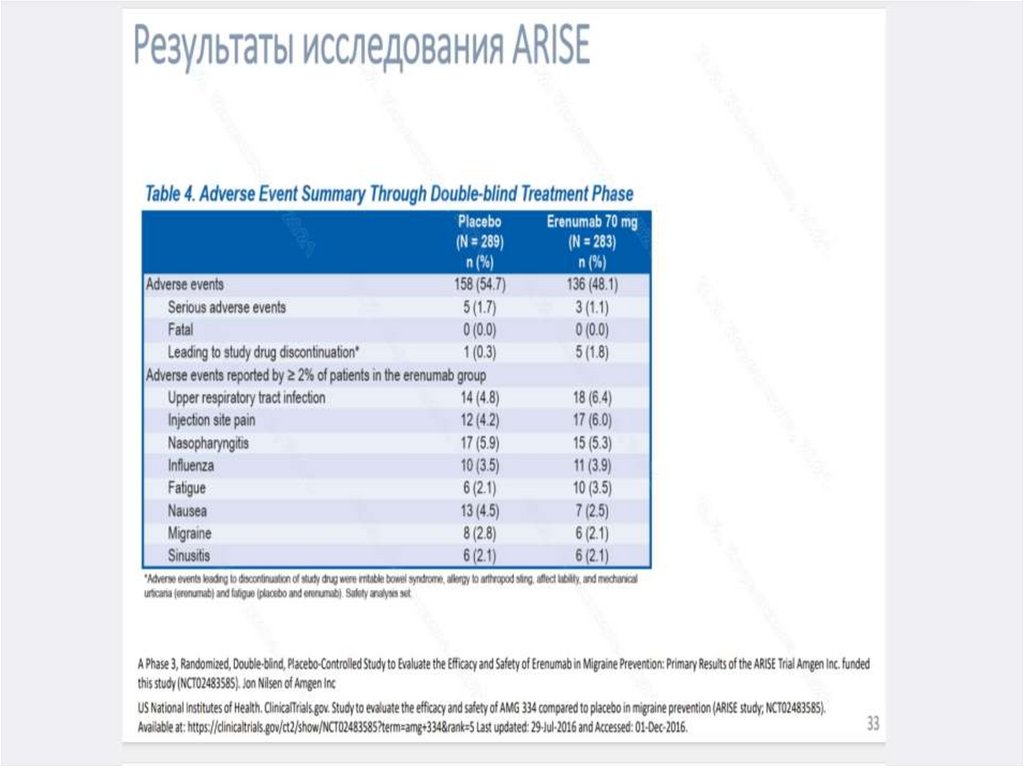




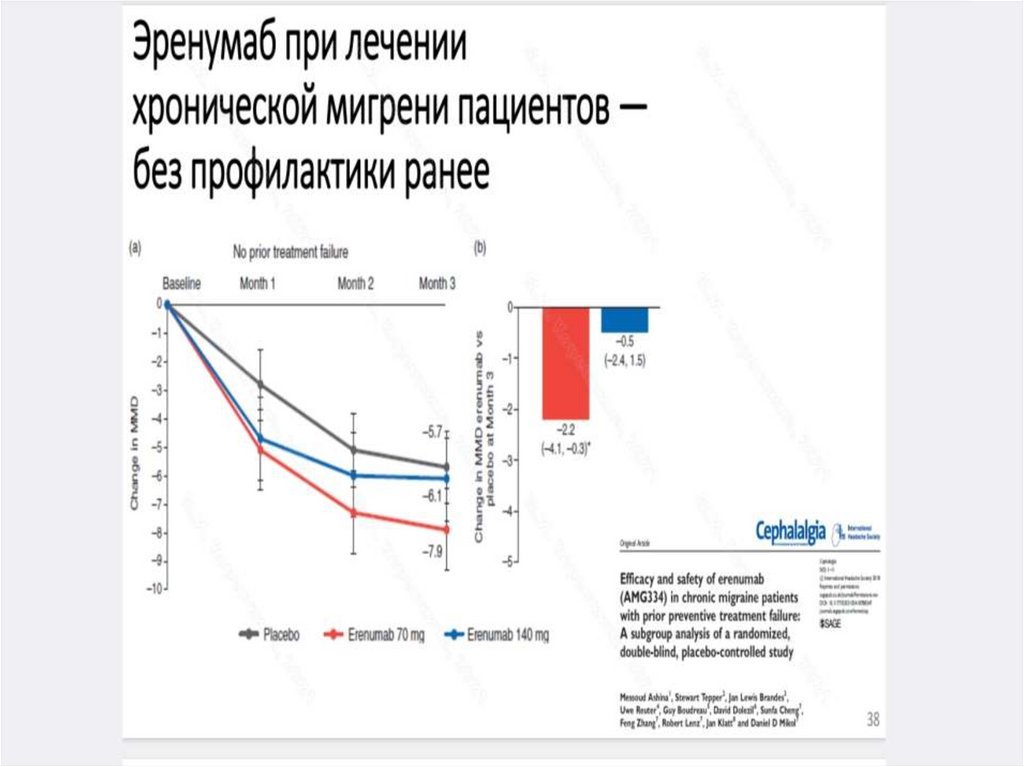
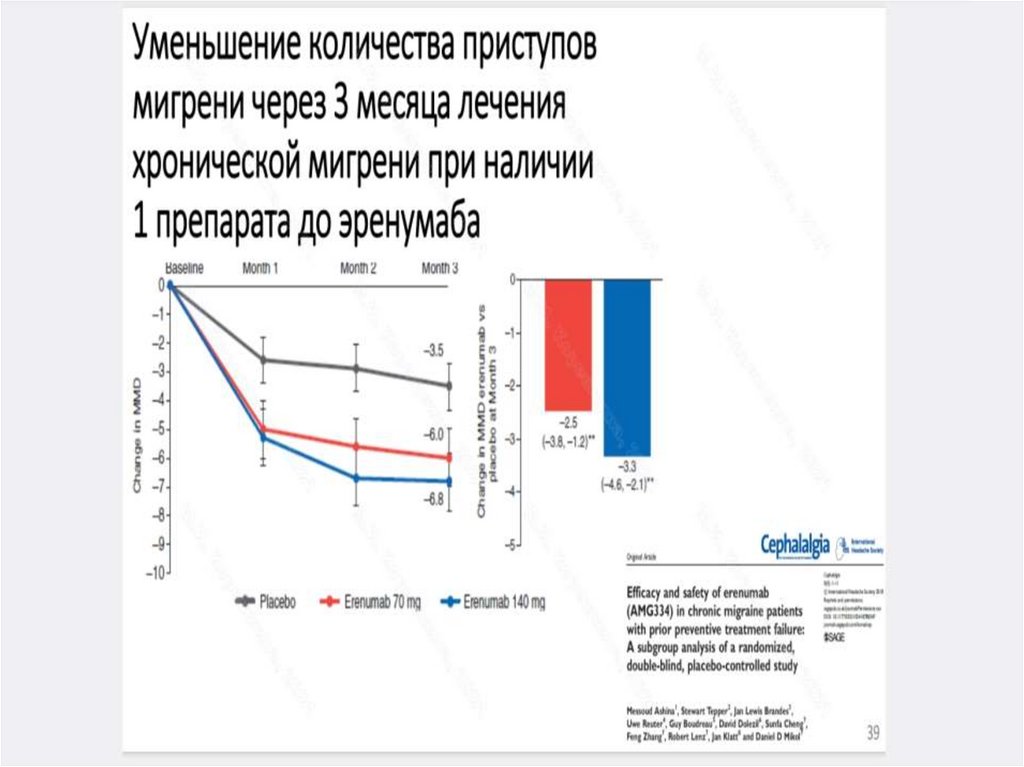
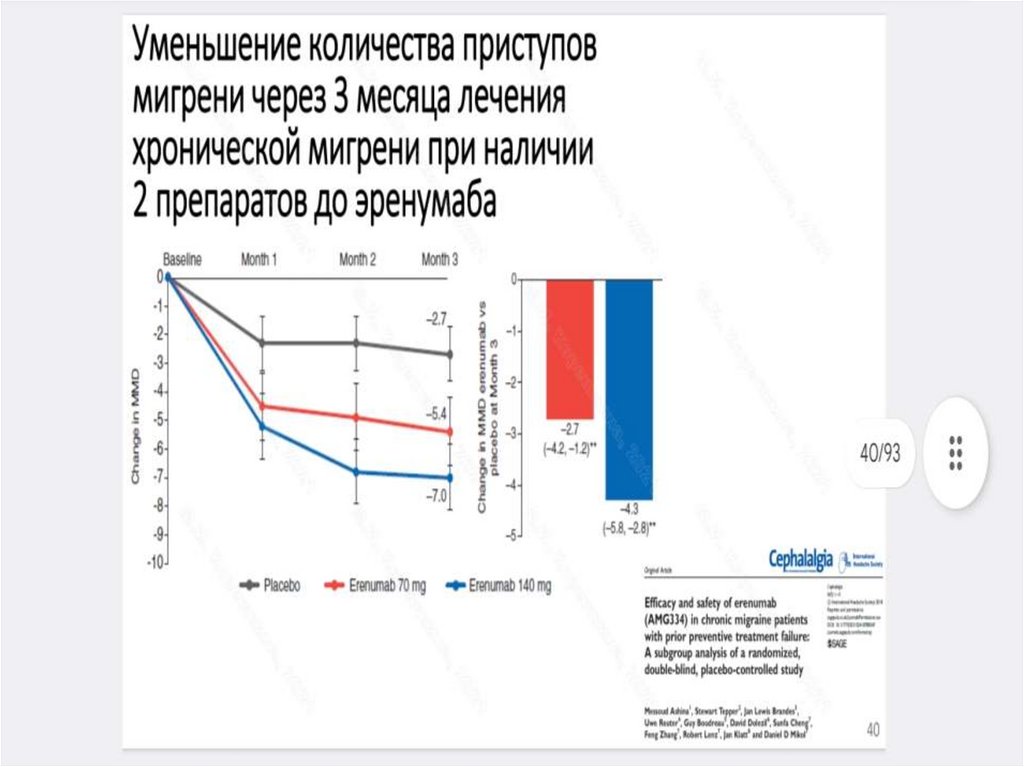




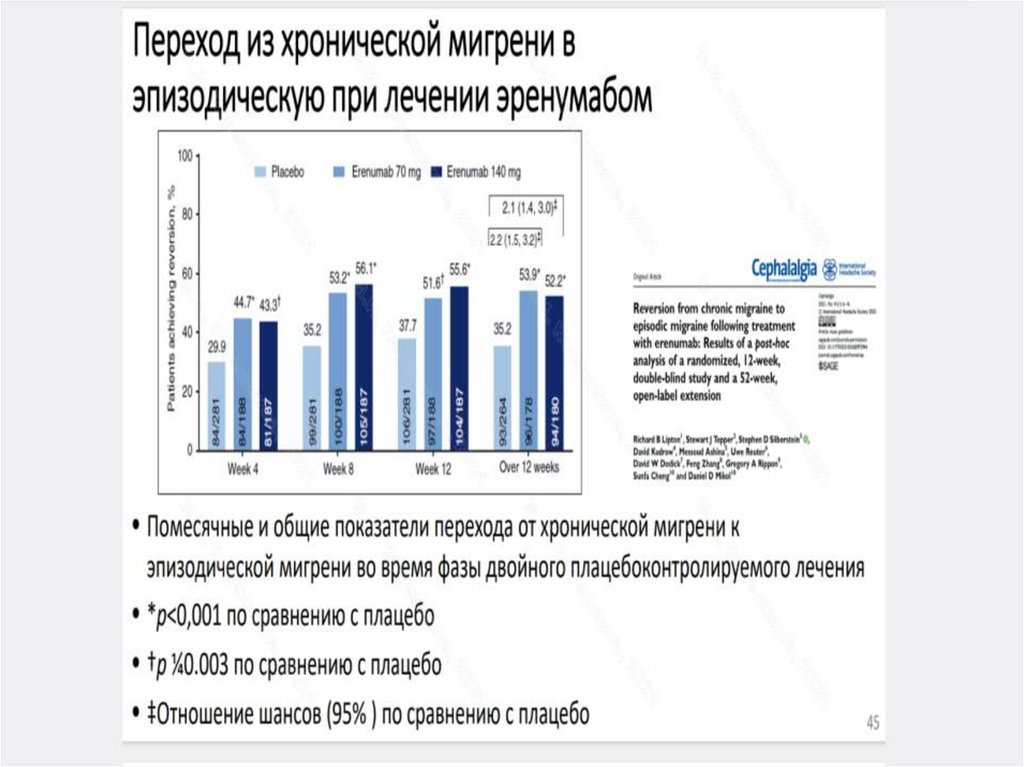
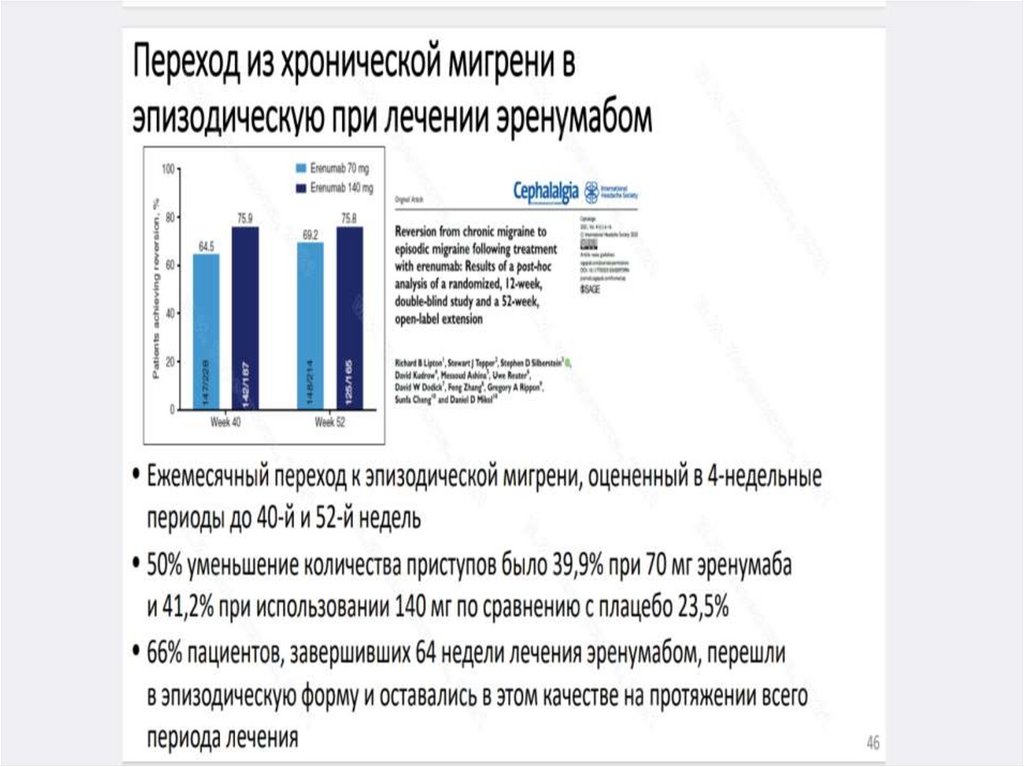





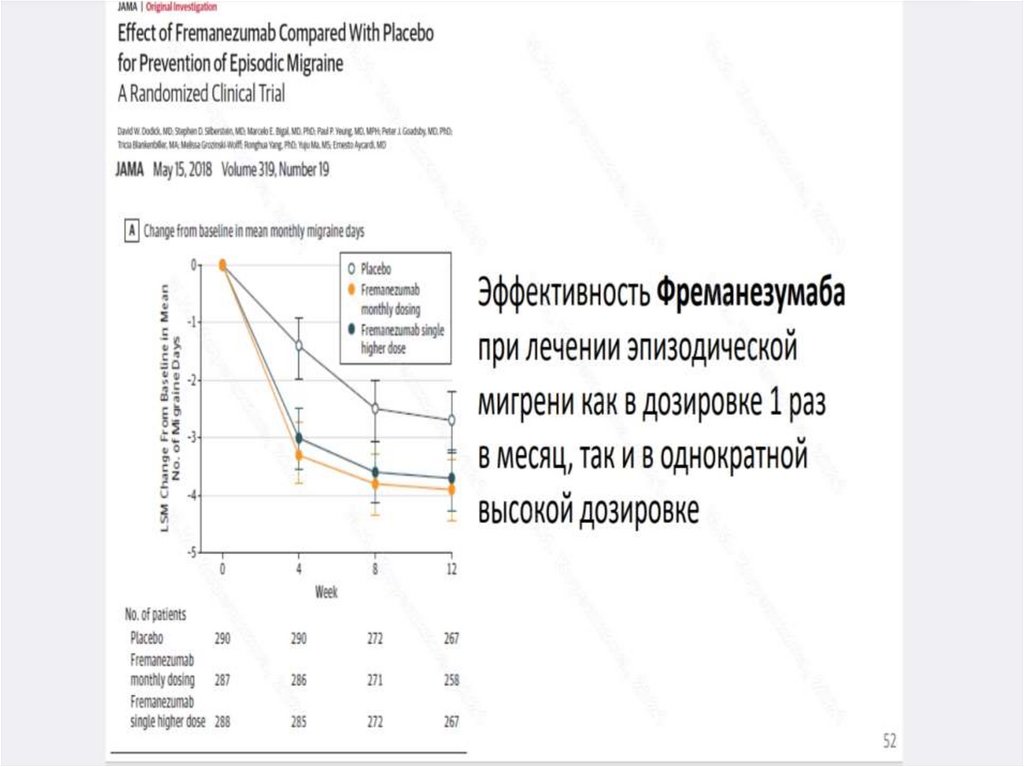




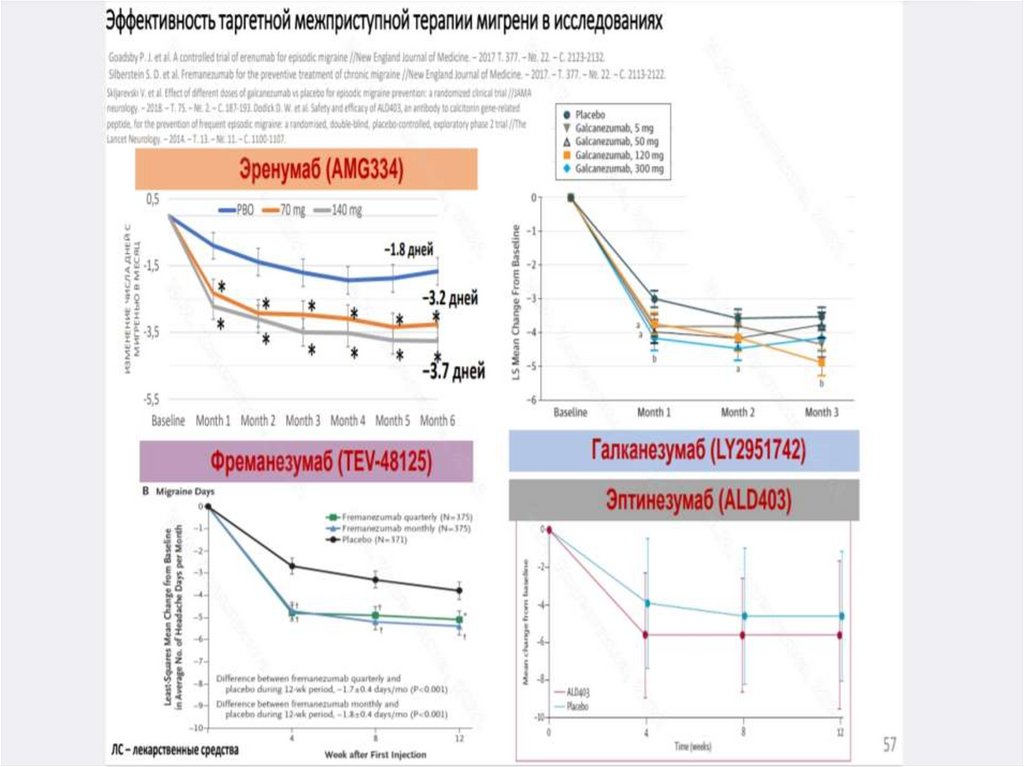
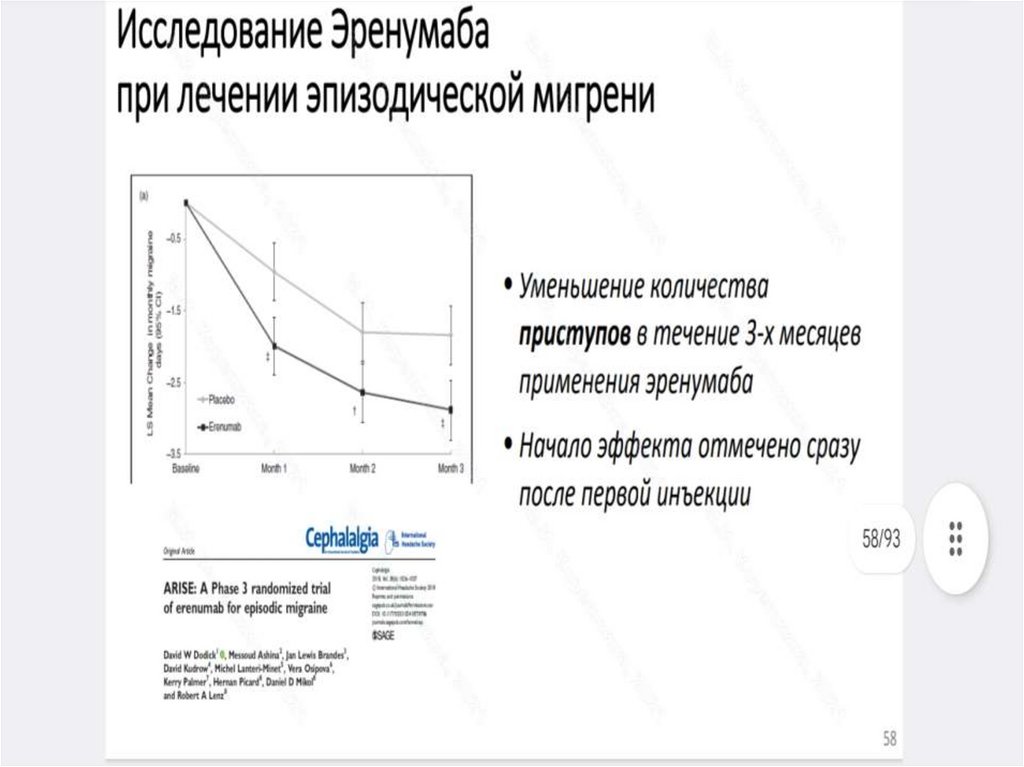
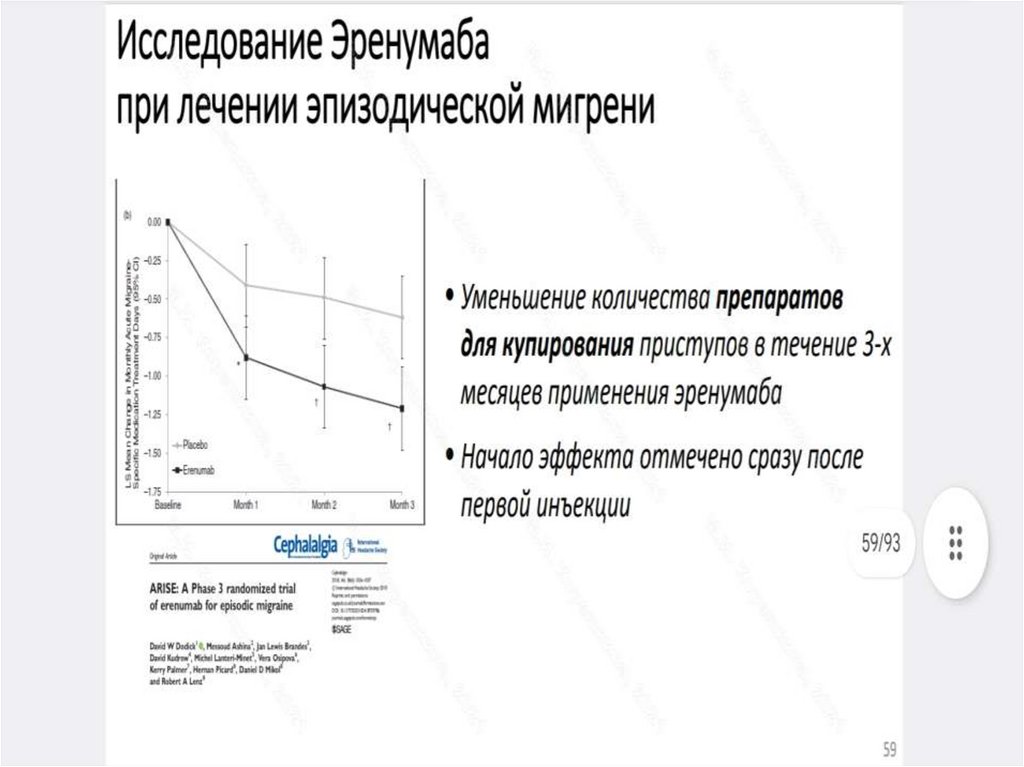




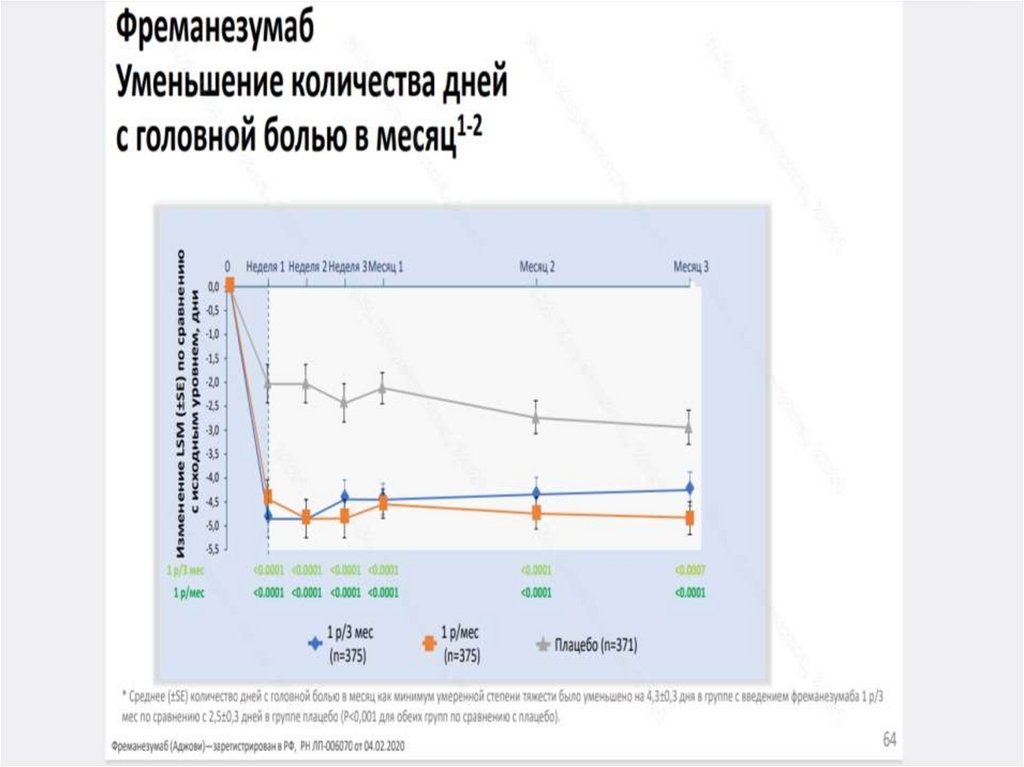
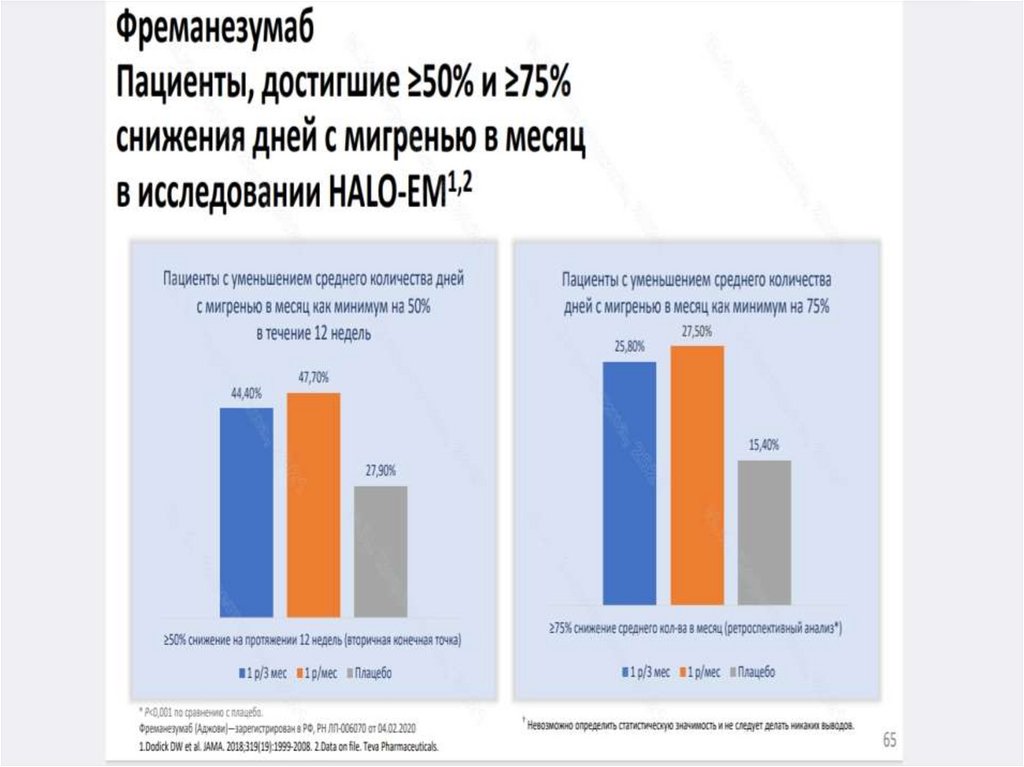
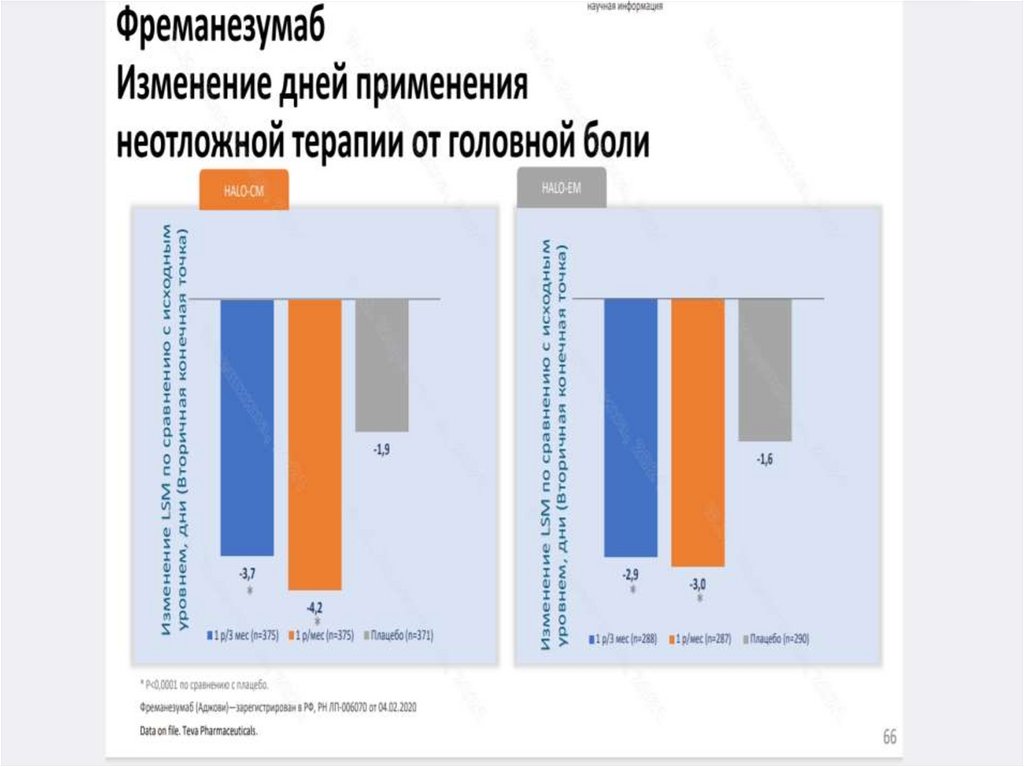








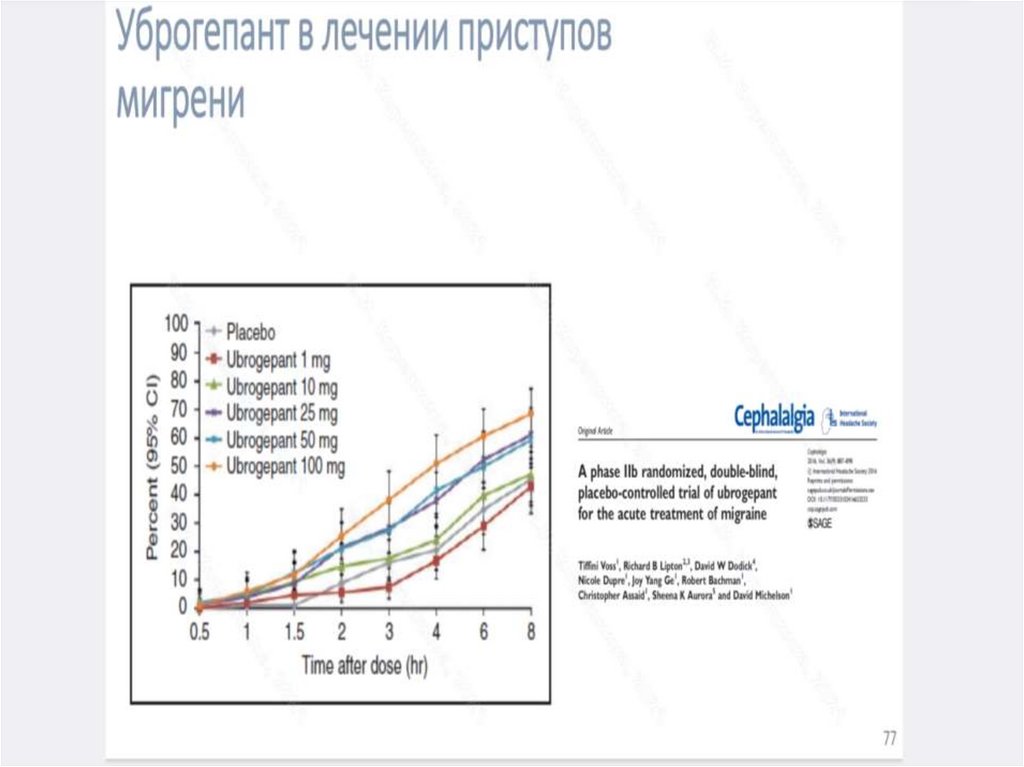
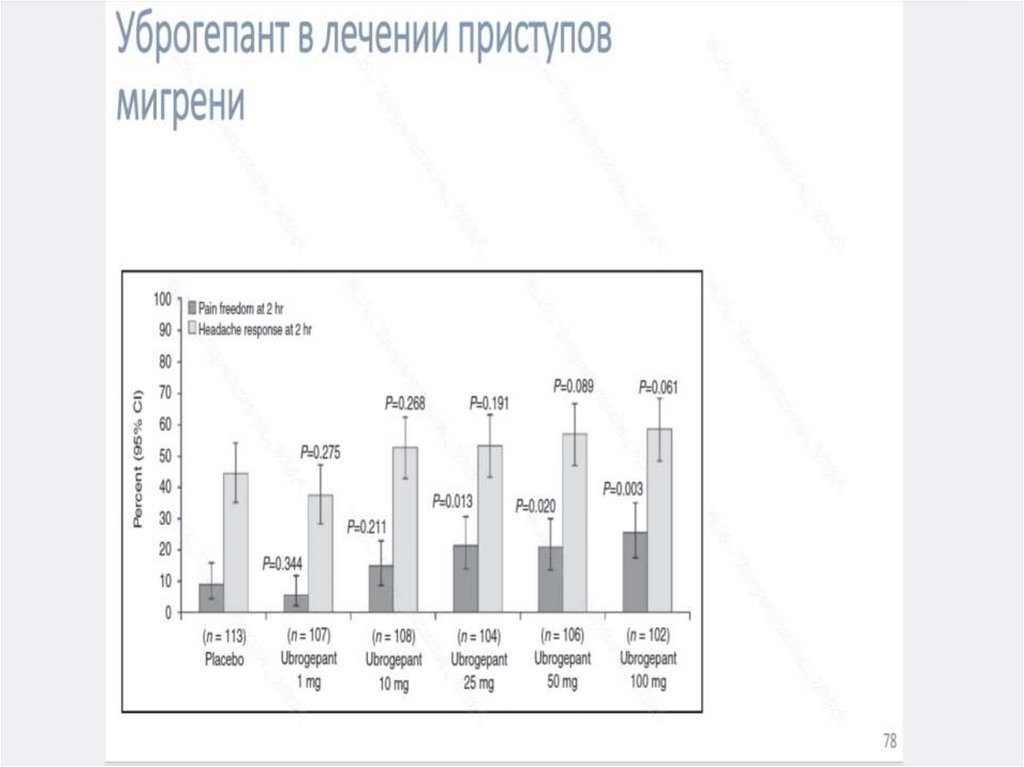
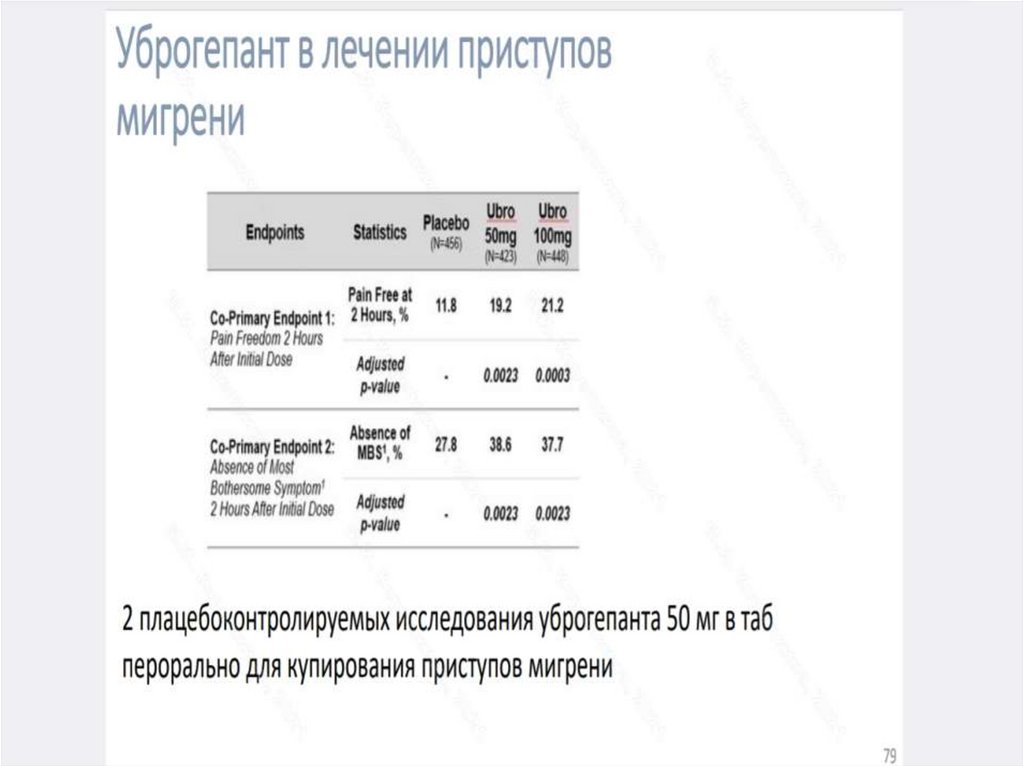
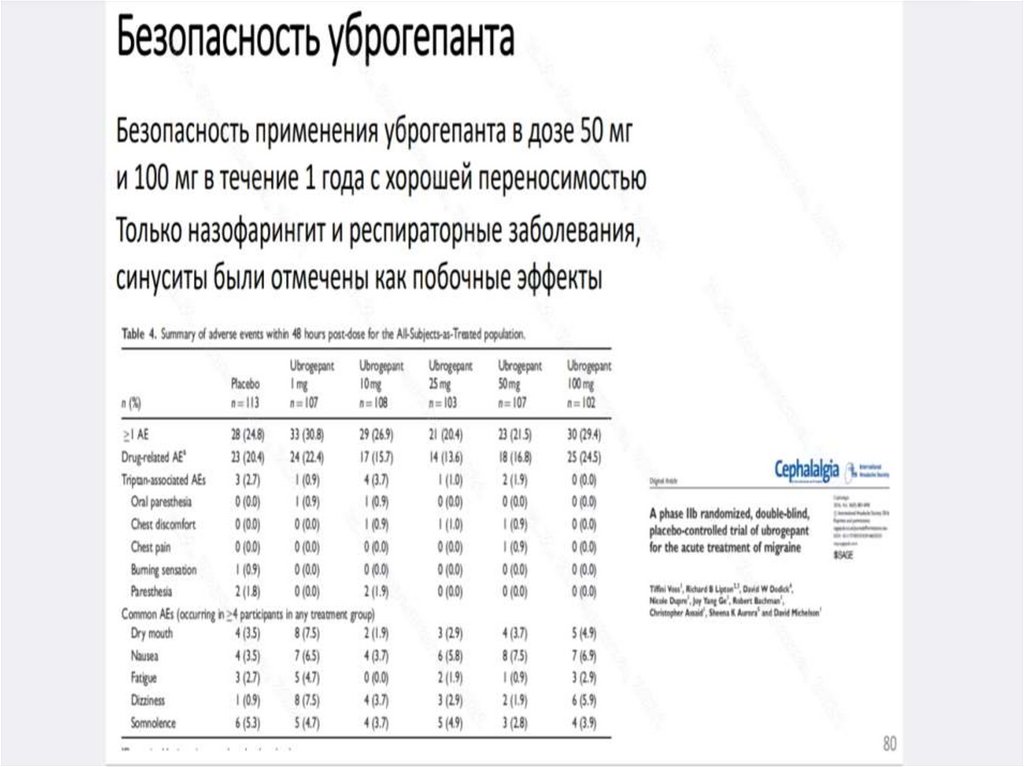


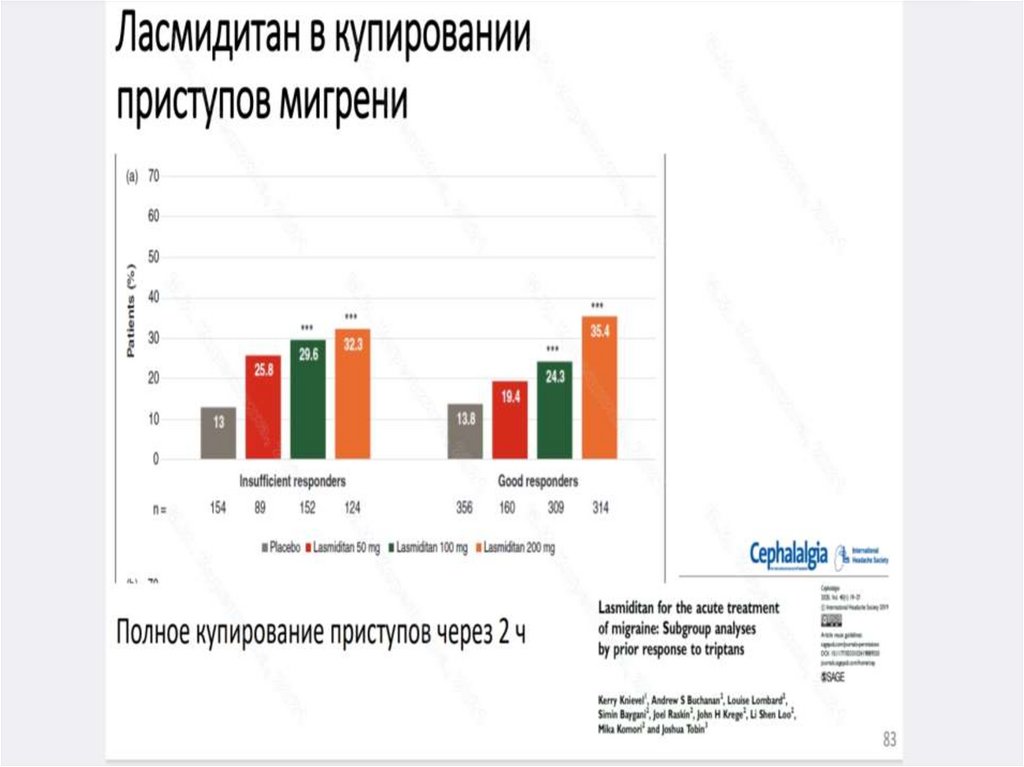
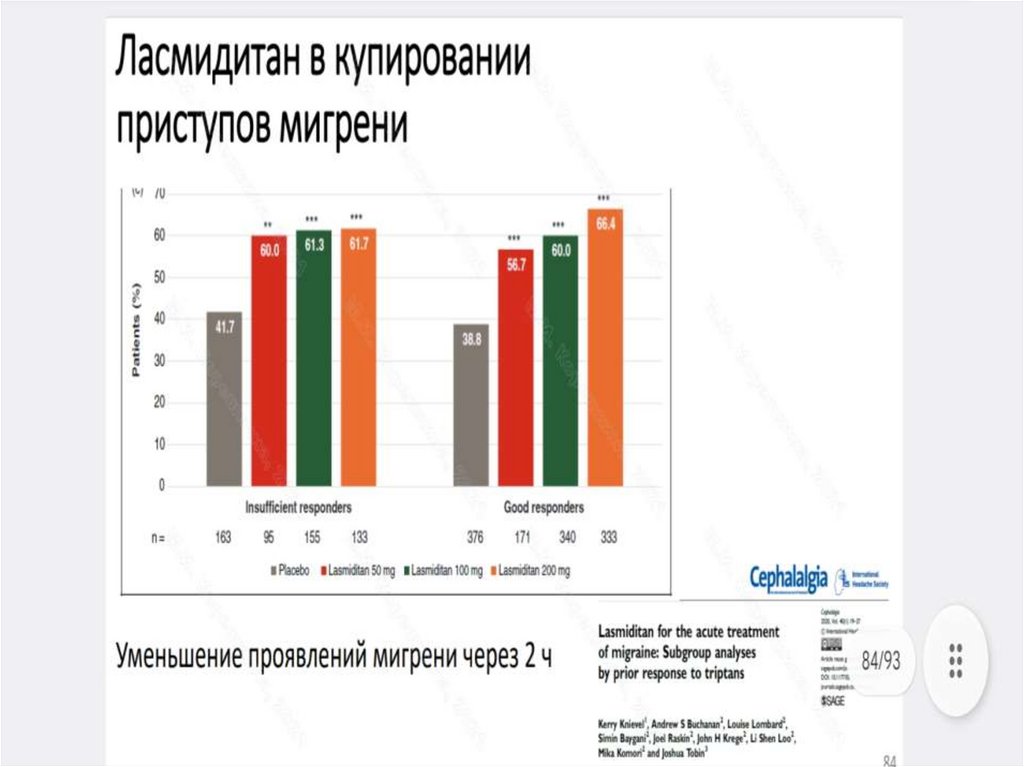















 medicine
medicine








