Similar presentations:
Порядок оказания паллиативной помощи взрослому населению. Правила констатации смерти человека
1.
Порядок оказания паллиативной помощи взросломунаселению.
Правила констатации смерти человека
2.
Паллиативная медицинская помощь (ПМП)- это подход, который способствуетулучшению качества жизни пациентов и их семей, сталкивающихся с проблемами,
связанными с угрожающей жизни болезнью, благодаря предупреждению и облегчению
страданий посредством раннего выявления, точной оценки и лечения боли и других
страданий -физических, психосоциальных и духовных(ВОЗ,2002г)
ПМП- это комплекс медицинских вмешательств, направленных на избавление от боли и
облегчение других тяжелых проявлений заболевания, в целях улучшения качества жизни
неизлечимо больных граждан (ФЗ №323 «Об основах охраны здоровья граждан в РФ» от
21.11.2011г)
3.
Положение об организации оказания паллиативной медицинской помощи№345 от 31.05.2019 года
4.
Историческая справкаТермин «паллиативный» происходит от латинского «pallium», что имеет значение «маски» или
«плаща». Паллиативная помощь: сглаживает - скрывает проявления неизлечимой болезни и/или
покрывает плащом тех, кто остался «в холоде и без защиты».
Паллиативная помощь — это сравнительно новое понятие в современной медицине. На раннем этапе
развития оно употреблялось как синоним хосписной помощи (изначально хосписы были местами
отдыха и развлечения для паломников, путешественников или странников.)
В середине XIX века в Лондоне и Дублине хосписы создавали монахини, чтобы заботиться об
умирающих бедняках. Однако медицинской поддержки там было довольно мало. В середине XX века
открывались и другие похожие учреждения.
5.
В 1962 году в Лондоне был открыт первый хоспис Святого Христофора. Инициатором стала СесилияСондерс. Она стремилась отстаивать ценность качественной, полной любви заботы об умирающем
пациенте. Во всем мире эту женщину считают основательницей современной паллиативной помощи.
6.
7.
Первый в России Хоспис был открыт в 1990 г. в Санкт-Петербурге по инициативе Виктора Зорзе.Последние 2-3 десятилетия забота об умирающих пациентах начала получать должное внимание.
Создаются организации, объединяющие медицинских работников и непрофессионалов.
Медицинские сестры продолжают играть неотъемлемую роль в обеспечении ухода за больными.
8.
Цели и задачи ПМП:Основной целью паллиативной помощи является эффективное и своевременное избавление от боли
и облегчение других тяжелых проявлений заболевания в целях улучшения качества жизни
неизлечимо больных лиц до момента их смерти.
Главная задача паллиативной помощи- это достижение, поддержка, сохранение и повышение,
насколько это возможно, качества жизни пациента в соответствии с его представлениями и
пожеланиями.
9.
Паллиативная медицинская помощь:1.Обеспечивает облегчение боли и других симптомов, причиняющих страдания.
2.Утверждает жизнь и относится к умиранию как к естественному процессу.
3.Не стремится ни ускорить, ни отдалить наступление смерти.
4.Включает психологические и духовные аспекты помощи пациентам.
5.Предлагает систему поддержки, помогающую пациентам жить по возможности активно до
наступления смерти.
6.Использует командный подход для удовлетворения потребностей пациентов, в том числе, при
необходимости, предлагает психологическое консультирование родным пациента в период
переживания утраты.
7.Применима на ранних стадиях болезни в сочетании с другими видами терапии,предназначенными
для продления жизни, такими как химиотерапия или радиотерапия, и включает проведение
исследований, необходимых для лучшего понимания и ведения причиняющих страдания клинических
осложнений.
10.
Общие принципы паллиативной помощи:Помощь может осуществляться только в том случае, если пациент и члены его семьи
готовы ее принять.
Согласовывать приоритеты и цели помощи с пациентами и их родными.
Обсуждать варианты лечения с пациентом и совместно формулировать планы помощи.
Не отказывать в предоставлении информации, которую пациент желает получить, в
том числе информации о любом виде лечения.
Уважать желание пациента отказаться от лечения.
11.
Кому оказывается паллиативная медицинская помощь?ПМП оказывается пациентам с неизлечимыми прогрессирующими заболеваниями и
состояниями, среди которых выделяют следующие основные группы:
1.Пациенты с различными формами злокачественных новообразований (ЗНО).
2.Пациенты с органной недостаточностью стадии декомпенсации, при невозможности
достичь ремиссии заболевания или стабилизации состояния пациента.
3.Пациенты с хроническими прогрессирующими заболеваниями терапевтического
профиля в терминальной стадии их развития.
4.Пациенты с тяжелыми необратимыми последствиями нарушений мозгового
кровообращения, нуждающиеся в симптоматической терапии и в обеспечении ухода при
оказании медицинской помощи.
12.
Виды паллиативной медицинской помощи:1.Паллиативная первичная доврачебная медицинская помощь оказывается фельдшерами и иными
медицинскими работниками со средним медицинским образованием фельдшерских здравпунктов,
фельдшерско-акушерских пунктов, врачебных амбулаторий, иных медицинских организаций (их
структурных подразделений), оказывающих первичную доврачебную медико-санитарную помощь.
2.Паллиативная первичная врачебная медицинская помощь оказывается врачами-терапевтами,
врачами терапевтами-участковыми, врачами-педиатрами, врачами-педиатрами участковыми,
врачами общей практики (семейными врачами), врачами-специалистами медицинских организаций,
оказывающих первичную медико-санитарную помощь, специализированную медицинскую помощь.
3. Паллиативная специализированная медицинская помощь оказывается врачами-специалистами,
занимающими должность врача по паллиативной медицинской помощи, иными врачами
специалистами, медицинскими работниками со средним профессиональным образованием
кабинетов паллиативной медицинской помощи взрослым, отделений выездной патронажной
паллиативной медицинской помощи взрослым, отделений паллиативной медицинской помощи
взрослым, хосписов для взрослых, отделений сестринского ухода для взрослых, домов (больниц)
сестринского ухода для взрослых, дневных стационаров паллиативной медицинской помощи
взрослым, респираторных центров для взрослых, отделений (бригад) выездной патронажной
паллиативной медицинской помощи детям, отделений (коек) паллиативной медицинской помощи
детям, хосписов, дневных стационаров паллиативной медицинской помощи детям.
13.
Общие медицинские показания к оказанию взрослым паллиативной медицинскойпомощи:
ухудшение общего состояния, физической и/или когнитивной функции на фоне
прогрессирования неизлечимого заболевания и неблагоприятный прогноз развития
заболевания, несмотря на оптимально проводимое специализированное лечение;
снижение функциональной активности пациента
потеря массы тела более чем на 10% за последние 6 мес.
При выявлении двух и более общих медицинских показания у одного пациента
оцениваются медицинские показания по группам заболеваний или состояний
14.
Медицинские показания к оказанию паллиативной медицинской помощи взрослым:1.При различных формах злокачественных новообразований:
наличие метастатических поражений при незначительном ответе на
специализированную терапию или наличии противопоказаний к ее проведению;
наличие метастатических поражений центральной нервной системы, печени, легких;
наличие боли и других тяжелых проявлений заболевания.
2. При различных формах деменции, в том числе болезни Альцгеймера:
утрата способности к двум и более видам повседневной деятельности за последние 6
месяцев на фоне специализированной терапии;
прогрессирующее нарушение глотания;
нарушение функции тазовых органов;
расстройства речевой деятельности, препятствующие речевому общению и
социальному взаимодействию;
высокий риск падения и/или эпизоды падения в прошлом;
наличие хронических ран и контрактур.
15.
3. При тяжелых необратимых последствиях нарушений мозгового кровообращения:персистирующая кома различной степени или состояние минимального сознания,
когнитивные нарушения;
прогрессирующее нарушение глотания;
нарушение функции тазовых органов;
расстройства речевой деятельности, препятствующие полноценному речевому
общению и социальному взаимодействию;
наличие хронических ран и контрактур;
парезы и параличи со значительной потерей функции.
4. При болезнях органов кровообращения:
конечные стадии хронической сердечной недостаточности (III и IV функциональный
класс по NYHA);
наличие сочетанной соматической и/или психической патологии, значимо влияющей
на качество жизни и/или симптомы основного заболевания;
результаты эхокардиографии: выраженное снижение фракции выброса (< 25%) или
выраженная легочная гипертензия (давление в легочной артерии > 70 мм рт.ст.);
стабильная стенокардия 3 и 4 функциональных классов (одышка или боли в груди в
покое или при незначительной физической нагрузке);
тяжелое, неоперабельное заболевание периферических сосудов.
16.
5. При болезнях органов дыхания:дыхательная недостаточность 3 степени в период ремиссии заболевания (одышка в
покое или при незначительной физической нагрузке);
нуждаемость в респираторной поддержке вследствие дыхательной недостаточности.
6. При почечной недостаточности:
хроническая почечная недостаточность 4 или 5 стадии (расчетная скорость
клубочковой фильтрации менее 30 мл/мин) с прогрессивным ухудшением;
прекращение диализа или отказ от его начала.
7. При болезнях печени:
тяжесть цирроза печени по шкале Чайлд-Пью не менее 10 баллов (стадия С);
цирроз с одним или несколькими осложнениями в течение прошедшего года;
асцит, резистентный к действию диуретиков;
печеночная энцефалопатия;
невозможность проведения пересадки печени.
17.
8.При дегенеративных заболеваниях нервной системы, боковом амиотрофическомсклерозе и других заболеваниях двигательных нейронов, рассеянном склерозе,
дегенеративных заболеваниях экстрапирамидной системы:
прогрессирующее нарушение глотания;
расстройства речевой деятельности, препятствующие полноценному речевому общению и
социальному взаимодействию;
нуждаемость в длительной кислородотерапии;
нуждаемость в респираторной поддержке вследствие дыхательной недостаточности.
9. С социально значимыми инфекционными заболеваниями в терминальной стадии
развития являются:
• терминальная стадия ВИЧ-инфекции;
• ВИЧ-инфекция с морфологически подтвержденным диагнозом распространенной формы
злокачественного новообразования, не подлежащего радикальному противоопухолевому
лечению;
• ВИЧ-инфекция с хроническим болевым синдромом, обусловленным злокачественным
новообразованием;
• ВИЧ-инфекция с длительным болевым синдромом иной этиологии;
• ВИЧ-инфекция с тяжелыми мнестико-интеллектуальными нарушениями (деменцией),
двигательными неврологическими расстройствами, возникшими в результате перенесенных
оппортунистических и вторичных заболеваний, инсульта, черепно-мозговой травмы,
злоупотребления психоактивными веществами;
• ВИЧ-инфекция с глубокими трофическими расстройствами (трофическими язвами,
пролежнями);
• туберкулез с множественной лекарственной устойчивостью /туберкулез с широкой
лекарственной устойчивостью при неэффективности 2 курсов полноценной контролируемой
химиотерапии;
18.
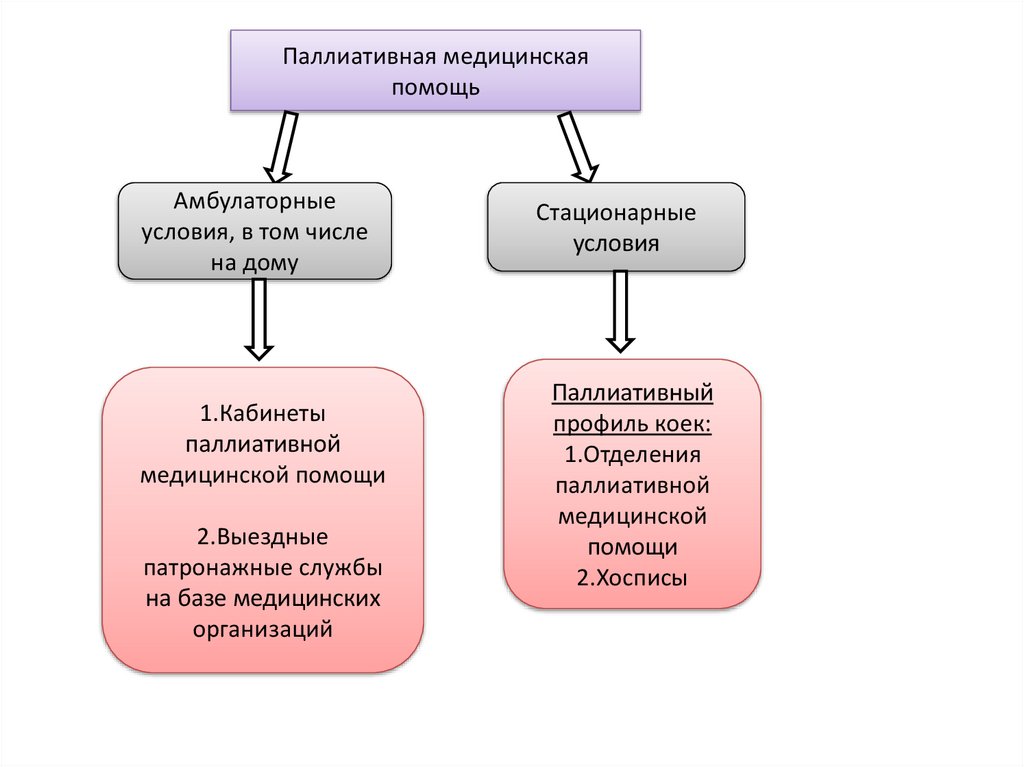
Паллиативная медицинскаяпомощь
Амбулаторные
условия, в том числе
на дому
1.Кабинеты
паллиативной
медицинской помощи
2.Выездные
патронажные службы
на базе медицинских
организаций
Стационарные
условия
Паллиативный
профиль коек:
1.Отделения
паллиативной
медицинской
помощи
2.Хосписы
19.
Основные сложности в процессе общения между врачом, пациентом и родственниками:1.Страхи пациента: страх смерти, лечения, финансовые проблемы, физические, духовные,
психологические страдания, страх прогрессирования болезни, опасение потерять социальный статус.
2.Отсутствие навыков коммуникации (сообщения плохих новостей, решение выписать из больницы,
предложение продолжать уход в хосписе), эмпатии.
3. Эмоциональные реакции.
20.
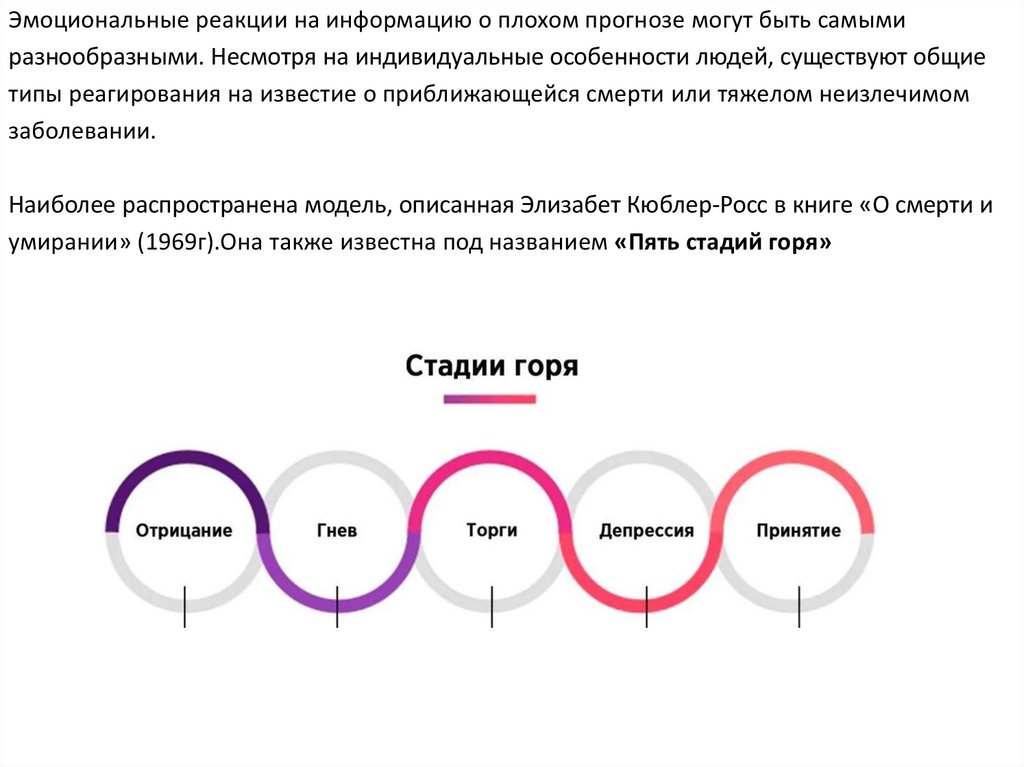
Эмоциональные реакции на информацию о плохом прогнозе могут быть самымиразнообразными. Несмотря на индивидуальные особенности людей, существуют общие
типы реагирования на известие о приближающейся смерти или тяжелом неизлечимом
заболевании.
Наиболее распространена модель, описанная Элизабет Кюблер-Росс в книге «О смерти и
умирании» (1969г).Она также известна под названием «Пять стадий горя»
21.
1 стадия-НЕПРИЯТИЕНаиболее распространены высказывания «Я пока ещё неплохо себя чувствую» и «Это может
случиться, но не со мной». Человек отодвигает от себя мысли о неминуемой смерти.
2 стадия – ГНЕВ
Она наступает, когда становится невозможно не согласиться с приближением смерти. Гнев может быть
обращён на медицинских работников. Кроме того, могут возникнуть трудности с оказанием помощи,
поскольку все чувства замещаются яростью и завистью по отношению к тем, кто здоров.
3 стадия-ТОРГОВЛЯ
Человек соглашается с тем, что смерть неизбежна, но пытается «договориться» об её отсрочке: «Я
сделаю всё, что угодно,только бы мне увидеть, как мои дети закончат школу»
4 стадия-ДЕПРЕССИЯ
В этой стадии умирающий пациент начинает понимать неотвратимость смерти. Он может погрузиться
в молчание, отказаться от общения, постоянно плакать. На стадии депрессии больной особенно
нуждается в психологической поддержке.
5 стадия-ПРИНЯТИЕ
Принятие или финальный этап сопротивления смерти. Человек в этой стадии становится спокойным и
умиротворенным, принимая приближение смерти как неизбежный финал.
22.
23.
Осуществляя психологическую поддержку пациентов, страдающих тяжелым заболеваниемв терминальной стадии, участковый врач-терапевт может в полной мере опираться на
методы, которые с успехом используют специалисты, работающие в отечественных
хосписах.
Это различные виды психотерапии, элементы которой можно внедрить в практику,
например психотерапия средой.
Если в условиях хосписа сотрудники стараются приблизить окружающую обстановку у
домашней, то при оказании помощи дома важно помнить о том, что психотерапия средой
в первую очередь-это создание красивого окружения.
Цветы, картины, красочные репродукции, старые фотографии, запечатлевшие
умирающего человека в молодости, любимая музыка-всё это создает определенный
настрой.
24.
Врач должен подсказать родственникам пациента, что музыка, художественные альбомы ифильмы- это элементы арт-терапии. Он должен объяснить, что они могут не только
отвлечь от тягостных страданий, но и оказывают лечебное воздействие и способны
облегчить страдания, а нередко и уменьшить потребность в болеутоляющих средствах.
Естественно, многое зависит от уровня культуры пациента и его семьи, а также
сложившихся традиций.
Благотворное влияние на больного оказывает природа. В городских условиях, особенно в
районах новостроек, трудно найти зелёный уголок, но, если позволяет погода, а вид с
балкона квартиры пациента радует глаз, можно посоветовать организовывать для него
короткие прогулки, которые позволят полюбоваться зеленью деревьев или их
заснеженными кронами.
Хорошее воздействие оказывают «голоса природы»-записанное на пленку пение птиц
или журчание воды.
25.
Не менее важно формирование эмоционального контакта с пациентом. Больной и егородные сразу же почувствуют, если врач или медицинская сестра искренне настроены на
облегчение страданий. Лишний раз сказанное доброе слово, похвала за соблюдение
рекомендаций, заинтересованность в том, как справляются с уходом близкие, а также
любая позитивная информация создает доверительную атмосферу и способствует
возникновению положительных эмоций.
Важный аспект психологической поддержки умирающего больного- правильно
примененный невербальный контакт. Прикосновение одного человека к другому,
особенно в момент беседы, даёт ощущение близости и сопереживания.
26.
Обязанности врача-терапевта участкового при оказании паллиативной помощи:1. Оказание паллиативной специализированной медицинской помощи взрослым в
амбулаторных условиях, в том числе на дому, и стационарных организациях
социального обслуживания при вызове медицинского работника;
2. Динамическое наблюдение за взрослыми, нуждающимися в оказании паллиативной
специализированной медицинской помощи;
3. Лечение болевого синдрома и других тяжелых проявлений заболевания;
4. Назначение лекарственных препаратов, включая наркотические лекарственные
препараты и психотропные лекарственные препараты;
5. Направление пациента при наличии медицинских показаний, в том числе проживающих
в стационарных организациях социального обслуживания, в медицинскую
организацию, оказывающую паллиативную специализированную медицинскую
помощь в стационарных условиях;
6. Организация консультаций пациента врачом-специалистом по профилю основного
заболевания и врачами других специальностей;
7. Оказание психологической помощи пациентам, нуждающимся в паллиативной
медицинской помощи;
8. Обучение пациента, его законного представителя, родственников, иных лиц,
осуществляющих уход за пациентом, мероприятиям по уходу;
27.
9. Осуществление учета пациентов, нуждающихся в оказании паллиативной медицинскойпомощи, с применением медицинской информационной системы медицинской
организации;
10. Взаимодействие с организациями социального обслуживания, общественными
объединениями, иными некоммерческими организациями, осуществляющими свою
деятельность в сфере охраны здоровья.
28.
Правилаконстатации смерти человека
29.
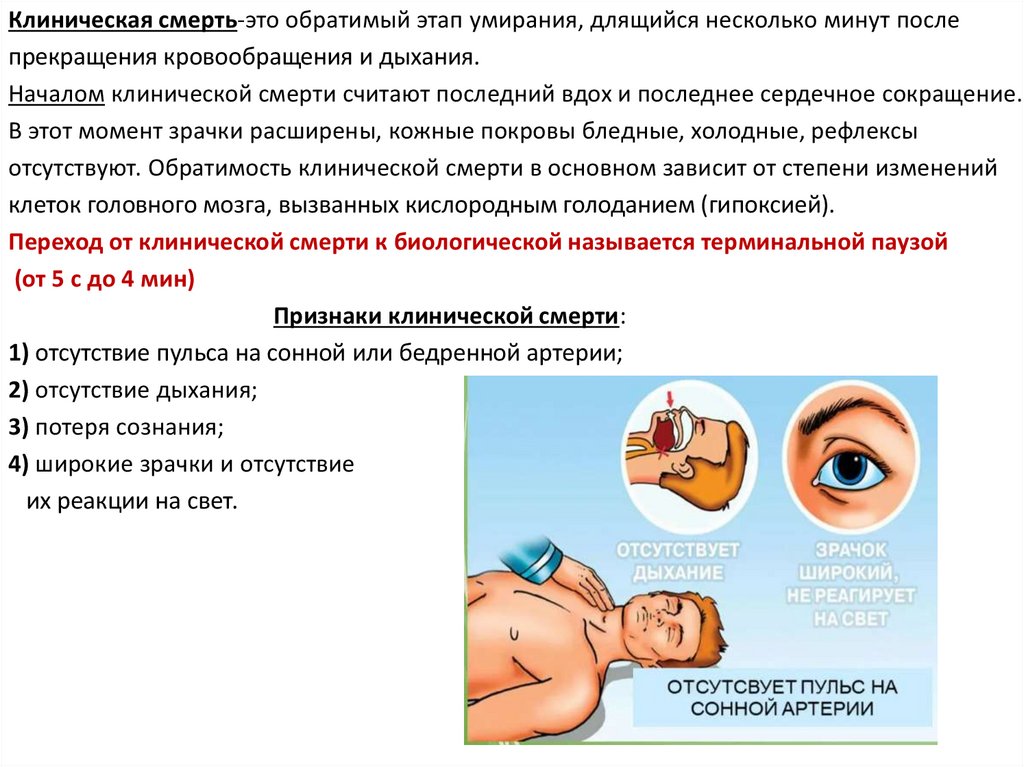
Клиническая смерть-это обратимый этап умирания, длящийся несколько минут послепрекращения кровообращения и дыхания.
Началом клинической смерти считают последний вдох и последнее сердечное сокращение.
В этот момент зрачки расширены, кожные покровы бледные, холодные, рефлексы
отсутствуют. Обратимость клинической смерти в основном зависит от степени изменений
клеток головного мозга, вызванных кислородным голоданием (гипоксией).
Переход от клинической смерти к биологической называется терминальной паузой
(от 5 с до 4 мин)
Признаки клинической смерти:
1) отсутствие пульса на сонной или бедренной артерии;
2) отсутствие дыхания;
3) потеря сознания;
4) широкие зрачки и отсутствие
их реакции на свет.
30.
Биологическая смерть является необратимым состоянием, когда оживление уженевозможно.
Признаки биологической смерти:
1) Высыхание роговицы;
2) Феномен «кошачьего» зрачка;
3) Снижение температуры тела;
4) Появление трупных пятен;
5) Трупное окоченение
31.
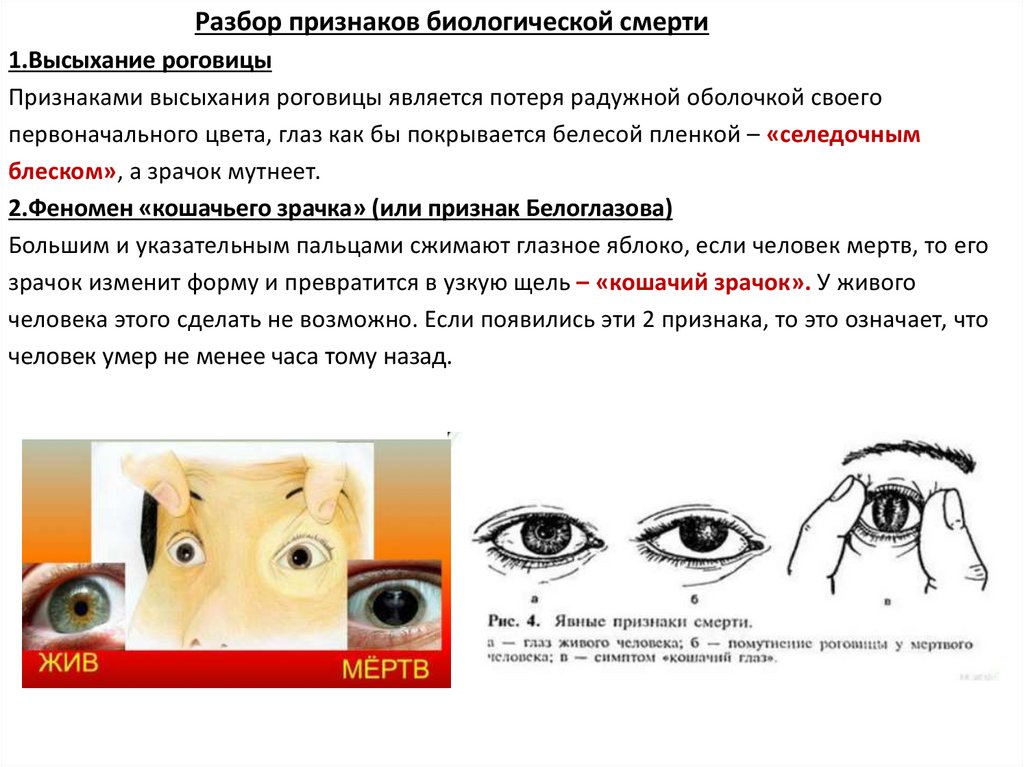
Разбор признаков биологической смерти1.Высыхание роговицы
Признаками высыхания роговицы является потеря радужной оболочкой своего
первоначального цвета, глаз как бы покрывается белесой пленкой – «селедочным
блеском», а зрачок мутнеет.
2.Феномен «кошачьего зрачка» (или признак Белоглазова)
Большим и указательным пальцами сжимают глазное яблоко, если человек мертв, то его
зрачок изменит форму и превратится в узкую щель – «кошачий зрачок». У живого
человека этого сделать не возможно. Если появились эти 2 признака, то это означает, что
человек умер не менее часа тому назад.
32.
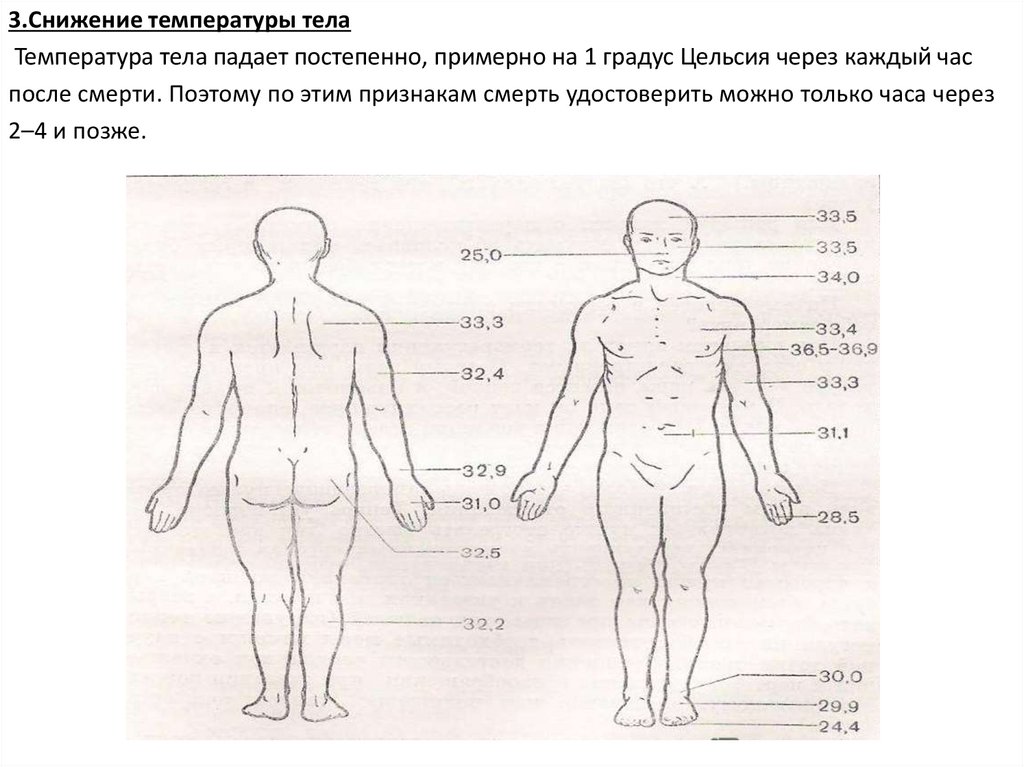
3.Снижение температуры телаТемпература тела падает постепенно, примерно на 1 градус Цельсия через каждый час
после смерти. Поэтому по этим признакам смерть удостоверить можно только часа через
2–4 и позже.
33.
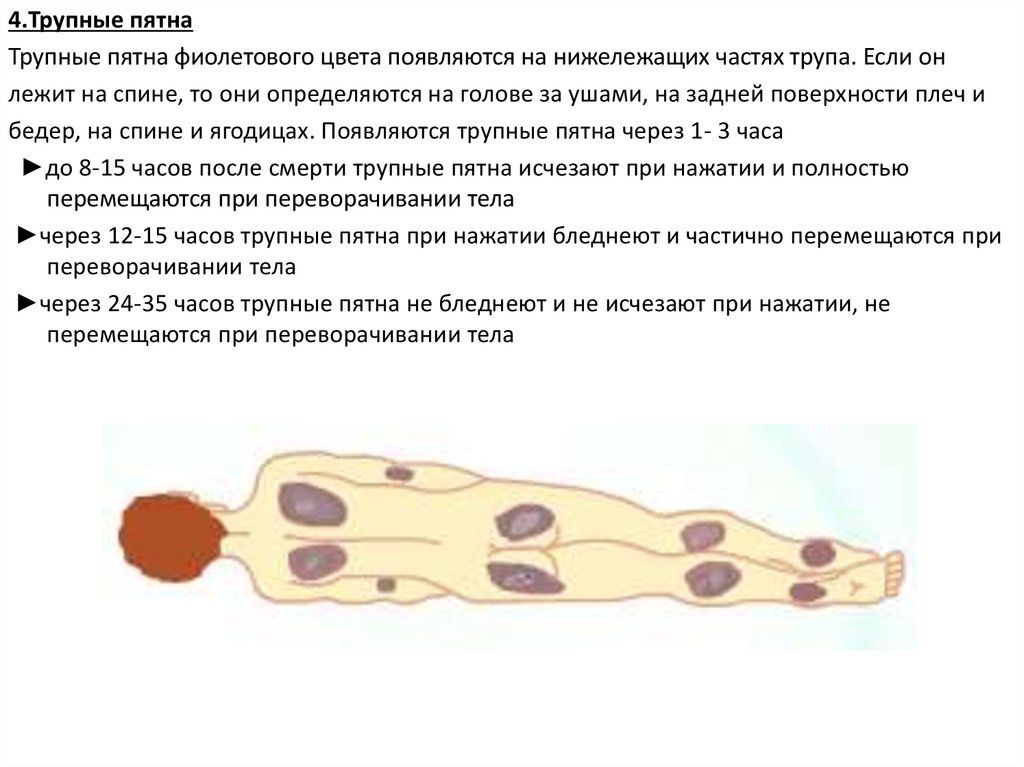
4.Трупные пятнаТрупные пятна фиолетового цвета появляются на нижележащих частях трупа. Если он
лежит на спине, то они определяются на голове за ушами, на задней поверхности плеч и
бедер, на спине и ягодицах. Появляются трупные пятна через 1- 3 часа
►до 8-15 часов после смерти трупные пятна исчезают при нажатии и полностью
перемещаются при переворачивании тела
►через 12-15 часов трупные пятна при нажатии бледнеют и частично перемещаются при
переворачивании тела
►через 24-35 часов трупные пятна не бледнеют и не исчезают при нажатии, не
перемещаются при переворачивании тела
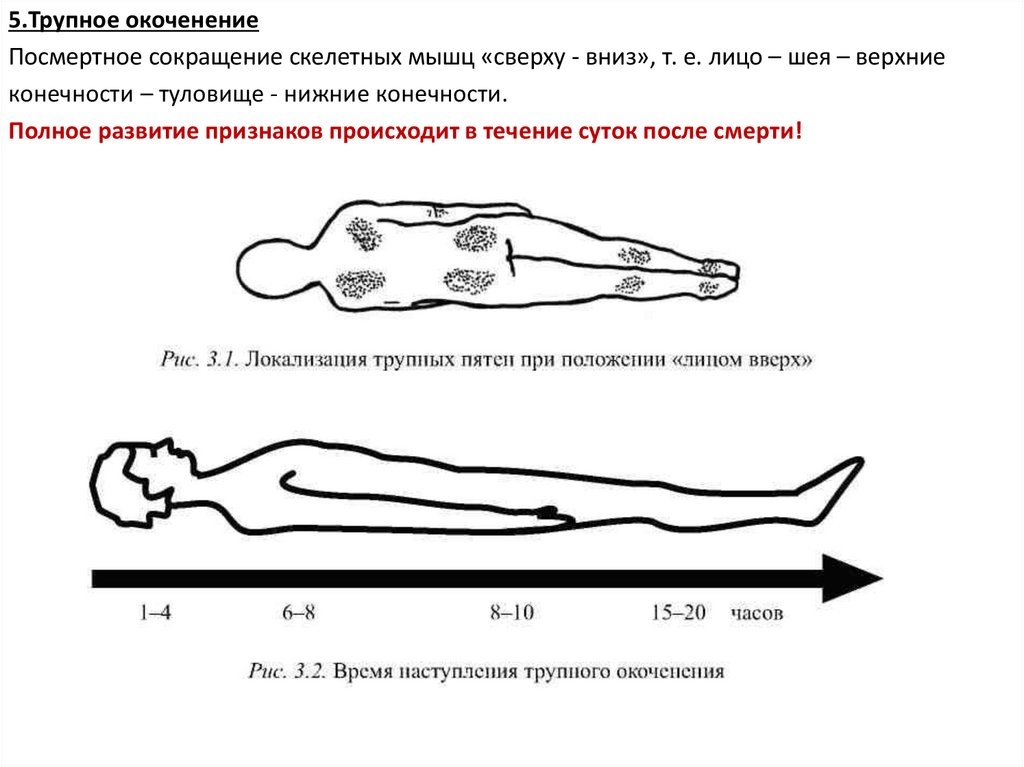
34.
5.Трупное окоченениеПосмертное сокращение скелетных мышц «сверху - вниз», т. е. лицо – шея – верхние
конечности – туловище - нижние конечности.
Полное развитие признаков происходит в течение суток после смерти!





























 medicine
medicine








