Similar presentations:
Ревматизм (РЛ, ОРЛ)
1.
Лектор:Доцент кафедры АГ и педиатрии
Сеченева Л.В.
2.
Ревматизм (РЛ, ОРЛ) - одна из актуальных проблемклинической медицины и педиатрии. В ней переплетаются
интересы кардиологов, иммунологов, неврологов,
хирургов и т.д.
Начавшись в детском возрасте, ОРЛ увеличивает
число нетрудоспособных лиц среди взрослого населения.
Г.И. Сокольский описал клинику ревмокардита с
образованием пороков сердца; Ж Буйо ввел понятие
эндокардита и вальвулита (болезнь Сокольского-Буйо).
Значительный вклад в изучение ОРЛ внесли
отечественные педиатры: Н.Ф. Филатов, А.А. Кисель, А.В.
Воловик, А.Д. Соколова-Пономарева, В.П.Бисярина, Б.Г.
Лейтес, А.В. Долгополова и др.
3.
В снижении заболеваемости ОРЛ и РПСво второй половине XX века достигнуты
ошеломляющие успехи в результате
проведения первичной и вторичной
профилактики.
Данные Московского детского
кардиоревматологического диспансера.
Заболеваемость ОРЛ на 1000 детей:
1960г. – 0,25; РПС – 13,8
1995г. – 0,04; РПС – 0,09
Россия: 2000г. – 3940 детей и подростков,
болевших ОРЛ и 6170 – РПС.
2014 г. - заболеваемость ОРЛ составила 0,02
(на 1000 детей).
За прошедшие годы менялась не только
статистика, но и терминология.
4.
В начале века ОРЛ обозначалась какострый суставной ревматизм,
распознавание кардиальной патологии было
поздним – на этапе сформированного ПС.
С начала 30-х годов по инициативе
Союзного Антиревматического комитета –
острый (или возвратный ревматизм).
Термин ОРЛ введен в практику вместе с
МКБ Х пересмотра, что привлекает
внимание врачей к инфекционному
фактору, лежащему в основе болезни.
5.
Ревматизм – инфекционноаллергическое заболевание,протекающее с системным
поражением соединительной
ткани ССС, синовиальных
оболочек суставов, серозных
оболочек ЦНС, печени, почек,
легких, глаз, кожи.
6.
Ревматическая лихорадка(РЛ, ОРЛ) – острое или подострое
системное воспалительное
заболевание соединительной ткани
с преимущественной локализацией
процесса в ССС, развивающееся у
предрасположенных к нему лиц и
связанное с фарингиальной
инфекцией, обусловленной
стрептококком группы А
(Н.П.шабалов, 2007).
7.
Основным этиологическим фактором являетсябетта - гемолитический стрептококк группы А (βГСА) – М-серотипы (чаще 3, 5, 10), а также
измененная реактивность организма.
Круг болезней, связанных с β-ГСА:
Развитие т.н. поверхностных заболеваний
(ангина, фарингит и др.) связано с активностью
ферментов β-ГСА.
Развитие таких заболеваний как скарлатина и
синдром стрептококкового токсического шока
связано с выбросом суперантигенов и токсинов,
приводящих к активации Т- клеточного
иммунитета.
При имунноопосредованных болезнях Bклеточного звена.
8.
В России в конце ХХ века во времявспышек ОРЛ наиболее частым был М-5
серотип β-ГСА; реже-3,6,14,18,19 и 24. В
США - 3,5,18 М-серотипы.
Свойства перечисленных М-серотипов:
Тропность к носоглотке
Большая гиалуроновая капсула
Мукоидные колонии на кровяном агаре
Короткие цепи в бульонных культурах
Способность вызывать индукцию
типоспецифических антител
9.
Установлена связь между началом ОРЛ иперенесенной стрептококковой инфекцией (тонзиллит,
ангина, фарингит, скарлатина), что подтверждено
обнаружением в крови больного противострептокок.
антител: антистрептолизина-О, антистрептокиназы,
антистрептогиалуронидазы, антидезоксирибонуклеазы
В, обладающих тропностью к клеткам соединительной
ткани.
ОЛР развивается только у 0,3-3% детей, перенесших
стрептококковую инфекцию, и лишь у тех, – у кого
имеется сбой в иммунной системе. В результате
иммунных нарушений в организме ребенка начинают
вырабатываться антитела против собственных клеток
соединительной ткани.
10.
Предрасполагающие факторы(С.П. Боткин, А.А. Кисель):
Скученность
Плохое питание (несбалансированное, дефицит белка и
витаминов)
Переохлаждение и переутомление
Семейная предрасположенность
Врожденное инфицирование В-ГСА
У больных ОРЛ и РПС и их родственников часто
обнаруживается В – клеточный D8/17 маркер (94,5% 97,5%), DR4 антиген системы HLA.
Группа риска ОРЛ/РПС:
Кровные родственники больных
Носительство маркера
Молодой возраст и женский пол
11.
Β-ГСА устойчив во внешней среде,возможна трансформация его в L –
формы. Рецидивы ОРЛ и затяжное
течение могут быть обусловлены:
Стрептококковой реинфекцией
Активацией в организме
персистирующих L -форм
12.
ОРЛ – постинфекционное осложнение А-стрептококкового тонзилита (ангины) или фарингита в видесистемного воспалительного заболевания соединительной ткани с преимущественной локализацией в
ССС, суставах, мозге и коже, развивающееся у
предрасположенных лиц, главным образом, молодого возраста (7-15 лет), в связи с аутоиммунным
ответом организма на антигены стрептококка и
перекрестным реагированием со схожими
аутоантигенами поражаемых тканей человека (молекулярная мимикрия).
13.
Большая роль, таким образом, в механизме развитиязаболевания придается наличию штаммов стрептококка,
выделенных от больных, общих антигенных субстанций с
некоторыми тканями человека, в частности, с сердцем.
В патогенезе поражения сердца при ревматизме
определенную роль играет прямое токсическое
повреждение кардиотропными ферментами β-ГСА
(стрептолизины О и S, протеиназа и др.). Ведущее
значение в патогенезе принадлежит особенностям
клеточного и гуморального иммунитета. В механизмах
развития иммуно-опосредованных болезней, к которым
относится ОРЛ, преобладает активация β – клеточного
звена иммунитета с формированием антител,
реагирующих как с антигенами хозяина, так и с
близкими к ним стрептококковыми антигенами, с
развитием кардита, артрита, хореи, поражением кожи,
14.
т.е. в основе этих болезней лежит феноменмолекулярной мимикрии, при котором антитела к
стрептококковым антигенам могут перекрестно
реагировать со схожими антигенами хозяина.
В частности, с АГ миокарда, а также с АГ
нейрональной ткани, которая локализуются в
субталамической зоне и базальных ганглиях г.м.
В основе поражения нервной системы при ОРЛ
лежит ревматический васкулит, при хорее – поражение
клеток подкорковых ядер.
В механизмах повреждения сердца определенную
роль играет тесная связь путей лимфотока глоточного
кольца и средостения.
Важное значение в развитии патологического
процесса имеет и реактивность ребенка, которая
зависит от состояния нервной, эндокринной и других
систем организма.
15.
Поражается микроциркуляторное русло (васкулит) исоединительно – тканные структуры.
А.И. Струков выделил 4 стадии дезорганизации соед.
ткани:
I. Мукоидное набухание
II. Фибриноидное набухание
(более глубокая деструкция
соед. ткани):
Фибриноид без фибрина
хар-ся набуханием и слиянием
пучков коллагеновых
волокон, их гомогенизацией
за счет пропитывания белками
плазмы (альбумины и глобулины)
16.
Фибриноид с фибрином – коллагеновые волокнапропитаны фибрином.
Фибриноидный некроз – полная деструкция соед.
ткани, коллагеновые волокна превращаются в аморфный
детрит, наступает глубокая и необратимая дезорганизация
соед. ткани.
III. Гранулематозная стадия.
Ашоф-талалаевские гранулемы обнаруживаются в
пристеночной и клапанном эндокарде, фиброзном кольце,
перикарде, стенках сосудов. Это скопление клеточных
элементов, в центре которых располагаются
пролиферирующие и гипертрофические гистиоциты,
направленные на удаление продуктов дезорганизации
соед. ткани.
Цикл развития гранулемы-3-4 месяца.
IV. Склеротическая
17.
КлиникаДля первой атаки ОРЛ характерно:
- -острое или подострое течение;
- - в анамнезе за 2-3 недели
отмечается перенесенное
заболевание верхних дыхательных
путей;
- - средняя продолжительность атаки
составляет 6-12 недель,
максимальный срок – 6 месяцев.
18.
Острый ревматическийполиартрит
Отмечается у 85-90% детей.
1) выраженный болевой синдром с
нарушением функции суставов;
2) «летучий» характер болей;
3) воспалительное поражение
преимущественно средних и крупных
суставов (одного за другим);
4) быстрая положительная динамика на
фоне противовоспалительной терапии.
19.
Отдельный сустав остаетсявоспаленным менее 1 недели, а в
целом все суставные симптомы
редко сохраняются более 4-х
недель.
Артрит редко развивается позже,
чем через месяц после
перенесенной стрептококковой
инфекции (чаще – заболеваний
верхних дыхательных путей).
20.
I.Острый ревматический кардит
1) миокардит (у 80-85% детей с РЛ) – тахикардия,
дилатация сердца, нарушение ритма и проводимости,
признаки сердечной недостаточности;
III. 2) эндокардит (более 50% детей) со следующими
поражениями: чаще митрального клапана («дующий»
систолический шум), реже – аортального («льющийся»
диастолический шум), редко – сочетание поражения
обоих клапанов одновременно;
IV. 3) перикардит (фибринозный) редко отмечается
(шум трения перикарда, ограниченный во времени).
V. Могут отмечаться сочетанные поражения сердца.
II.
21.
Выраженность кардита обратнопропорциональна выраженности
артрита.
I.
У 80% больных с ревмокардитом
симптомы поражения клапанов сердца
появляются в течение первых 2-х
недель, редко – после 2-го месяца
болезни.
II.
22.
Ревматическая хорея (хорея Сиденхема)II. поражение ЦНС (базальных ядер ГМ)
ревматической этиологии. Возникает у 613% детей с ОРЛ, чаще у девочек.
III. Характеризуется:
IV. 1) хореические гиперкинезы (гримасы);
V. 2) мышечная гипотония;
VI. 3) изменения рефлексов;
VII.4)эмоциональные изменения (смех, плач)
VIII.5) иногда др. психические расстройства.
I.
23.
Ревматическая хорея м.б. как с поражениемсердца, так и без него.
II. Заболевание развивается постепенно, но м.б. и
острое начало. Дети становятся несобранными и
раздражительными, изменяется их поведение,
снижается память, ухудшается успеваемость в школе.
Движения ребенка становятся быстрыми и
порывистыми, непроизвольные движения
(гиперкинезы), гипотония мышц, изменяются почерк и
походка. Гиперкинетический синдром м.б. более
выражен в одной половине тела (правой или левой) –
гемихорея.
III. У 1/3 болных с хореей м.б. поражение сердца.
Тяжелые осложнения или неврологические
последствия встречаются редко.
I.
24.
Анулярная гранулемаII. -это кратковременные кольцевидные розоватокрасные высыпания на коже боковых
поверхностей грудной клетки, внутренних
поверхностей плеч и бедер, на шее и спине.
III. Ревматические узелки
IV. Округлые плотные, единичные или
множественные, безболезненные подкожные
образования размером 2-8 мм, располагающиеся в
области сухожилий и апоневрозов.
V. Абдоминальный и др. синдромы
VI. Встречаются при ОРЛ редко.
I.
25.
При тяжелом течении ОРЛ могутразвиваться полисерозиты – плеврит,
перитонит и др.,
II. м.б. поражения различных органов и
систем – нефрит, гепатит, энцефалит,
васкулит и др.
III. Неспецифические проявления ОРЛ
IV. Связаны со стрептококковой инфекцией и
активностью воспалительного процесса
(лихорадка, интоксикация, астенизация и
др.).
I.
26.
I.Повторная атака ОРЛ
Обычно возникает не ранее, чем через 10-12 месяцев
после первой атаки.
III. Клиника при этом обусловлена как симптомами
активности патологического процесса, так и изменениями,
имеющимися у больных.
IV. При повторных атаках значительно возрастает риск
формирования хронических ревматических болезней
сердца, что отрицательно влияет на прогноз заболевания.
V. С каждой новой атакой ОРЛ эсктракардиальные
проявления заболевания обычно становятся менее
яркими, а симптомы поражения сердца выходят на первый
план - формируются ревматические (приобретенные)
пороки сердца.
VI. После 1-й атаки пороки сердца формируются у 14-18%
детей; после 2-й и 3-й – у 100% больных.
II.
27.
I.Недостаточность митрального клапана
1) наличие «дующего» (мягкого, иногда жесткого)
систолического шума на верхушке сердца;
III. 2) умеренное ослабление 1 тона на верхушке,
акцент 2 тона на легочной артерии;
IV. 3) м.б. расширение левой границы сердца;
V. 4) на ЭКГ – признаки гипертрофии левых отделов;
VI. 5) на ЭХО-КГ – регургитация на митральном
клапане, деформация и гиперэхогенность створок,
дилатация левых отделов сердца;
VII. 6) рентгенологически – у детей редко встречается
митральная конфигурация сердца.
II.
28.
I.Стеноз митрального клапана (изолированный)
формируется у детей редко, при латентном течении ревматизма
III. 1) хлопающий 1 тон;
IV. 2) «рокочущий» диастолический шум (чем больше стеноз, тем
ближе шум располагается ко 2 тону);
V. 3) митральный щелчок;
VI. 4) симптом «кошачьего мурлыканья»;
VII. 5) одышка;
VIII. 6) признаки застоя в малом круге кровообращения;
IX. 7) цианотический румянец;
X. 8) ЭКГ – признаки гипертрофии левого предсердия, на поздних
стадиях – гипертрофия правых отделов;
XI. 9) ЭХО-КГ – высокотурбулентный поток на митральном клапане,
расширение полостеи левого предсердия, уменьшение амплитуды
раскрытия створок деформированного митрального клапана;
XII. 10) рентгенологически – увеличение левого предсердия, усиление
сосудистого рисунка легких.
II.
29.
I.Недостаточность аортального клапана
1) «льющийся, дующий» протодиастолический шум, вдоль левого
края грудины или на клапане аорты;
III. 2) границы сердца расширены влево;
IV. 3) верхушечный толчок усилен и смещен вниз;
V. 4) бледность кожных покровов;
VI. 5) «пляска каротид»;
VII. 6) пульс celer et altus (скорый и высокий, т.е. с большой
амплитудой и быстрым подъемом пульсовой волны);
VIII. 7) снижение диастолического и повышение пульсового давления
(на поздних стадиях болезни);
IX. 8) ЭКГ – гипертрофия левого желудочка;
X. 9) ЭХО-КГ – регургитация на аортальном клапане, деформация и
гиперэхогенность створок митрального клапана, дилатация левого
предсердия, иногда левого желудочка;
XI. 10) рентгенологически – форма «сапожка» с признаками
гипертрофии левого желудочка.
II.
30.
I. Стеноз устья аорты1) чаще сопутствует недостаточности клапана
аорты;
III. 2) грубый систолический шум во 2 межреберье
справа, проводится на сосуды шеи;
IV. 3) ЭКГ – гипертрофия левых отделов сердца;
V. 4) ЭХО-КГ – высокоскоростной турбулентный
поток на аортальном клапане, расширение левых
отделов сердца, иногда – гипертрофия стенок
левого желудочка.
II.
31.
32.
Классификация принята в 1964 г. насимпозиуме Всесоюзного научного общества
ревматологов. О неактивной фазе можно говорить не
ранее, чем через 6 мес. после исчезновения
клинических и лабораторных признаков активности
процесса.
Активная фаза:
III степень активности:
Эксудативный компонент воспаления;
Яркие клинические проявления;
- ревмокардита,
- полисерозита,
- суставного синдрома,
- хореи;
Высокая лихорадка;
Значительно выражены R – кие, ЭКГ- графические, ЭХО-кардиологические признаки кардита.
33.
В анализе крови:Нейтрофильный L–цитоз выше 10×109 /л;
СОЭ ≥ 40-30 мм/час;
СРБ – 3-4 плюса;
Фибриноген ≥ 10 г/л ;
α2 глобулины ≥ 17%;
γ- глобулины ≥ 23-25% ;
Титры антистрептококковых антител выше
нормы в 3-5 раз
34.
II степень активности:Клинические Rg – кие, ЭКГ и ЭХОграфические признаки заболевания выражены
умеренно:
Лихорадка может отсутствовать;
Нейтрофильный L–цитоз - 8 -10×109 /л;
СОЭ – 20-30 мм/час;
СРБ - +-+++;
α2 глобулины - 11,5- 16%;
γ- глобулины - 21-23% ;
Титры а/стрептококковых антител повышены
в 1,5 – 2 раза.
35.
I степень активности:Полностью отсутствует экссудативный компонент
воспаления;
Клинические лабораторные и инструментальные
признаки ревматизма выражены слабо;
СОЭ слегка увеличена или нормальная;
СРБ: + или -;
α2 глобулины и γ- глобулины в норме или слегка
увеличены;
Серологические показатели - верхняя граница
нормы или слегка повышены.
36.
После определения фазыактивности необходимо
выяснить распространенность
процесса и тактику поражения.
В диагнозе отмечают также
вовлечение клапанного
аппарата.
37.
Недостаточность митрального клапана38.
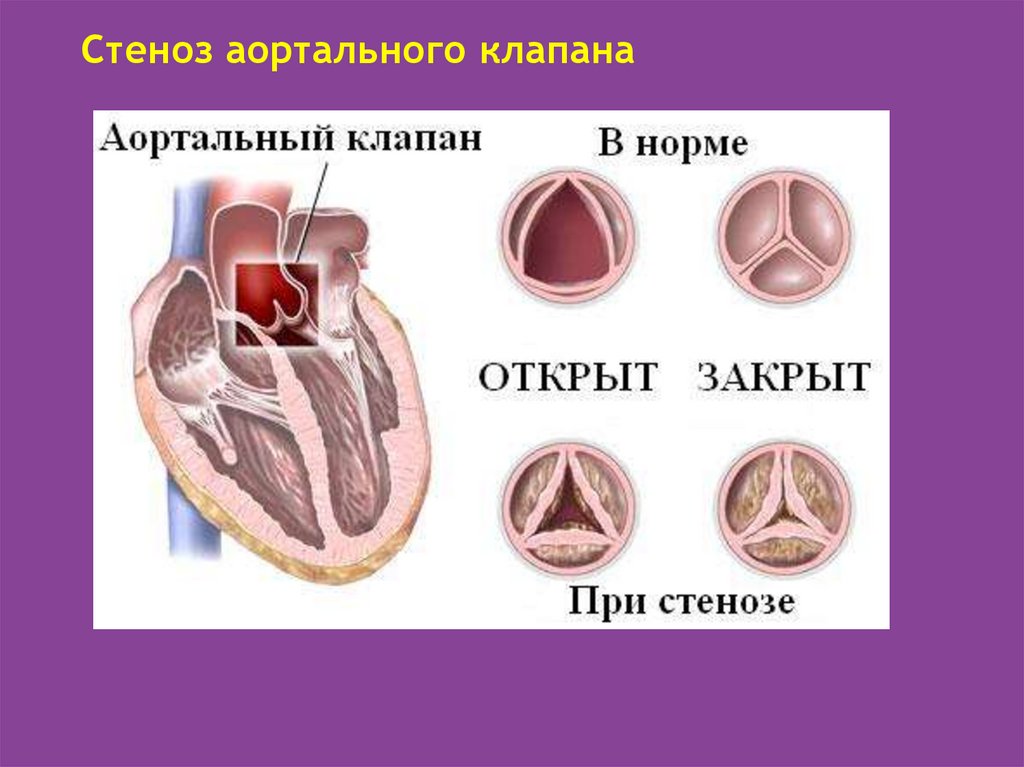
Стеноз аортального клапана39.
Ревмакардит40.
Артрит41.
Критерии Киселя-Джонса, применяемые длядиагностики ОРЛ (в модификации АРР, 2003)
"Большие"
критерии
"Малые" критерии
Данные, подтверждающие
предшествовавшую
стрептококковую инфекцию
Кардит
Клинические
Полиартрит
Артралгии
Хорея
Лихорадка (>38°С)
Кольцевидная
эритема
Подкожные
ревматические
узелки
Лабораторные
Позитивная А-стрептококковая
культура,
выделенная из зева, или
положительный тест
быстрого определения Астрептококкового антигена
Повышенные или повышающиеся
титры
Повышенные острофазовые
противострептококковых антител
параметры: СОЭ (>30 мм/ч)
(АСЛ-О, анти-ДНКаза В)
С-реактивный белок (³2 N)
Инструментальные
Удлинение интервала PR (>0,2 с) на
ЭКГ
Признаки митральной и/или
аортальной регургитации при допплерЭхоКГ
42.
Диагноз считается достоверным:1) Наличие 2-х больших критериев или
одного большого и 2-х малых критериев;
2) подтверждения признаков
перенесенной стрептококковой инфекции;
3) результаты тестов на
антистрептококковые антитела
(антистрептолизина-О,
антидезоксирибонуклеза, гиалуронидаза).
43.
Дифференциальный диагнозЮРА:
суставной синдром носит упорный характер,
сопровождающийся стойкими нарушения функции
суставов;
поражаются преимущественно мелкие суставы;
характерны деформации суставов и симптом
«утренней скованности»;
нет связи с перенесенной стрептококковой
инфекцией;
нет быстрого эффекта от противовоспалительной
терапии.
44.
Реактивный артрит:При стрептококковой этиологии
артрита – наблюдение в
динамике;
При другой этиологии – на
первый план выходят симптомы
основного заболевания
(вирусная инфекция, псориаз и
др.)
45.
Инфекционные,паренхиматозные миокардиты:
дети младшего возраста;
выраженный кардиальный синдром;
перикардит;
неврологические расстройства;
тотальная недостаточность
кровообращения;
быстрая положительная динамика
при адекватном лечении (2-3 нед).
46.
Лечение1 этап: стационар 1,5-2 месяца.
2 этап: санаторий 2-3 месяца.
3 этап: диспансерное наблюдение.
Стационар:
- постельный режим (острый период
сердечной недостаточности), при её
отсутствии – режим с ограничением
физической активности (до нормализации
СОЭ); при хорее – спокойная обстановка,
предупреждать самоповреждения при
гиперкинезах;
47.
--
-
- диета – с умеренным ограничением
поваренной соли, обогащенная витаминами и
калием (если нет специальных показаний);
- антибактериальная терапия (пенициллин 100
000 Ед/кг в сутки) на 10-14 дней, затем
бициллин-5 1 раз в 3 недели (дошкольникам в
дозе 750 000 Ед, школьникам – 1 500 000 Ед);
при непереносимости пенициллина –
эритромицин (30-50 мг/кг) или сумамед (5-12
мг/кг) в сутки;
- лечение сердечной недостаточности:
дигоксин (дигитализация по схеме в
зависимости от возраста); диуретики
(фуросемид) – под контролем электролитов!;
48.
- противовоспалительная терапия (НПВС):аспирин, вольтарен, индомитацин и др.
1,5-2мес;
при тяжелом кардите и НК – преднизолон
(0,6-0,8 мг/кг курсом до 10 дней с
постепенной отменой);
при непрерывно рецидивирующем
течении – препараты хинолинового ряда
(делагил, плаквенил в дозе 5-10 мг/кг в
сутки) – длительно;
- общеукрепляющая терапия;
- санация очагов хронической инфекции;
- симптоматическая терапия.
49.
Профилактика ОРЛПервичная:
комплекс мер, направленных на
борьбу со стрептококковой
инфекцией (предупреждение
инфицирования, своевременная
диагностика и лечение, санация
очагов хронической инфекции,
повышение резистентности
организма и др.).
50.
Вторичная профилактикавсем больным ревматизмом:
1) перенесшим первую атаку ОРЛ без
признаков поражения клапанов сердца и без
очагов хронической инфекции – круглогодично
бициллин-5 (в/м 1 раз в мес) в течение 3 лет;
2) перенесшим при первой атаке ОРЛ
ревмокардит с поражением клапанов сердца, а
также при повторных атаках ОРЛ (с пороком
или без порока сердца), при наличии очагов
хронической инфекции – круглогодично
бициллин-5 в течение 5 лет.
51.
Диспансерное наблюдениеДети наблюдаются постоянно (до перевода
во взрослую сеть) – педиатр, кардиолог,
невролог, ЛОР, стоматолог и др.
Проводят вторичную профилактику ОРЛ ,
радикальную санацию очагов хронические
инфекции и оздоровительные мероприятия
(санаторное лечение, рациональное питание,
дозированная физическая нагрузка и др.).
Проводят текущую профилактику ОРЛ (в
период возникновения острых заболеваний
или обострения хронических) – курс
пенициллина (10 дней) с последующим
введением бициллина-5 в сочетании с
приемом НПВС.
52.
ПрогнозПрогноз серьезный, т.к.
высокий риск формирования
пороков сердца.
Риск возникновения повторных
атак снижается с возрастом и по
мере увеличения периода
времени, прошедшего после
первой атаки.




















































 medicine
medicine








