Similar presentations:
Гнойная хирургия у детей
1.
Гнойная хирургическаяинфекция кожи, мягких
тканей, костей у
новорожденных и детей
старшего возраста.
Кафедра детской хирургии с курсом
ИДПО, доцент к.м.н. Латыпова
Гюзель Гайнулловна
2.
гнойная хирургическая инфекция, в томчисле и острое гнойное воспаление
мягких тканей у новорожденных,
представляет одну из важнейших
проблем.
Примерно 50% хирургических коек
занято больными гнойными
заболеваниями, а в 80% случаев
летальный исход связан с гнойными
осложнениями.
цель - получить необходимые знания по
вопросам диагностики,
дифференциальной диагностики и
лечения данной патологии.
3.
Анатомо-физиологическиеособенности кожи и подкожной
клетчатки у новорожденных
Недостаточно развита базальная мембрана
Подкожная основа состоит в основном из
пушистой клетчатки,
соединительнотканные перепонки
недостаточно развиты (за исключением
ладоней и подошв, где не встречается
флегмона)
Преобладание насыщенных жирных кислот
(пальмитиновой, стеариновой)
Конечный тип кровеносных сосудов
4.
Необходимо изучить и овладеть следующими знаниями:1.
современные взгляды на этиологию и патогенез
гнойно-воспалительных заболеваний мягких тканей у
новорожденных;
2.
особенности течения гнойной хирургической
инфекции у детей разного возраста;
3.
часто встречающееся нозологические формы гнойновоспалительных заболеваний мягких тканей:
а) некротическая флегмона новорожденных;
б) мастит новорожденных;
в) омфалит;
г) абсцесс и флегмона;
д) фурункулез;
е) псевдофурункулез;
5.
4.часто встречающиеся нозологические формы гнойновоспалительных заболеваний костей:
а)
острый гематогенный остеомиелит;
б)
эпифизарный остеомиелит;
5.
общеклинические и инструментальные методы
исследования и их возможности;
6.
методы диагностики;
а) общеклинические;
б) лабораторные;
в) рентгенологические;
7. методы лечения;
8. отдаленные результаты лечения.
6.
ОмфалитОмфалит – это воспаление пупочной
ранки, который возникает в период ее
заживления после отпадения пуповины.
Различают простую, некротическую и
флегмонозную формы омфалита.
Возраст: 5-9 дней, у недоношенных 3 – 5
дней
7.
Факторы риска омфалитаНизкая масса при рождены (<2500 г)
Катетеризация пупочной вены
Роды в асептических условиях
Длительный безводный период
Морфологические изменения пупочного
комплекса, что поддерживают омфалит:
неполный мочевой или желточный свищ
8.
Формы омфалита: катаральный,флегмонозный, некротический
9.
Омфалит – инфекция пуповинного остатка ипупочной ранки, приводящая к воспалению кожи и
подкожной клетчатки, нарушению процессов
эпителизации. Омфалит сопровождается серозной
или гнойной экссудацией, гиперемией и
инфильтрацией пупочного кольца, повышенной
температурой и признаками интоксикации; в
тяжелых случаях омфалит осложняется флегмоной,
перитонитом и пупочным сепсисом.
Диагностика омфалита заключается в осмотре
ребенка детским специалистом, проведении УЗИ
мягких тканей и органов брюшной полости, посева
отделяемого из пупочной ранки. Лечение омфалита
включает местную обработку пупка антисептиками,
перевязки, антибиотикотерапию, физиотерапию
(УФО, УВЧ), по показаниям – хирургическое
лечение.
10.
Развитие омфалита связано с попаданием инфекции через культюпуповины или незажившую пупочную ранку. Это может произойти
в случае пренебрежения гигиеническими нормами и правилами
ухода за новорожденным и обработкой пупочной раны, наличии
пеленочного дерматита или других инфекционных заболеваний
кожи у новорожденного (пиодермии,
фолликулита). В редких случаях инфицирование возможно во
время лигирования пупочного канатика, однако чаще
заражение происходит между 2-ми и 12-ми сутками жизни.
Риск развития омфалита повышен у недоношенных детей,
рожденных от преждевременных или патологически
протекавших родов, внебольничных (в т. ч. домашних) родов, детей
с внутриутробными инфекциями, гипоксией,
врожденными аномалиями (неполным пупочным, желточным или
мочевым свищом).
Возбудителями омфалита чаще всего оказываются
стафилококки, стрептококки, примерно в 30% случаев грамотрицательные микроорганизмы (кишечная палочка,
клебсиелла и др.). Источником инфекции могут выступать кожные
покровы младенца, загрязненные мочой, испражнениями,
гноеродной флорой; предметы ухода, руки ухаживающего
персонала (медицинских работников, родителей)
11.
Омфалиты необходимодифференцировать с:
1. Пороками развития желточного протока
2. Пороками развития урахуса
12.
Гнойный мастит новорожденных13.
Дифференциальнаядиагностика
14.
ЛечениеСтадия инфильтрации – консервативное
(полуспиртовые компрессы, физиотерапия,
антибактериальная терапия).
Стадия абсцедирования- хирургическое
лечение. Разрез радиальный. Повязки с
гипертоническим раствором NaCl, затем
мазевые повязки. Антибактериальная
терапия. Физиотерапия.
15.
Прогноз для жизни –благоприятный.
При гнойной форме –
расплавление железистой ткани,
деформация железы, ассиметрия
роста, облитерация протоков,
нарушение лактации
16.
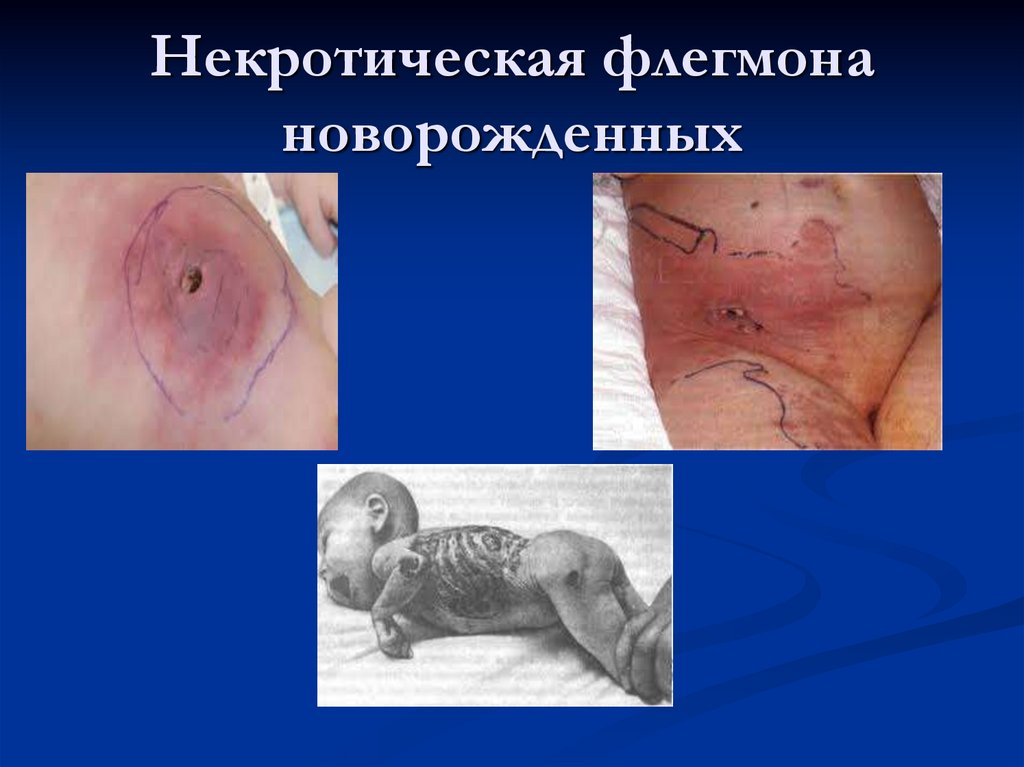
Некротическая флегмонановорожденных
17.
Некротическаяфлегмона
новорожденных
18.
Общие симптомы:повышение температуры тела до 38-39° С;
быстрое нарастание интоксикации —
ухудшается общее состояние ребенка,
вялый, отказывается от еды; кожные
покровы серые с мраморным оттенком;
частое поверхностное дыхание;
учащенное сердцебиение;
глухие тоны сердца.
19.
Локально::участок покраснения и уплотнения с четкими границами,
болезненный при пальпации (прощупывании), кожа над
очагом поражения горячая на ощупь, не собирается в
складки;
через 8-12 часов пораженный участок увеличивается в 2-3
раза, кожа над ним приобретает синюшный оттенок,
появляется отек окружающих тканей;
в центре очага появляется размягчение (на ощупь участок
более мягкий, чем по краям);
в некоторых случаях начинается некроз (отмирание) кожи,
ее отторжение с образованием обширных раневых
дефектов — дно раны серого цвета с остатками
омертвевшей ткани, края подрытые, неровные;
20.
Осложнения и последствия:Сепсис (заражение крови) — может развиться при
запоздалом или недостаточном лечении.
Профилактика некротической флегмоны
новорожденных
Соблюдение правил ухода за новорожденным:
регулярная и своевременная смена пеленок;
использование специальных средств для
подмывания и кремов от опрелостей.
Недопущение контакта ребенка первых дней
жизни с лицами, страдающими гнойными
заболеваниями.
21.
Типичная локализациянекротической флегмоны
новорожденных
передняя и боковая поверхности грудной
клетки
крестцово-копчиковая область
22.
Дифференциальный диагнознекротической флегмоны
новорожденных
Рожа (другая локализация, четкие контуры
участка гиперемии, что окружены
приподнятым кожным валиком, участок
пораженной кожи является напряженным,
блестящим
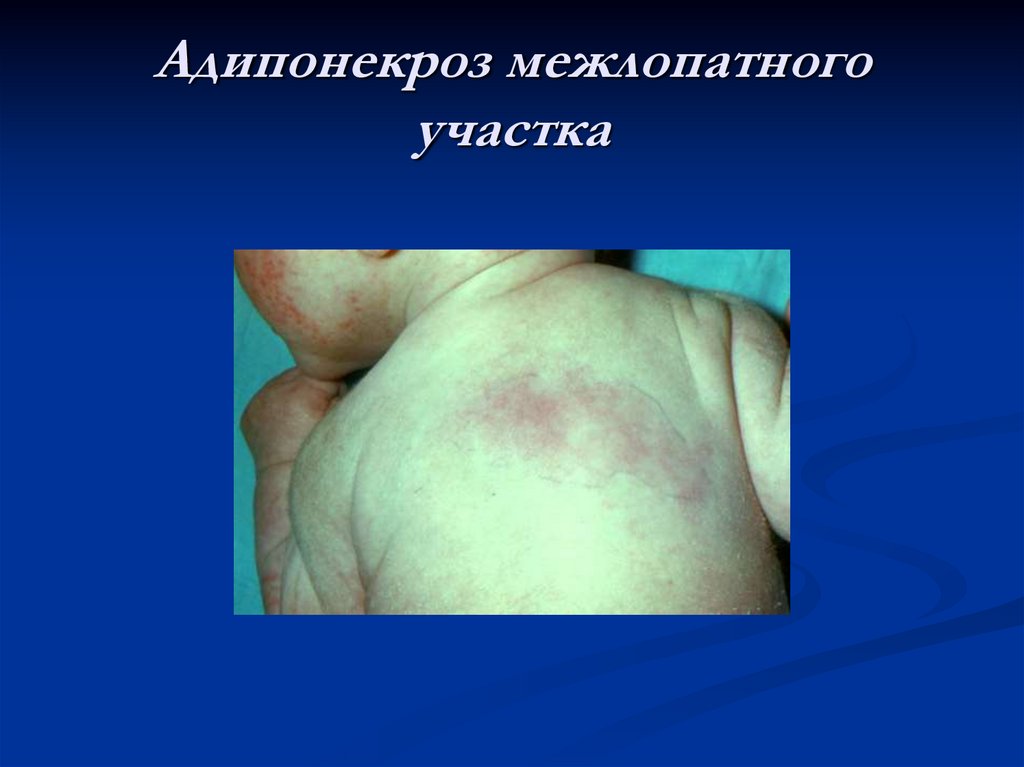
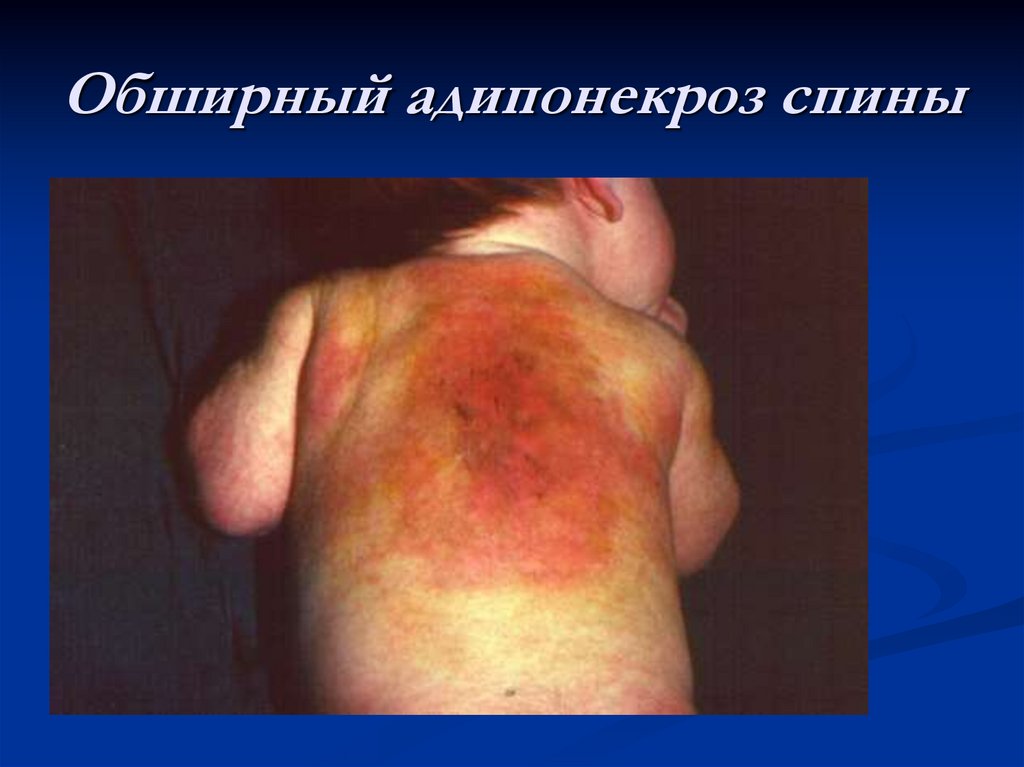
Асептический некроз подкожной жировой
клетчатки (адипонекроз): возникает в
результате сжатия мягких тканей в родовых
путях при патологическом ходе родов,
клинически и лабораторно не сопровождается
местными или общими признаками воспаления
23.
РожаДля рожи характерным имеется возникновение
в дерме серозного или серозногеморрагического воспаления, возбудителем
которого в основном является вгемолитический стрептококк, реже –
стафилококк.
При неосложненном течении рожи
возбудители содержатся в лимфатических
сосудах кожи, а воспаление вызывает их
острую окклюзию, которая является основой
для формирования стойкого отека и раннего
нарушения лимфотока
24.
Лечение флегмоныноворожденных
Антибактериальные препараты по общим
правилам
Посиндромная терапия, которая включает
пассивную иммунотерапию, коррекцию
расстройств гомеостаза, регидратацию, при
необходимости – респираторная поддержка,
коррекция иммунных нарушений
Местное лечение заключается в нанесении
множественных разрезов в зоне поражения и
на границе со здоровыми тканями
При наличии некрозов проводят некрэктомию,
после которой остается раневая поверхность.
25.
26.
Рожа27.
Клинические формы рожиэритематозная
буллезная
флегмонозная
гангренозная
28.
Адипонекроз межлопатногоучастка
29.
Обширный адипонекроз спины30.
Острый ПАРАПРОКТИТ31.
1-подкожный, 2-подслизистый,3-ишиоректальный, 4- пельвиоректальный
4
3
2
1
32.
Острый подкожныйпарапроктит
Параректальный свищ
(связь очага с криптой)
33.
34.
Особенности течения острогопарапроктита у детей
Очень редко встречается глубокая
локализация гнойника
Чаще (95 – 97%) всего подкожный или
подслизистый парапроктит
Ишиоректальная локализация составляет
3 – 5%
Соотношение мальчики : девочки 5 : 1
Внутреннее отверстие очень малого
диаметра
35.
Особенности лечения острогопарапроктита у детей
Радиальный
разрез, раскрытие,
дренирование гнойника
Щадящая
ревизия
36.
Особенности хирургическоголечения парапроктита у детей
Используют самые простые оперативные
методики (операция Габриеля);
Не проводится рассекание мышц
внешнего сфинктера !!!!!!!
37.
Заболевания кожи, подкожно-жировойклетчатки, пальцев
Абсцесс
Флегмона
Фурункул и фурункулез
Карбункул
Пиодермия
Рожа
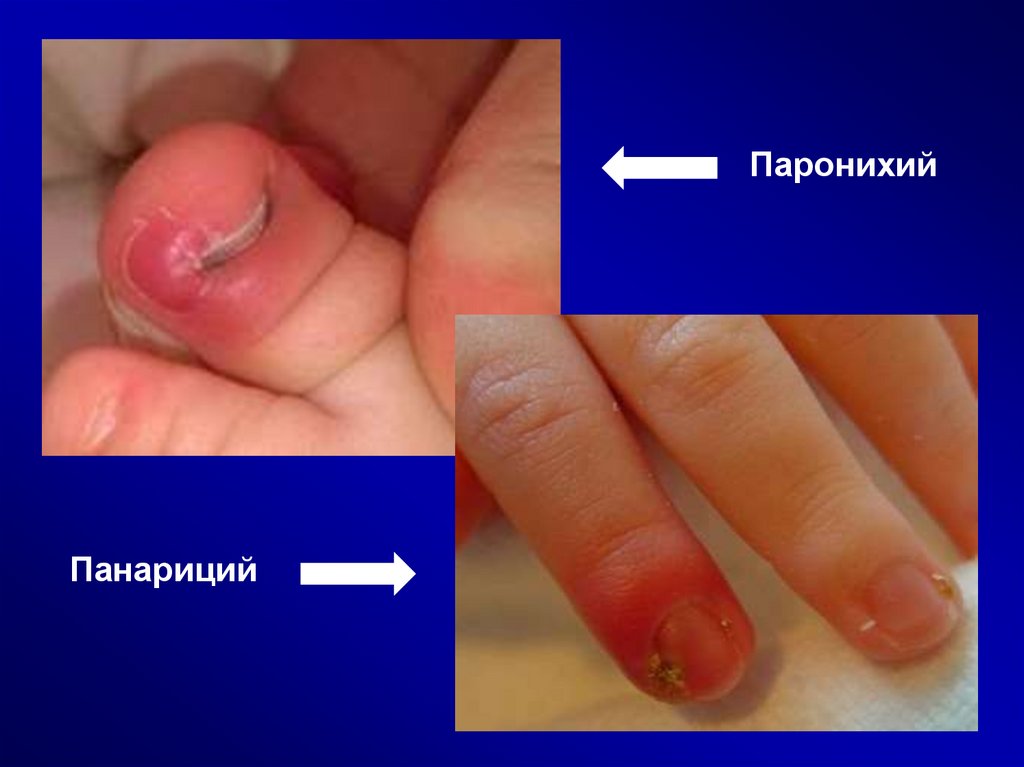
Вросший ноготь
Панариций
38.
Фурункул носогубноготреугольника
39.
Абсцедирующий фурункулплеча
40.
ПаронихийПанариций
41.
Лимфадениты1.
2.
Классификация
Стадия инфильтрации (длительность
заболевания до 4-5 дней, пальпаторно
болезненное, плотной консистенции
опухолевидное образование)
Стадия абсцедирования (длительность
заболевания более 5 дней, резко болезненное
плотной консистенции опухолевидное
образование, возможна флюктуация ).
42.
43.
Шейныйлимфаденит
Подчелюстной
лимфаденит
44.
Лимфадениты необходимодифференцировать с
онкологическими заболеваниями
(ходжкинские и неходжкинские
лимфомы).
45.
Остеомиелит - гнойно-некротическоепоражение костного мозга с
последующим вовлечением в процесс
других анатомических структур кости.
Возникновение гематогенного
остеомиелита связано с проникновением
микроорганизмов в костный мозг по
кровеносному руслу; следовательно,
местному воспалению предшествует
бактериемия
46.
Гематогенный остеомиелитЧастота: 1 : 5000 в
среднем у детей
1 : 1000 у
новорожденных
50 % дети
дошкольного
возраста
47.
Патогенез гематогенногоостеомиелита (теории)
Сосудистая, предложенная
А.А.Бобровым (1888);
Тромбоэмболическая,
разработанная Lexer (1884);
Аллергическая, созданная на
основании экспериментов
паталогоанатома, профессора
С.М.Дерижанова (1937);
Нервно-рефлекторная,
которую поддерживают
много авторов
(Н.Н.Еланский (1954),
В.А.Башинская (1958)).
48.
Локализация процессачаще всего поражаются
бедренная (36 %) и
большеберцовая(24 %), то
есть кости, которые несут
наибольшую
функциональную нагрузку,
а на их протяжении
воспалительный процесс,
как правило, локализуется в
зонах максимального роста
в длину, что отвечает
нижнему метафизу
бедренной кости и верхнему
метафизу большеберцовой
49.
Этиопатогенез• Сосудистый фактор – связан с анатомофизиологическими
особенностями
кровоснабжения костей у детей.
• Эпифиз, метафиз и диафиз имеют
отдельную
систему
сосудов.
Сосуды
ростковой зоны заканчиваются слепо.
• Фактор сенсибилизации организма
предшествующими бактериальными
инфекциями.
50.
• Наличие скрытого или дремлющегоочага инфекции (гнойновоспалительные заболевания мягких
тканей, кариозные зубы, перенесенная
ангина).
• Нервно-рефлекторный фактор –
нарушение кровообращения в результате
спазма сосудов.
• Снижение иммунного статуса.
51.
Провоцирующий фактор• Травма
• Переохлаждение
• Переутомление
52.
Согласно классификацииТ.Б.Краснобаева (в 1925 г.)
выделяют
три основные формы ОГО:
токсичная, или адинамическая;
септико-пиемическая;
местно-очаговая.
53.
• Острым гематогеннымостеомиелитом заболевают
преимущественно дети старше 5 лет.
Мальчики заболевают в 2 - 3 раза
чаще. Поражаются в основном
активные в росте длинные трубчатые
кости (более 70%).
• Различают острую и хроническую
стадии остеомиелита, а также
атипичные его формы.
54.
Варианты ГГО,выделенные С.Я.Долецким и
соавт. (1979)
Обрывной вариант заканчивается
выздоровлением больного в первые 2 – 3 месяца
от начала заболевания;
Затяжной вариант также завершается
выздоровлением больного, но нуждается в
длительном лечении (до 6 – 8 месяцев);
Молниеносный вариант, заканчивается
летально;
Хронический вариант характеризуется
формированием секвестров, свищей,
нарушением функции пораженного органа и
периодическими обострениями.
55.
Стадии по Cierny-Mader(Анатомические типы)
Стадия 1: медулярный остеомиелит
Стадия 2: поверхностный остеомиелит
Стадия 3: локализованный остеомиелит
Стадия 4: диффузный остеомиелит
56.
Стадия развития остеомиелитаИнтрамедуллярная.
Экстрамедуллярная стадия.
57.
Варианты ГГООстрый период
Подострый период
Варианты течения
обрывной затяжной хроническиймолниеносный
Следствие
Хронический
выздоровление остеомиелит
смерть
58.
Последовательность обследованияпациента с подозрением на ГГО
В теплом помещении ребенка необходимо раздеть и
провести общий обзор тела
Если возможно, предлагают ребенку выполнить активные
движения конечностей.
Осторожные пассивные движения в суставах
Пальпация (сначала поверхностная, а при необходимости
– глубокая) по всей длине конечности
Перкуссия кости (перпендикулярно к ее оси, а также в
направлении длинной оси)
Измерение объема симметричных участков обеих
конечностей, которое целесообразно повторять в
динамике.
59.
Дополнительные методыобследования
Обзорная рентгенография
Диагностическая пункция кости
Измерение внутрикостного давления
Ультразвуковая эхолокация костей
Дистанционная термография (тепловидение)
Лабораторные методы диагностики (специфических
изменений не выявляют)
60.
Диагноз ОГО требует 2 из4-х критериев
Гной при аспирации
Положительная культура из кости или
крови
Классические клинические признаки
ОГО
Типичные рентгенологические
изменения
61.
Остеоперфорация62.
Игла – шуруп (Ижевск)63.
Внутрикостное вставление иглы-шурупа64.
65.
Основные причины диагностическихошибок при ОГО у детей:
Атипичный ход заболевания и отсутствие
патогномонических симптомов;
Осложненный контакт с ребенком раннего
возраста;
Низкая настороженность относительно ОГО у
участковых педиатров и их недостаточная
осведомленность относительно клинических
возможностей рентгенографии;
Недостаточное использование педиатрами
консультативной помощи хирургов.
66.
Лечение ГГОРанняя остеоперфорация (в первые часы
заболевания)
дренирование мягких тканей
адекватная общая терапия
(антибактериальная, инфузионная
терапия, пассивная иммунотерапия,
посиндромная терапия)
Рациональная иммобилизация
67.
Осложнения острогогематогенного остеомиеліта
Патологические переломы, нередко со смещением
При метаэпифизарной локализации - разрушение
росткового хряща, что приводит к укорачиванию
конечности
При метадиафизарной локализации раздражения
ростковой зоны - ускорение роста и искривление
конечности
Разрушение сустава при ептфизарном поражении
может обусловить его анкилоз
При локализации процесса в бедренном суставе –
патологический вывих бедра
68.
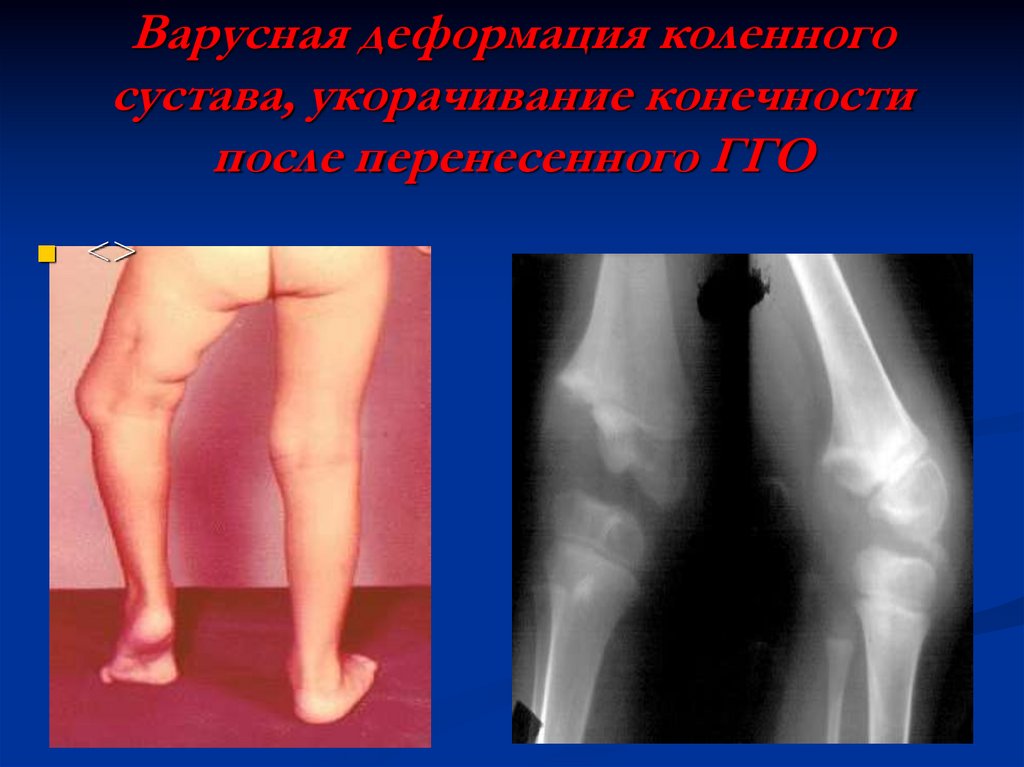
Варусная деформация коленногосустава, укорачивание конечности
после перенесенного ГГО
<>
69.
Классификация хроническогогематогенного остеомиелита
(ХГО)
Вторичный ХГО (после перенесенного ОГО).
Атипичные формы ХГО (первичный ХГО):
Первично хронический внутрикостный абсцесс с
вялым течением (абсцесс Броди).
Альбуминозный остеомиелит (остеомиелит Олье).
Антибиотический остеомиелит (остеомиелит
Попкирова).
Склерозирующий остеомиелит (остеомиелит Гарре).
70.
Признаки перехода острогогематогенного остеомилита в
хроническую форму
Если лечение острого гематогенного
остеомиелита является неэффективным в
течение 4 – 6-ти месяцев
продолжаются периодические обострения,
формируются свищи с гнойными
выделениями
на рентгенограммах выявляют секвестры
71.
Особенности острогогематогенного остеомиелита у
детей первых
месяцев
жизни
поражает, как правило, эпифизы
длинных костей („эпифизарный
остеомиелит”)
сопровождается артритом
Возможные множественные
локализации
Репаративные процессы хорошо выражены, поэтому
образование секвестров и переход заболевания в
хроническую форму не является характерным.
Эпифизарный остеомиелит опасен поражением
метаэпифизарной ростковой зоны, что приводит к
нарушению роста и деформации конечности.
72.
симптом„псевдопареза”
73.
Клиника ОГО эпифизарнойлокализации
Боль постоянного характера,усиливающаяся
при движениях.
Признаки гнойной интоксикации повышение
температуры).
Местные симптомы
Локализация воспаления в эпифизе (в 50-60%
случаев) приводит к раннему появлению
признаков артрита (припухлости сустава,
инфильтрации
параартикулярных
тканей,
затем флюктуации).
74.
Общиепроявления
эпифизарного ОГО
- отказ от груди у 72% детей,
- гипертермия - у 40%,
- диспепсия, рвота - у 21 %,
судороги - у 12%.
75.
В ранней диагностике ОГО у детей младшего возрастауспешно используется ультразвуковая эхолокация костей
(Осипов Л.В., 1999, Merrino Arribas J. et al., 2001).
Сравнительная УЗИ суставов здоровой и больной
конечностей у маленьких пациентов позволяет выявить
следующие изменения:
- скопление жидкостного компонента в полости сустава;
- отек мягких тканей в области поражения;
- уплотнение и утолщение суставной капсулы на 0,15-0,2 мм
по сравнению с контрлатеральной стороной;
- утолщение надкостницы на 0,3 мм по сравнению со
здоровой стороной, появление неровности ее контура.
76.
Выраженная деструкциядистального эпифиза бедренной
кости
77.
Дистензионный вывих проксимальногоотдела бедра, деструкция головки
бедренной кости
78.
Патологический перелом ивывих левой бедренной кости
79.
Двусторонний ОГО проксимальнихотделов бедренных костей, вывих
бедра
80.
Особенности лечебной тактикипри остеомиелите новорожденных
Общая терапия - согласно принципам лечения
хирургического сепсиса с учетом возраста
ребенка.
Иммобилизацию нижней конечности
осуществляют с помощью вытяжения по Шеде,
верхней конечности – повязкой Дезо, срок 3 -4
недели.
Хирургические манипуляции в участке
ростковой зоны и гипсовые лангеты у
новорожденных не применяют!!!!!!
При наличии клиники артрита проводят
пункции полости сустава со следующим
введением антибактериальных препаратов.
81.
Вытяжение пометоду Шеде
Повязка Дезо














































































 medicine
medicine








