Similar presentations:
Трофобластическая болезнь
1.
Трофобластическаяболезнь.
Доцент кафедры акушерства и гинекологии
лечебного факультета СГМУ, к.м.н. Т.И.
Турлупова.
2.
Трофобластические опухоли могут бытьизлечены с помощью одной химиотерапии.
В настоящее время достигнуто почти 100% излечение
пациенток при неметастатических опухолях
трофобласта.
Понятие «Трофобластическая болезнь» объединяет
2 патологических состояния : пузырный занос
и хорионкарциному.
Эти новообразования возникают из клеток трофобласта
и вырабатывают хорионический гонадотропин. Они
сходны по гистологической структуре и однородности
путей метастазирования.
3.
Трофобластическая болезнь редкое заболевание.За год в мире регистрируется 150000 случаев.
• 1 случай пузырного заноса приходится на 1000 родов;
• 1 случай хорионкарциномы - на 100000 родов.
Чаще встречаются в странах Юго-Восточной Азии, реже - в
европейских странах.
ХК предшествуют:
• до 40% - пузырный занос;
• 30% - искусственный аборт;
• 12% самопроизвольный аборт;
• 12% - роды.
Риск развития ХК после пузырного заноса
приблизительно в 1000 раз выше чем после нормальной
беременности.
4.
Связь трофобластических опухолей сбеременностью.
Трофобластический эпителий с самого начала своей
дифференцировки обладает повышенной способностью
разрушать материнские ткани и сосуды. При нормальной
беременности это необходимо для прикрепления и
кровоснабжения эмбриона, что обеспечивает нормальное
развитие плода.
В период внедрения в слизистую оболочку матки
трофобласт дифференцируется на внутренний цитотрофобласт, и наружный - синцитиотрофобласт. На 9
день в синцитиотрофобласте образуются ворсины хориона.
Цитотрофобластические клетки увеличиваются в размерах и
достигают максимума к 60-му дню беременности, затем
начинается их медленный регресс. Максимальный
уровень продукции ХГ совпадает по времени с
максимальным развитием цитотрофобластических
клеток.
5.
Сходствотрофобластической опухоли и нормального трофобласта.
1. Нет собственных сосудов, кровоснабжение
осуществляется за счет сосудов матери;
2. В матке возникает децидуальная реакция;
3. В яичниках разрастается лютеиновая ткань;
4. В крови и моче содержится значительное
количество хорионического гонадотропина.
6.
Теории возникновения опухоли.1. Опухолевый процесс возникает сразу же после
оплодотворения
яйцеклетки;
2. Вирусная трансформация трофобласта;
3. При повышенном содержании в организме беременной
гиалуронидазы происходит разрушение сосудистой
стенки;
4. Иммунологические факторы - при несовместимости АГ
матери и плода и преобладании иммунологических реакций
над пролиферацией трофобласта беременность
заканчивается выкидышем. Если же реакция, вызываемая
АГ плода значительно слабее чем пролиферативные
изменения трофобласта, то прерывания беременности не
происходит, в строме активно функционирующих ворсин
накапливается жидкость и развивается пузырный занос, в
других случаях формируется ХК.
7.
Морфологическая классификация.1. Пузырный занос - полный и частичный. Отек ворсин,
гиперплазия обоих слоев трофобласта;
2. Инвазивный пузырный занос - опухолевый процесс с
инвазией миометрия, гиперплазией трофобласта и
сохранением плацентарной структуры ворсин;
З. Хорионкарцинома - карцинома, возникающая из обоих слоев
трофобласта;
4. Трофобластическая опухоль плацентарного места –
возникает из трофобласта плацентарного ложа и состоит из
клеток цитотрофобласта;
5. Реакция плацентарного места - воспалительная реакция
при негиперплазированных клетках трофобласта;
б. Гидропическая дегенерация - отек без гиперплазии.
8.
Трофобластическая болезнь - это патология в основномженщин чадородного возраста.
Чаще встречается в возрасте 20-24-х лет и в 40-49 лет.
Хорионкарцинома в возрасте от 20 до 40 лет.
Злокачественным формам трофобластической болезни
чаще предшествуют роды.
Для ХК актуально понятие латентного периода –
время от окончания последней беременности до
возникновения заболевания, продолжается 2-4 месяца.
Хорионкарцинома.
9.
Пузырный заносПри пузырном заносе плодное яйцо превращается
в гроздьевидный конгломерат, в котором каждый
элемент представлен измененной ворсиной
хориона. Ворсины хориона отечны, не имеют
сосудов, синцитио- и цитотрофобласт
гиперплазированы, имеется кистозная
дегенерация стромы.
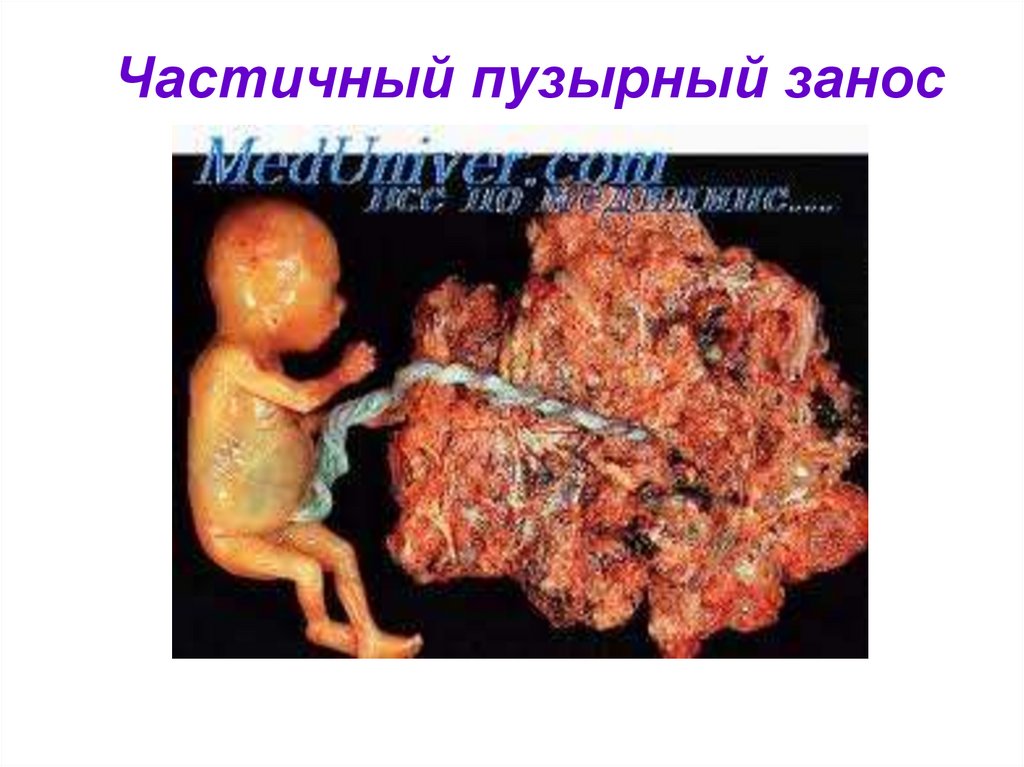
При полном пузырном заносе плод отсутствует,
при частичном – плод гипотрофичный , с
тенденцией к ранней гибели.
10. Частичный пузырный занос
11.
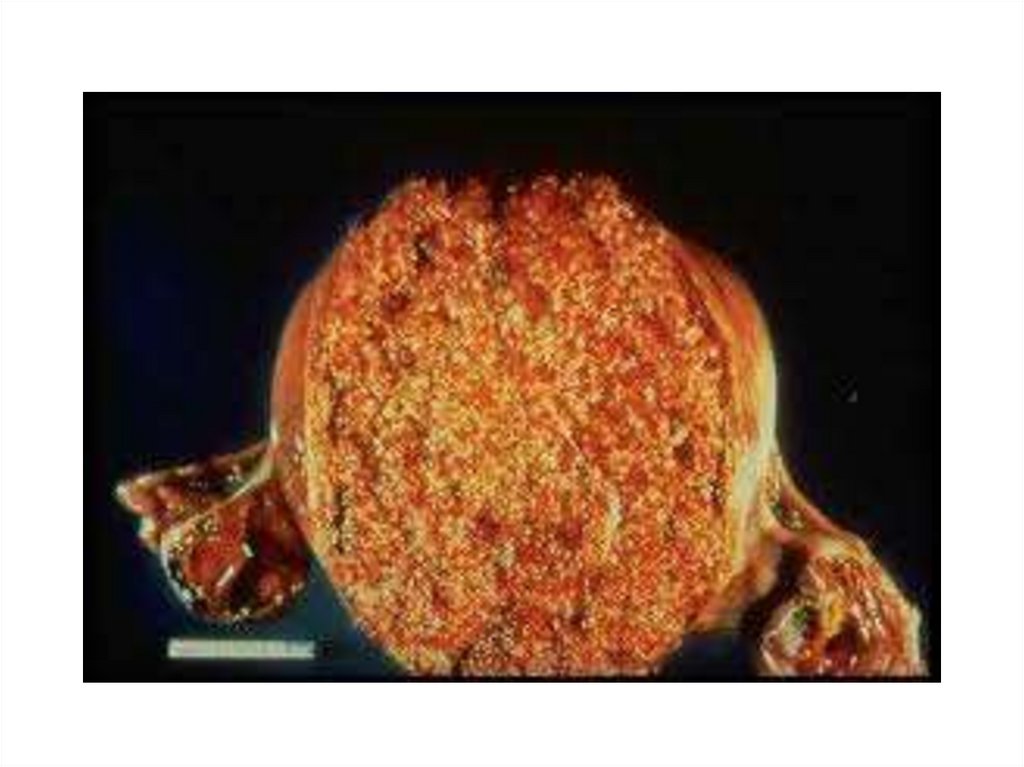
Пузырный занос. Макропрепараты.Инвазивный
пузырный занос.
Большие лютеиновые
кисты яичников.
Пузырный занос.
12.
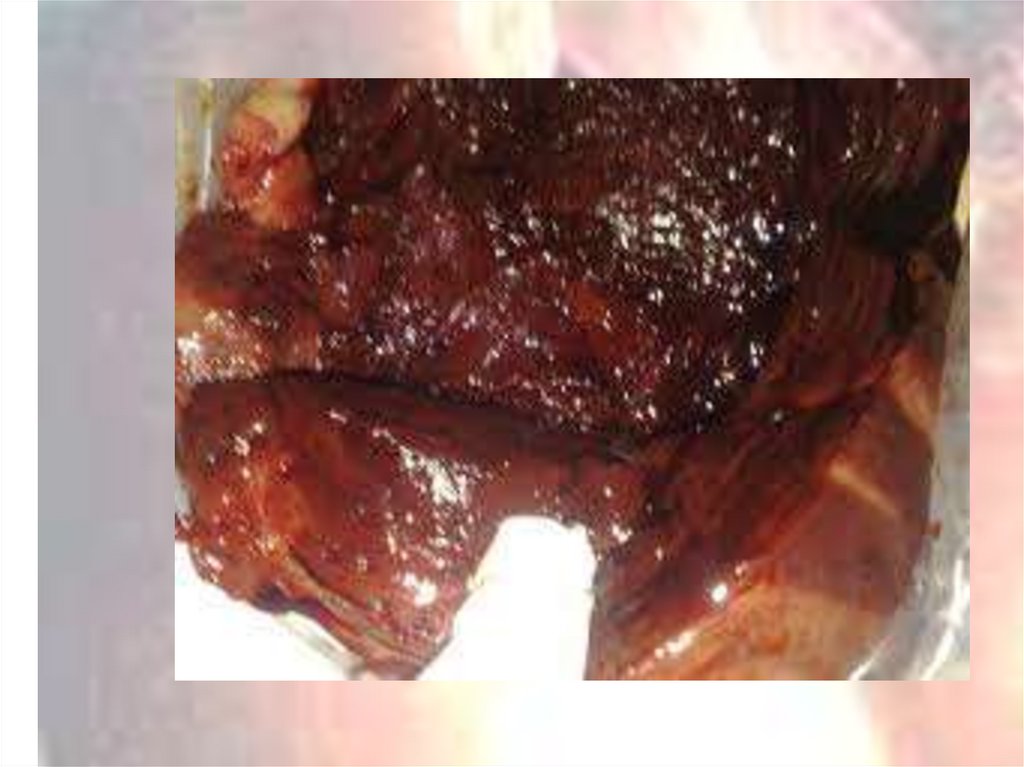
13. Пузырный занос
14.
Пузырный занос. Клиника.1. Проявляется на фоне задержки менструации в виде
маточного кровотечения и напоминает выкидыш. В
крови, выделяющейся из гениталий, могут
содержаться мелкие пузырьки, иногда в виде
«виноградной грозди».
2. Боли в нижних отделах живота.
3. Симптомы раннего токсикоза.
4. При гинекологическом осмотре несоответствие
размеров матки предполагаемому сроку беременности,
величина матки превышает ожидаемые размеры.
5. В яичниках образуются лютеиновые кисты тонкостенные, жидкостные, подвижные, обычно 2-х
сторонние образования.
Чем менее благоприятен прогноз при ПЗ,
тем раньше проявляется его клиника.
15.
Клинические признаки ПЗ, неблагоприятныев прогностическом отношении.
1. Возраст больных старше 40 лет;
2. Позднее начало менструации;
3. Большое число беременностей в анамнезе;
4. Завершение родами беременности,
предшествовавшей ПЗ;
Значительное несоответствие матки
предполагаемому сроку беременности;
• 6. Наличие лютеиновых кист яичников.
Риск злокачественной
трансформации ПЗ возрастает, если у
больной имеется 3 и более указанных
признака.
16.
Хорионкарцинома. Клиника.1. Непрекращающиеся после окончания беременности
или эвакуации пузырного заноса, кровянистые
выделения из половых путей.
2. Обильные выделения из половых путей вначале
серозного, а позднее гнойного характера с
неприятным запахом.
3. Боли внизу живота и в поясничной области,
связанные с растяжением
и разрушением
стенки матки, раздражением ее серозного покрова.
4. Возможна картина острого живота в связи с
разрушением тканей матки опухолью или
разрывом метастатических опухолей и внутренним
кровотечением.
5. Анемия, обусловленная кровотечением и
интоксикацией.
17.
6. Симптоматика метастазирования (гематогенного).При поражении легких - кашель, сначала сухой, затем
кровохарканье, одышка, боли в грудной клетке.
При поражении головного мозга - сильная головная
боль, рвота, потеря сознания, гемиплегия,
эпилептические припадки.
При поражении печени - боли в правом подреберье,
тошнота, желтуха.
Метастазы во влагалище - чаше в нижней трети или в
области уретрального валика. Синюшный опухолевый узел на
широком основании, в виде "вишни" или "сливы". При
быстром его росте слизистая травмируется и кровоточит.
Метастатическое поражение придатков и шейки
матки встречается редко. При пальпации матка увеличена и
размягчена. Если процесс локализован, матка подвижна. При
распространении процесса за пределы матки в параметриях
определяется мягкий инфильтрат, без четких контуров, иногда
болезненный.
18.
19.
20.
Классификация трофобластической болезни по стадиямСтадия 1 – болезнь ограничена маткой
Стадия 2 – процесс вышел за пределы матки, но
ограничен малым тазом
Стадия 3 - метастазы в легкие
Стадия 4 – метастазы другой локализации
21.
Диагностика.1.Клинический метод: анамнез (характер менструальной функции, число
беременностей , их завершение, дата последнего аборта или родов),
жалобы, гинекологический осмотр.
2. Гормональная диагностика. Трофобластическая опухоль продуцирует
3 гормона свойственных беременности - хорионический гонадотропин,
хорионический соматомаммотропин, хорионический тиреотропин.
После родов и аборта реакция на ХГ чаще становится отрицательной
через 2-4 недели. При существовании ХК после родов, аборта,
эвакуации пузырного заноса длительно сохраняется положительная
реакция на ХГ. В настоящее время основным методом исследования
являются высокочувствительные количественные
иммунологические методики.
3. Гистологический метод. Морфологическому исследованию
подвергается материал, полученный при выскабливании матки.
22.
Диагностика.4. УЗИ - информативно при пузырном заносе. Картина напоминает
«снежную бурю» - хаотично расположенные участки
просветлений однородной плотности. Позволяет
диагностировать лютеиновые кисты.
5. Гистероскопия - информативна при локализации процесса в
пределах слизистой и в поверхностных слоях миометрия,
целесообразна прицельная биопсия
6.Лапароскопия - используется для диагностики перфорации
матки опухолью, выявления лютеиновых кист и их осложнений,
уточнения характера метастатического поражения брюшной
полости.
7. Компьютерная томография - диагностика метастазов в
любых органах.
23.
Диагностика.8. Рентгенологические методы.
Тазовая ангиография выявление изменений в существующих
сосудах малого таза и обнаружение новых патологических
сосудов неправильной формы и различного калибра.
Характерный признак ХК - скопление контрастного вещества
в виде пятен.
Гистеросальпингография позволяет установит локализацию,
объем, конфигурацию опухоли.
Вероятные признаки ХК:
-наличие дефектов наполнения в полости матки;
-нечеткость тени матки, зубчатость ее контура;
-непроходимость маточных труб в интерстициальном
отделе.
Сомнительные признаки:
-увеличение полости матки;
-расширение и сглаженность истмического отдела матки.
24.
Лечение. Пузырный занос.ПЗ должен быть эвакуирован инструментально путем
кюретажа или вакуум-аспирации. После его удаления и
гистологической верификации процесса химиотерапия
показана при:
• высоких титрах ХГ (свыше 20 тыс. ЕД в сыворотке крови) в
течение 4-8 недель после эвакуации ПЗ;
• постоянном повышении изначально невысокого уровня ХГ при
3-х кратном исследовании в течение месяца;
• при наличии 3-х и более факторов риска.
Предпочтение отдается 5-дневному единственному
курсу актиномицина -Д по10-13 мкг/кг ежедневно или
метотрексата по 20-30 мг ежедневно.
За этими пациентками устанавливается диспансерное
наблюдение в течение года с контролем уровня ХГ.
25.
Лечение. Хорионкарцинома.Основным залогом успешного лечения
хорионкарциномы является ранняя диагностика
заболевания.
Следует взять за правило особо пристальное внимание
к больным, имеющим осложненное течение
послеродового или послеабортного периода. При
исключении возможного воспалительного
происхождения сохраняющихся кровянистых
выделений из полости матки необходимо
диагностическое выскабливание матки и исследование
крови на содержание ХГ. На гистологическое
исследование должен быть отправлен весь удаленный
при выскабливании материал. В сомнительных случаях
показана гистероскопия.
26.
Лечение. Хорионкарцинома.Хирургическое лечение - экстирпация матки
предпринимается по жизненным, часто
по экстренным показаниям:
• перфорация или угроза перфорации матки опухолью;
• кровотечение;
• септическое состояние, если источником является
матка.
Плановая операция показана при резистентности
опухоли к химиопрепаратам, при размерах матки,
превышающих 12-недельную беременность у молодых
женщин и 10-недельную беременность у пациенток
старше 50 лет.
В остальных случаях химиотерапия в
виде моно- или полихимиотерапии.
27.
Лечение при низком риске• развитие ХК не после родов;
• размеры первичной опухоли не превышают размеры матки при 7недельной беременности;
• титр ХГ менее 100 тыс. ЕД к моменту начала лечения;
• отсутствие метастазов.
•длительность заболевания не более 4-х месяцев
Основная схема представлена сочетанием метотрексата с
лейковарином. Одновременно, через 30 часов после каждой
инъекции метотрексата дается 6 мг фолиевой кислоты.
Во время лечения дважды в неделю определяется уровень ХГ.
Если его титр не снижается после 2-х курсов лечения или имеется
отрицательная динамика в состоянии больной схема лечения должна
быть изменена.
Количество курсов лечения определяется
клиническими данными и уровнем ХГ.
28.
Лечение при высоком рискеДля полихимиотерапии используются различные сочетания
препаратов следующих групп:
1. Антогонисты фолиевой кислоты – метотрексат;
2. Антиметаболиты пуринового обмена - 6-меркаптопурин;
3. Онколитические алкалоиды растительного происхождения винбластин;
4. Противоопухолевые антибиотики - дактиномицин, рубомицин;
5. Схема, включающая: метотрексат, дактиномицин и циклофосфан,
этопозид
Кровянистые выделения не являются противопоказанием к
химиотерапии, в таких случаях она проводится параллельно с
гемостатическим лечением.
После завершения лечения (исчезновение всех
клинических признаков, нормализация уровня ХГ), показан
постоянный лабораторный контроль. Первые 2 месяца ХГ
определяется 1 раз/нед., затем 1 раз/2 нед., через полгода – 1 раз/мес., а
затем раз в 1,5 месяца до 2-х лет.
29.
Лечение.Осложнения химиотерапии:
• угнетение лейко- и трмбоцитопоэза;
• поражение слизистых оболочек ЖКТ;
• гиперемия слизистой полости рта и зева, боли при жевании и
глотании, появление мелких изьязвлений на слизистой щек, десен,
неба;
• больных беспокоит тошнота, боли в желудке, расстройства
стула с появлением слизи и крови в каловых массах.
При возникновении осложнений курс лечения
прерывается на 7-14 дней , с последующим возобновлением после
стабилизации состояния.
В процессе химиотерапии обязательно исследование:
электролитов плазмы, состояния кроветворной системы, печени,
почек.
Выраженная лейкопения, тромбоцитопения,
анемия являются показанием к переливанию
препаратов крови.
30.
Лечение.Лучевая терапия проводится при:
• метастазах в параметрии после гистерэктомии;
• метастазах во влагалище после гистерэктомии;
• резистентности метастатических очагов к химиопрепаратам.
Чадородная функция у больных, перенесших
консервативное лечение по поводу ХК сохраняется.
В течение 2-3-х лет после окончания лечения
необходима контрацепция барьерная или гормональная
Позже женщине можно разрешить иметь беременность и
роды.
31.
Благодарюза
внимание!




























 medicine
medicine